Médico experto del artículo.
Nuevos artículos
Gingivitis hipertrófica fibrosa
Último revisado: 29.06.2025

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
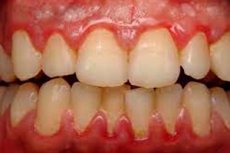
Las enfermedades periodontales y sus consecuencias suelen ser motivo de consulta odontológica. Entre las patologías periodontales, los procesos hiperplásicos en los tejidos gingivales ocupan un lugar destacado. La gingivitis fibrosa hipertrófica es una enfermedad inflamatoria crónica que se acompaña de un crecimiento reactivo de elementos del tejido conectivo fibroso y estructuras basales del epitelio gingival, sin comprometer la integridad de la inserción gingival. Las causas de este fenómeno son múltiples, tanto locales como generales. La patología puede presentarse como una enfermedad independiente o como un signo de recaída de una periodontitis generalizada. El tratamiento es complejo e involucra a especialistas de diferentes perfiles, en particular, odontólogos generales, periodoncista, ortodoncista y fisioterapeuta. [ 1 ]
Epidemiología
Según la Organización Mundial de la Salud, entre todas las enfermedades de la cavidad bucal, la más común es la caries dental, pero la enfermedad de las encías ocupa el segundo lugar. Es importante destacar que la salud dental depende en gran medida del estado de las encías, ya que las lesiones en las encías conllevan la destrucción del periodonto. Como consecuencia, se produce mal olor, aspecto antiestético, aflojamiento y pérdida de dientes.
Las causas más comunes de gingivitis hipertrófica fibrótica, tanto en adultos como en niños, son la mala higiene bucal, la colocación incorrecta de implantes y empastes, y los cambios hormonales (más comunes en adolescentes y mujeres). Las estadísticas muestran que la patología en la primera infancia solo se presenta en el 1-2% de los casos, y las personas mayores se enferman con mucha más frecuencia. El riesgo de padecer la enfermedad aumenta significativamente cuando comienzan a ocurrir procesos biológicos activos en el organismo: cambios hormonales, pérdida y crecimiento de dientes. Estos cambios cíclicos sientan las bases para el desarrollo de la disfunción. Una mordida incorrecta y el uso de dispositivos especiales para corregir la dentición contribuyen adicionalmente. Un factor desfavorable importante es la estomatitis.
La mayor incidencia de gingivitis hipertrófica fibrótica ocurre a los 13 años de edad.
Entre los pacientes adultos, las enfermedades más comunes son:
- Mujeres embarazadas;
- Diabéticos;
- VIH positivo.
Médicos a consultar para la gingivitis hipertrófica fibrótica: dentista, periodoncista.
Causas gingivitis hipertrófica fibrótica
Factores generales y locales pueden intervenir en el desarrollo de la gingivitis fibrosa hipertrófica. Entre las causas locales, las más comunes son los trastornos de la mordida, los defectos dentales individuales (sobrecompletado, deformidad, apiñamiento, etc.), los depósitos dentales (placa, cálculo), el frenillo demasiado pequeño, las obturaciones o prótesis inadecuadas, la mala higiene bucal, etc.
Entre las causas comunes, el estado hormonal es de particular importancia. Se sabe que la gingivitis fibrosa hipertrófica suele presentarse en adolescentes durante la pubertad, así como en mujeres durante el embarazo o la menopausia. Otras causas patológicas pueden ser patologías endocrinas (enfermedad tiroidea, diabetes mellitus), tratamientos prolongados con ciertos medicamentos (hormonas, anticonvulsivos, inmunosupresores, bloqueadores de los canales de calcio), así como deficiencias vitamínicas y leucemia.
- La microflora patógena y oportunista habita prácticamente toda la cavidad oral; sin embargo, no representa una amenaza en sí misma: su desarrollo y crecimiento están controlados por el sistema inmunitario, tanto local como general. Los microorganismos solo pueden desencadenar el proceso inflamatorio y la gingivitis hipertrófica fibrótica en condiciones favorables.
- El cuidado bucal inadecuado o insuficiente conduce a la aparición constante de placa dental, que se convierte en un excelente caldo de cultivo para la flora patógena, que contribuye al desarrollo de procesos patológicos.
- Si se ignoran las normas de higiene bucal durante un tiempo prolongado, la placa se espesa y se endurece. Este factor, en la mayoría de los casos, provoca traumatismos y prolapso gingival, lo que provoca que el proceso inflamatorio se extienda a los tejidos más profundos y desarrolle gingivitis hipertrófica fibrosa.
- La gingivitis puede ser consecuencia de la colocación incorrecta de prótesis dentales y empastes, el tabaquismo, la hipovitaminosis, patologías endocrinas y digestivas, y deficiencias del sistema inmunitario. No se descarta la predisposición hereditaria a estas enfermedades.
Factores de riesgo
Los factores que pueden provocar el desarrollo de la gingivitis hipertrófica fibrótica se dividen en dos categorías: endógenos y exógenos. Los factores endógenos pueden incluir el debilitamiento del sistema inmunitario, los cambios hormonales, los trastornos metabólicos, etc. Los factores exógenos se pueden dividir en los siguientes grupos:
- Físico (traumatismos de mucosas, quemaduras, etc.);
- Biológicos (causados por la influencia de la flora patógena);
- Químicos (causados por la influencia de soluciones y sustancias agresivas);
- Iatrogénico (relacionado con una manipulación médica traumática previa).
El factor más común se considera biológico, relacionado principalmente con una mala higiene bucal. Las partículas de comida se acumulan en la zona de las encías, se forma placa y sarro, creando así las condiciones propicias para el crecimiento y desarrollo de la flora bacteriana.
Los grupos de riesgo para la incidencia de gingivitis hipertrófica fibrótica incluyen los siguientes individuos:
- Pacientes con trastornos de la mordida, con aparatos de ortodoncia (placas correctoras, brackets), con empastes e implantes mal colocados;
- fumadores empedernidos;
- Personas que no cuidan adecuadamente su boca, o lo hacen de forma inadecuada;
- Pacientes con problemas salivales, que sufren de mayor sequedad de las mucosas;
- Personas enfermas de larga duración con sistema inmunológico debilitado;
- Adolescentes durante la pubertad activa;
- Mujeres embarazadas, menopáusicas o que toman anticonceptivos hormonales;
- Pacientes con enfermedades somáticas (diabetes, hipovitaminosis, patologías digestivas, endocrinas o nerviosas);
- Usuarios a largo plazo de medicamentos hormonales, inmunosupresores, anticonvulsivos, bloqueadores de los canales de calcio);
- Pacientes oncológicos;
- Niños en período de crecimiento activo y cambio de dientes, con anomalías de mordida y respiración "adenoidea" (boca abajo);
- Pacientes con enfermedades de la sangre (leucemia, mieloleucemia, reticulosis leucémica, etc.).
Patogenesia
Una de las principales causas de la gingivitis hipertrófica fibrótica es la presencia prolongada de placa dental, compuesta principalmente por microorganismos gramnegativos. El tejido epitelial de la unión dentoalveolar es una especie de membrana semipermeable donde se produce el intercambio entre el entorno externo y el tisular. La extensa microflora depositada en la superficie epitelial interactúa con los tejidos subepiteliales. La placa subgingival densa, que contiene bacterias patógenas anaerobias (actinobacilos, bacteroidetes, porphyromonas, compilobacterias, peptostreptococos, eubacterias, estreptococos, espiroquetas, etc.), desempeña un papel especialmente negativo.
La microflora bacteriana de la cavidad oral, por un lado, inhibe el desarrollo de microorganismos que entran en la boca desde el exterior. Sin embargo, por otro lado, es una fuente potencial de autoinfección. Así, ante un aumento de la cantidad de microbios en un contexto de mala higiene bucal y una disminución del sistema inmunitario, la flora bacteriana, de saprófita a patógena, desencadena la mayoría de las gingivitis y periodontitis.
La mala higiene, la presencia de restos de comida en los dientes forman un excelente caldo de cultivo para los microorganismos que comienzan a multiplicarse y a producir sustancias que contribuyen a la formación del sarro.
Incluso una breve ausencia de higiene bucal (3-4 días) provoca un aumento de 10 a 20 veces en el crecimiento bacteriano, y el espesor de la capa microbiana en la superficie gingival puede alcanzar los 0,4 mm. Al mismo tiempo, la composición de la placa se transforma y se vuelve más compleja: bacilos grampositivos aeróbicos y bacterias filamentosas se añaden a la flora cocal. A partir del quinto día de falta de higiene, se observa un aumento en el número de anaerobios, espiroquetas y vibrios. En algunas zonas de las encías, la reacción periodontal cambia, aumenta la migración de neutrófilos y macrófagos, y aumenta la secreción de líquido gingival. Histológicamente, se observa un cuadro de proceso inflamatorio agudo.
La lesión inicial puede persistir durante meses o incluso años. El tejido gingival se transforma en tejido fibrótico.
Según los signos morfológicos de la gingivitis fibrosa hipertrófica, se observa sobrecrecimiento de los elementos conectivos de las papilas gingivales, dilatación vascular, edema de las fibras de colágeno e infiltración linfoplasmocítica. La transición de la forma edematosa a la fibrosa se acompaña de reducción del edema, signos de proliferación de fibroplastos y engrosamiento de las fibras de colágeno.
Síntomas gingivitis hipertrófica fibrótica
La gingivitis hipertrófica fibrosa se desarrolla en la mayoría de los casos de forma gradual, prolongada y silenciosa, sin síntomas especiales. En algunos casos, se presentan molestias, leve dolor (un síntoma inusual) y un ligero sangrado al cepillarse los dientes y comer. Una observación más detallada permite observar el agrandamiento de las papilas interdentales, una mayor saturación o, por el contrario, un color pálido de la encía.
Durante la exploración dental, se observa sobrecrecimiento gingival y presencia de placa (sarro). La unión dentogingival permanece intacta (sin bolsas).
Los primeros signos de sobrecrecimiento fibroso suelen ser quejas de encías agrandadas, engrosadas y de aspecto antiestético. A menudo, los pacientes refieren dificultades para masticar. Las membranas mucosas en la zona de la lesión cambian de color y la superficie se vuelve irregular y rugosa. En la exploración, se visualizan capas dentales blandas y duras.
El foco hipertrófico fibroso patológico puede localizarse de forma local (en una zona limitada de la encía) o generalizada (en toda la superficie).
Etapa
Dependiendo del crecimiento excesivo de los tejidos gingivales, se distinguen las siguientes etapas de gingivitis hipertrófica:
- Etapa leve: está representada por procesos hipertróficos en la base de las papilas gingivales y el margen gingival agrandado cubre la corona dental en un tercio;
- La etapa intermedia se acompaña de un agrandamiento dinámico creciente y un cambio en forma de cúpula en la configuración de las papilas gingivales, y el crecimiento gingival conduce al cierre de la corona dental en un 50%;
- La fase severa se caracteriza por procesos hiperplásicos evidentes en las papilas y el margen gingival, y la corona del diente está más de la mitad cerrada.
Formas
Según la extensión del proceso patológico, se distingue entre gingivitis hipertrófica fibrosa localizada (en uno a cinco dientes) y generalizada (más de cinco dientes). En algunos casos, las formas superficiales localizadas de la enfermedad se consideran una patología independiente, como la papilitis.
Según la variante de hiperplasia, la gingivitis puede ser edematosa (inflamatoria) o granulosa (fibrosa). La gingivitis edematosa se caracteriza por la inflamación del tejido conectivo de las papilas gingivales, vasodilatación e infiltración limoplasmocítica de los tejidos gingivales. La gingivitis fibrosa se caracteriza por cambios proliferativos en las estructuras del tejido conectivo de las papilas gingivales, engrosamiento de las fibras de colágeno y signos de paraqueratosis. La inflamación es leve y el infiltrado inflamatorio es mínimo.
Complicaciones y consecuencias
Sin el tratamiento necesario, la forma hipertrófica de la gingivitis se transforma en una forma atrófica, lo que supone un peligro en términos de periodontitis y pérdida completa de los dientes.
Es importante prevenir el desarrollo de gingivitis hipertrófica fibrótica y, de presentarse, todos los esfuerzos deben dirigirse a eliminar la patología. Los expertos señalan que las proliferaciones fibrosas requieren un tratamiento más prolongado, complejo y costoso, que implica no solo un impacto directo en el foco patológico, sino también fortalecer el sistema inmunitario y la salud general del organismo, estabilizando los procesos metabólicos y el equilibrio hormonal.
El desarrollo de efectos adversos se puede evitar si se visita al dentista de manera oportuna y se siguen otras recomendaciones importantes:
- Cepillarse los dientes regularmente;
- Elige el cepillo de dientes adecuado y cámbialo cada 2-3 meses;
- Come bien, no descuides el consumo de verduras y frutas sólidas;
- Dejar de fumar.
Es obligatorio visitar al dentista dos veces al año con fines preventivos, es decir para el diagnóstico oportuno de trastornos.
Diagnostico gingivitis hipertrófica fibrótica
El principal método de diagnóstico de la gingivitis fibrosa hipertrófica es la exploración clínica. Se pueden observar encías abultadas y engrosadas que crecen e impiden al paciente comer con normalidad e incluso hablar.
El diagnóstico instrumental consiste en una prueba de sangrado del surco gingival (detección de áreas de sangrado ocultas con una sonda periodontal), así como una radiografía para evaluar la causa raíz y la gravedad de la patología. La gingivitis fibrosa suele ir acompañada de osteoporosis en la punta de los tabiques interdentales, que se determina radiológicamente.
Otros procedimientos posibles incluyen:
- Índice de higiene bucal;
- Índice periodontal;
- Índice papilar-marginal-alveolar;
- Prueba de Schiller-Pisarev (reacción al yodo, tinción del glucógeno gingival);
- Con menor frecuencia: biopsia, análisis morfológico de los tejidos.
Las pruebas de laboratorio no son específicas, pueden ser prescritas por especialistas especializados (endocrinólogo, hematólogo) en el marco de la determinación de las causas profundas del proceso hipertrófico y las enfermedades de fondo. [ 2 ]
Diagnóstico diferencial
El diagnóstico diferencial de la gingivitis fibrosa hipertrófica se realiza con el épulis y la fibromatosis gingival.
Épulis |
Fibromatosis gingival |
Crecimiento benigno en la encía, formado a partir del proceso alveolar y compuesto de tejido epitelial. Tiene la apariencia de una protuberancia, a veces con un pedículo que la une al espacio interdental. El épulis fibroso no tiene pedículo. El crecimiento excesivo aumenta lentamente, es indoloro, pero resulta incómodo durante la masticación y la actividad del habla. El tratamiento es quirúrgico. |
Enfermedad hereditaria con herencia predominantemente dominante. Se presenta con mayor frecuencia entre el primer y el décimo año de vida. El gen patológico presuntamente responsable es SOS1. La encía está engrosada, es indolora y de color rosa pálido. La localización predominante es en la mejilla. No es infrecuente en pacientes con síndrome de Down. El tratamiento es quirúrgico. |
Además del épulis y la fibromatosis, en la cavidad oral pueden presentarse sobrecrecimientos gingivales de otros orígenes (especialmente en niños). Dado que las encías infantiles se caracterizan por una alta reactividad, una reacción inflamatoria crónica en la zona de los dientes permanentes o deciduos suele presentarse en un contexto de fuertes cambios tisulares, como la hipertrofia de fístulas o la hiperplasia de la encía marginal. En la mayoría de los casos, estos cambios se resuelven rápidamente tras la desaparición del factor irritante o la extracción del diente afectado, foco de la periodontitis crónica.
Tratamiento gingivitis hipertrófica fibrótica
El tratamiento de los pacientes con gingivitis hipertrófica fibrosa depende del origen de la enfermedad, su presentación clínica y el grado de sobrecrecimiento del tejido conectivo gingival. La estrategia terapéutica se discute con el médico de cabecera (si el paciente requiere apoyo farmacológico continuo, p. ej., anticonvulsivos u hormonas), el endocrinólogo (si existen trastornos hormonales), el hematólogo (si la gingivitis hiperplásica es consecuencia de enfermedades hematológicas) u otros especialistas, según la situación. Por ejemplo, en el caso de la gingivitis hipertrófica de causa médica, se debe sustituir el fármaco activo; en particular, la fenitoína se sustituye por gabapentina o topiramato, y la ciclosporina A por tacrolimus. Sin embargo, la sustitución farmacológica solo es relevante y eficaz cuando el fármaco desencadenante se ha tomado durante solo unos meses (hasta seis meses). Si el fármaco desencadenante se ha tomado durante un tiempo prolongado, su sustitución es ineficaz.
En la etapa inicial del tratamiento para reducir la inflamación de las encías hipertróficas, se recomiendan gárgaras diarias durante 15 a 20 días. Utilice preparaciones herbales a base de hipérico (puede adquirir Novoimanin, disponible en farmacias), manzanilla o caléndula, corteza de roble o salvia. Estas plantas tienen un efecto astringente y antiinflamatorio, creando una capa protectora sobre la mucosa, protegiendo las encías de la irritación y aliviando el dolor.
Tras la reducción de la inflamación y la desaparición del sangrado, se utilizan estimulantes biogénicos especiales con propiedades esclerosantes y queratolíticas. Befungin es ideal para este fin: se aplica hasta tres veces al día durante un mes, previamente diluido en agua hervida en proporciones iguales. Maraslavin, un remedio herbal a base de clavo, ajenjo, pimienta y vinagre de vino, tiene un efecto similar.
Fisioterapia practicada con frecuencia y éxito, en particular electroforesis de heparina, lidasa, ronidasa, yoduro de potasio al 5%, cloruro de calcio al 10% (diariamente o una vez cada dos días durante tres semanas). Si no hay sangrado, se puede prescribir masaje al vacío y, una vez suprimida la inflamación, darsonvalización.
Es importante identificar y eliminar los factores que provocaron el desarrollo de la gingivitis hipertrófica fibrótica. Por ello, a muchos pacientes se les recomienda una limpieza bucal profesional y la corrección de un implante o empaste por rozaduras.
Si el tratamiento terapéutico inicial resulta exitoso, las manipulaciones invasivas posteriores se limitan drásticamente y el paciente se controla dinámicamente hasta que se complete el factor etiológico del desarrollo de la gingivitis, por ejemplo, hasta el final de la pubertad, etc.
Si la terapia no ha dado el resultado esperado, se prescriben procedimientos esclerosantes con Orthochrom, un fármaco que contiene ácido sulfúrico y anhídrido crómico. Orthochrom posee un efecto cauterizante con efecto limitante (hasta 6 segundos). También se utiliza la inyección de solución de glucosa al 50%, lidasa y emulsión de lidocaína e hidrocortisona (0,1-0,2 ml hasta ocho veces con un intervalo de 24-48 horas) en el ápice papilar. En los últimos años, se ha dado mayor preferencia a la administración de Longidase, un fármaco moderno que inhibe los procesos de hiperplasia del tejido conectivo e inhibe la respuesta inflamatoria de la gingivitis.
Si el tratamiento conservador resulta ineficaz, la gingivitis fibrosa se opera mediante gingivectomía: se extirpan los tejidos gingivales extirpados, se limpian y pulen las superficies radiculares. En algunos casos, se modela la encía con tijeras especiales o un electrotomo. Finalmente, se limpia la herida de tejido muerto y coágulos de sangre, se trata con soluciones antisépticas y se cubre con apósitos periodontales medicinales.
En algunos casos (por ejemplo, enfermedades hematológicas o pacientes después de quimioterapia), la gingivectomía se realiza mediante criodestrucción, diatermocoagulación, cirugía de alta frecuencia o láser. [ 3 ]
Prevención
La ausencia de caries no es un indicador inequívoco de una cavidad bucal sana. El estado de las encías también es importante, ya que las patologías gingivales representan un peligro no solo para la cavidad bucal, sino también para el organismo en general. ¿Qué se puede hacer para prevenir el desarrollo, en particular, de una enfermedad como la gingivitis fibrosa hipertrófica?
La enfermedad de las encías (también llamada enfermedad periodontal) suele ser provocada por microorganismos que habitan en la placa y el sarro. Otros factores que contribuyen al desarrollo de la gingivitis incluyen el tabaquismo, el autotratamiento con ciertos medicamentos, los trastornos hormonales y la predisposición genética.
Las patologías gingivales más comunes son la gingivitis y la enfermedad periodontal. En general, para evitar el desarrollo de una patología grave, es necesario prestar atención a tiempo a los siguientes síntomas:
- Enrojecimiento, sangrado, inflamación de las encías;
- Mal aliento;
- Movilidad dental;
- Sensibilidad dental excesiva;
- Pérdida de dientes;
- Aparición de placa persistente en el esmalte.
Si aparecen los signos mencionados anteriormente, definitivamente debes visitar a tu dentista.
Para prevenir el desarrollo de gingivitis hipertrófica fibrótica se deben seguir las siguientes recomendaciones:
- Cepíllese los dientes regularmente dos veces al día (por la mañana después del desayuno y por la noche antes de acostarse);
- Practique técnicas adecuadas de cepillado y trate de eliminar la placa antes de que comience a endurecerse;
- Utilice pastas dentales con flúor: combaten mejor los patógenos y limpian suavemente la cavidad bucal;
- Además del cepillado, use hilo dental regularmente para limpiar los espacios entre los dientes que son inaccesibles a la pelusa del cepillo;
- Enjuágate bien la boca después de cada comida (puedes utilizar agua tibia o un enjuague bucal especial);
- Visita al dentista de manera oportuna (aunque creas que tus dientes están bien, realiza visitas preventivas).
Una visita urgente al dentista es necesaria si:
- Las encías sangran al cepillarse los dientes o comer alimentos duros;
- Las membranas mucosas se han vuelto demasiado sensibles o hinchadas;
- Hay un poco de pus en las encías;
- Tienes un mal sabor de boca;
- El mal olor no desaparece incluso después de cepillarse los dientes;
- Los espacios entre los dientes se han hecho más pequeños o más grandes y los dientes se han aflojado.
Es importante tener en cuenta que la gingivitis fibrosa hipertrófica puede provocar no solo problemas dentales, sino también enfermedades generales. Para prevenir complicaciones, es fundamental seguir cuidadosamente todas las recomendaciones de los especialistas.
Pronóstico
Desafortunadamente, a pesar de que las personas están suficientemente informadas sobre la necesidad de la higiene bucal y de la disponibilidad de una amplia gama de productos para el cuidado personal de los dientes y la mucosa oral, los casos de gingivitis hipertrófica fibrosa son bastante frecuentes. El mayor efecto terapéutico en esta patología reside en el procedimiento quirúrgico que consiste en la escisión de las zonas hipertróficas y la estabilización de la relación oclusal. Algunos casos particularmente complejos requieren la ayuda de otros especialistas médicos, por ejemplo, la corrección del equilibrio hormonal.
La gingivitis hipertrófica juvenil y otras enfermedades similares en mujeres embarazadas a menudo pueden tratarse con terapia conservadora: la normalización del equilibrio hormonal, así como un parto exitoso, reducen las manifestaciones del proceso patológico o incluso lo eliminan. Es importante comprender que la gingivitis hipertrófica fibrosa tiende a exacerbarse, por lo que es necesario prestar atención a la eliminación de cualquier posible factor desencadenante.
Para prevenir el desarrollo de exacerbaciones, es fundamental descartar en la medida de lo posible posibles daños físicos en las encías, observar regularmente las normas higiénico-sanitarias y, si es necesario, realizar una limpieza bucal profesional y solucionar oportunamente cualquier problema dental. Es igualmente importante tratar las patologías endocrinas a tiempo y abordar adecuadamente el tratamiento farmacológico.
Dado que la gingivitis fibrosa hipertrófica puede tener un origen etiopatogénico diferente, el pronóstico puede variar. El impacto de los factores sistémicos se complementa con una higiene bucal deficiente. Hasta la fecha, la medicina cuenta con un amplio arsenal de técnicas terapéuticas conservadoras y quirúrgicas que, si se utilizan correctamente, ayudan a lograr buenos resultados y a prevenir la destrucción del tejido gingival en el futuro.
Literatura
Estomatología terapéutica: guía nacional / editado por YM Maksimovskiy, LA. Dmitrieva. - 2.ª ed. Moscú: GEOTAR-Media, 2021.

