Médico experto del artículo.
Nuevos artículos
Lesiones del ligamento cruzado anterior
Último revisado: 07.07.2025

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
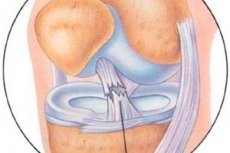
Desde hace varias décadas se viene trabajando para estudiar los resultados del tratamiento artroscópico de las lesiones del aparato capsular-ligamentoso de la articulación de la rodilla.
A pesar de la variedad de métodos artroscópicos para el tratamiento de la inestabilidad postraumática anterior de la articulación de la rodilla, todavía existe un porcentaje significativo de resultados insatisfactorios, cuyas razones más importantes son las complicaciones resultantes de errores en las etapas de diagnóstico, tratamiento quirúrgico y rehabilitación de pacientes con inestabilidad postraumática anterior.
La literatura abarca ampliamente las posibles complicaciones tras el tratamiento artroscópico de la inestabilidad postraumática anterior. Sin embargo, se ha prestado poca atención al análisis de sus causas y métodos de corrección.
Epidemiología
El tratamiento de pacientes con patología de la articulación de la rodilla sigue siendo un problema importante y uno de los más complejos en traumatología a día de hoy. La rodilla es la articulación que se lesiona con mayor frecuencia, representando hasta el 50 % de todas las lesiones articulares y hasta el 24 % de las lesiones en las extremidades inferiores.
Según diversos autores, las roturas de los ligamentos cruzados de la articulación de la rodilla se producen con una frecuencia del 7,3 al 62% entre todas las lesiones del aparato capsular-ligamentoso de la articulación de la rodilla.
Diagnostico lesiones del ligamento cruzado anterior
Todos los pacientes se someten a un examen clínico y radiológico antes de la cirugía primaria. Se realizan anamnesis, exploración física, palpación, evaluación clínica del daño estructural de la rodilla, radiografía, análisis general de sangre y orina, y análisis bioquímicos de sangre y orina. Según las indicaciones, se realizan los siguientes estudios instrumentales: pruebas con el dispositivo CT-1000, tomografía computarizada (TC), resonancia magnética (RM) y ecografía. La artroscopia diagnóstica precede inmediatamente al tratamiento quirúrgico.
El examen del paciente comienza con la identificación de las molestias y la recopilación de la anamnesis. Es importante determinar el mecanismo de la lesión del aparato ligamentoso de la rodilla y recopilar información sobre intervenciones quirúrgicas previas. A continuación, se realiza una exploración, palpación, medición de la circunferencia articular, determinación de la amplitud de los movimientos pasivos y activos, y se utilizan ampliamente las tablas de evaluación del cuestionario de Lysholm para deportistas y la escala de 100 puntos desarrollada en el Instituto Central de Traumatología y Ortopedia para pacientes con menor exigencia física.
Las funciones de las extremidades inferiores se evalúan en función de los siguientes parámetros: quejas de inestabilidad en la articulación, capacidad de eliminar activamente el desplazamiento patológico impuesto pasivamente de la tibia, capacidad de apoyo, cojera, realización de tareas motoras especiales, fuerza máxima de los músculos periarticulares durante el trabajo prolongado, hipotrofia de los músculos del muslo, tono muscular, quejas de dolor en la articulación, presencia de sinovitis, conformidad de las capacidades motoras con el nivel de aspiraciones funcionales.
Cada signo se evalúa en una escala de 5 puntos: 5 puntos - sin cambios patológicos, compensación de funciones; 4-3 puntos - cambios moderados, subcompensación; 2-0 puntos - cambios pronunciados, descompensación.
La evaluación de los resultados del tratamiento incluye tres grados: bueno (más de 77 puntos), satisfactorio (67-76 puntos) e insatisfactorio (menos de 66 puntos).
Uno de los criterios para la evaluación subjetiva de los resultados del tratamiento es la propia valoración del paciente sobre su estado funcional. La condición para un buen resultado es la recuperación del rendimiento funcional. Sin esta, los resultados del tratamiento se consideran satisfactorios o insatisfactorios.
Durante la exploración clínica, se evalúa el rango de movimiento y se realizan pruebas de estabilidad. Siempre es importante descartar el signo del cajón anterior.
Los pacientes se quejan de dolor o sensación de inestabilidad articular. El dolor puede deberse a la propia inestabilidad o a un daño asociado en el cartílago o el menisco. Algunos pacientes no recuerdan la lesión anterior y, de repente, se dan cuenta de la articulación de la rodilla meses o años después. Los pacientes rara vez describen la articulación de la rodilla como inestable. Suelen describir incertidumbre, laxitud e incapacidad para controlar el movimiento de la articulación lesionada.
El crepitus debajo de la rótula es característico debido a una violación de la biomecánica en la articulación patelofemoral.
A menudo los síntomas secundarios se vuelven dominantes: derrame articular crónico, cambios degenerativos en la articulación o quiste de Baker.
El estado de las estructuras estabilizadoras activo-dinámicas, tanto antes como después de la operación, también es importante. Esto se debe a que los músculos periarticulares logran un efecto estabilizador suficientemente fiable.
Se concede gran importancia al indicador de fuerza muscular.
Para diagnosticar la inestabilidad anterior y evaluar los resultados a largo plazo de su tratamiento, se utilizan las pruebas más informativas: el síntoma del “cajón” anterior en posición neutra de la tibia, la prueba de abducción, la prueba de aducción y la prueba de Lachman.
Un indicador importante del estado funcional es la capacidad de eliminar activamente el desplazamiento patológico impuesto pasivamente de la tibia con respecto al muslo.
Entre las tareas motoras especiales utilizamos caminar, correr, saltar, subir escaleras, sentadillas, etc.
Es imprescindible tener en cuenta la resistencia de los músculos periarticulares durante el trabajo de larga duración.
El complejo de pruebas pasivas incluye el síntoma del “cajón” anterior en tres posiciones de la tibia, pruebas de abducción y aducción a 0 y 20° de flexión en la articulación, una prueba de recurvación y una prueba de cambio lateral del punto de apoyo, la prueba de Lachman-Trillat y medición de la rotación patológica de la tibia.
El complejo de pruebas activas incluye una prueba de “cajón” anterior activa en tres posiciones de la parte inferior de la pierna, pruebas de abducción y aducción activas en flexión de 0 y 20° en la articulación y una prueba de Lachman activa.
Para determinar el daño o la insuficiencia del ligamento cruzado anterior, se utiliza el síntoma de "cajón" anterior: desplazamiento pasivo de la tibia (traslación anterior), también con diferentes posiciones de flexión. Se recomienda centrarse en una de las gradaciones más aceptadas, según la literatura, de este síntoma: I grado (+) - 6-10 mm, II grado (++) - 11-15 mm, III grado (+++) - más de 15 mm.
Además, el síntoma del cajón anterior debe evaluarse con diferentes posiciones de rotación de la tibia: 30°, rotación externa o interna.
El signo de Lachman se reconoce como la prueba más patognomónica para detectar daño en el ligamento cruzado anterior o su injerto. Se cree que proporciona la mayor información sobre el estado del ligamento cruzado anterior en lesiones agudas de queratocono, ya que al realizarse, la resistencia muscular a la traslación anteroposterior (desplazamiento) de la tibia es prácticamente nula, al igual que en la inestabilidad crónica de queratocono.
La prueba de Lachman se realiza en decúbito supino. Se evalúa según la magnitud del desplazamiento anterior de la tibia con respecto al fémur. Algunos autores utilizan las siguientes gradaciones: Grado I (+) - 5 mm (3-6 mm), Grado II (++) - 8 mm (5-9 mm), Grado III (+++) - 13 mm (9-16 mm), Grado IV (++++) - 18 mm (hasta 20 mm). Para unificar el sistema de evaluación, utilizamos una gradación de tres etapas similar a la descrita previamente para el síntoma de cajón anterior.
El síntoma de un cambio en el punto de rotación, o el síntoma de subluxación dinámica anterior de la tibia (pivot shift-test), también se considera un síntoma patognomónico de daño al ligamento cruzado anterior; en menor medida, es característico de una combinación con una ruptura de las estructuras ligamentosas laterales internas.
La prueba se realiza en decúbito supino, con los músculos de la pierna relajados. Una mano sujeta el pie y gira la tibia hacia adentro; la otra se coloca en la zona del cóndilo femoral lateral. Con una flexión lenta de la rodilla a 140-150°, se palpa la subluxación anterior de la tibia, que se corrige con una mayor flexión.
La prueba de pivot shift en Macintosh se realiza en una posición similar del paciente. La rotación interna de la tibia se realiza con una mano y la desviación en valgo con la otra. Con un resultado positivo, la parte lateral de la superficie articular de la tibia (la meseta externa) se desplaza hacia adelante, y con una flexión lenta de la rodilla de 30-40°, se desplaza hacia atrás. Si bien la prueba de pivot shift se considera patognomónica de la deficiencia del ligamento cruzado anterior (ITT), puede ser negativa en caso de daño del tracto iliotibial (ITT), rotura longitudinal completa del menisco medial o lateral con luxación de su cuerpo (rotura en asa de regadera), un proceso degenerativo pronunciado en la parte lateral de la articulación, hipertrofia de los tubérculos de la eminencia intercondílea de la tibia, etc.
La prueba de Lachmann activa puede utilizarse tanto en la exploración clínica como en la radiografía. En caso de lesión del ligamento cruzado anterior, el desplazamiento anterior de la tibia alcanza de 3 a 6 mm. La prueba se realiza en decúbito supino con las piernas completamente extendidas. Se coloca una mano bajo el muslo de la extremidad examinada, doblándolo a la altura de la rodilla en un ángulo de 20°, y se sujeta la articulación tibial de la otra pierna con la mano, de modo que el muslo de la extremidad examinada descanse sobre el antebrazo del examinador. La otra mano se coloca sobre la superficie anterior del tobillo del paciente, presionando el talón contra la mesa. A continuación, se le pide al paciente que tense el cuádriceps y observe atentamente el movimiento de la tuberosidad tibial hacia adelante. Si el desplazamiento es superior a 3 mm, el síntoma se considera positivo, lo que indica lesión del ligamento cruzado anterior. Para determinar el estado de los estabilizadores medial y lateral de la articulación, se puede realizar una prueba similar con rotación interna y externa de la tibia.
Radiografía
La radiografía se realiza utilizando el método generalmente aceptado en dos proyecciones estándar; también se realizan radiografías funcionales.
Al evaluar las imágenes se tienen en cuenta la posición de la rótula, el ángulo tibiofemoral, la convexidad de la meseta tibial lateral, la concavidad de la meseta medial y la posición dorsal del peroné en relación con la tibia.
Las radiografías nos permiten evaluar el estado general de la articulación de la rodilla, identificar cambios degenerativos, determinar el estado de los huesos, el tipo y posición de las estructuras metálicas, la ubicación de los túneles y su expansión después del tratamiento quirúrgico.
La experiencia del médico es de gran importancia, ya que la evaluación de las imágenes obtenidas es bastante subjetiva.
Se deben tomar radiografías laterales con una flexión de 45° en la articulación para evaluar adecuadamente la relación entre la tibia y la rótula. Para evaluar objetivamente la rotación de la tibia, es necesario superponer los cóndilos lateral y medial de la tibia. También se evalúa la altura de la rótula.
La extensión insuficiente es más fácil de diagnosticar en la proyección lateral, con el paciente acostado con la pierna pronada.
Para determinar el eje de la extremidad, se requieren radiografías adicionales en proyección directa en casetes largos con el paciente de pie, ya que existen desviaciones de la norma en la artrosis deformante. El eje anatómico de la extremidad, determinado por la orientación longitudinal del muslo con respecto a la tibia, es en promedio de 50-80°. Este es el punto más importante durante el tratamiento quirúrgico posterior (osteotomía correctiva, artroplastia, endoprótesis).
El grado de desplazamiento de la tibia con respecto al fémur en dirección anteroposterior y medio-lateral se determina mediante radiografías funcionales con carga.
En la inestabilidad anterior crónica de la articulación de la rodilla, se observan signos radiográficos característicos: estrechamiento de la fosa intercondílea, estrechamiento del espacio articular, presencia de osteofitos periféricos en la tibia, polos superior e inferior de la rótula, profundización del surco meniscal anterior en el cóndilo lateral del fémur, hipertrofia y agudeza del tubérculo de la eminencia intercondílea.
La radiografía lateral suele indicar la causa de la limitación del movimiento. La radiografía lateral en máxima extensión puede indicar una extensión insuficiente, al evaluar la posición del túnel tibial con respecto al arco intercondíleo, que se presenta como un engrosamiento lineal (línea de Blumensaat).
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Tomografía computarizada
La TC no se considera una prueba de rutina. Se realiza en pacientes cuando otros tipos de pruebas no son lo suficientemente informativas, especialmente en el caso de fracturas por compresión de los cóndilos tibiales.
La TC es útil para visualizar el daño óseo y osteocondral. Permite realizar diversas pruebas dinámicas con flexión de rodilla en diversos ángulos.
 [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
[ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
KT-1000
Para medir el desplazamiento anteroposterior de la tibia se utiliza el dispositivo KT-1000.
El dispositivo KT-1000 es un artrómetro. Consta de un dispositivo para medir el desplazamiento anteroposterior de la tibia con respecto al fémur y soportes para los tercios inferiores de los muslos y los pies. El dispositivo se fija a la espinilla mediante correas de velcro, y la plataforma del sensor presiona la rótula contra la superficie anterior del fémur. En este caso, el espacio articular debe coincidir con la línea del dispositivo. La extremidad inferior, situada sobre los soportes, se flexiona a la altura de la rodilla entre 15 y 30° para medir el desplazamiento anterior de la espinilla y 70° para medir el desplazamiento posterior de la espinilla con respecto al fémur.
Primero, se examina la articulación de la rodilla lesionada. Para medir el desplazamiento anterior de la tibia, el médico tira del mango ubicado en la parte anterosuperior del dispositivo hacia sí mismo e intenta realizar un desplazamiento anterior de la tibia sujetando la almohadilla sensorial sobre la rótula. En este caso, se aplica una fuerza de 6, 8 y 12 kg, controlada por señales sonoras. Con cada señal sonora, el médico anota la desviación de la flecha en la escala y registra las lecturas del dispositivo. El desplazamiento de la tibia con respecto al fémur se expresa en milímetros. A continuación, el médico examina el desplazamiento posterior de la tibia doblándola a la altura de la rodilla en un ángulo de 70° e intenta desplazarla hacia atrás utilizando el mango del dispositivo. La señal sonora que se produce al desviar la flecha indica la magnitud del desplazamiento posterior de la tibia con respecto al fémur.
Se realizan pruebas similares en la articulación de la rodilla sana. Los datos correspondientes obtenidos de las articulaciones sana y dañada se comparan y se restan. Esta diferencia muestra el grado de desplazamiento anterior de la tibia con respecto al fémur bajo una carga de 6, 8 y 12 kg.
El desplazamiento anterior se determina en un ángulo de flexión de 30° de la tibia.
Si se detecta una diferencia en la magnitud del desplazamiento anterior a las 67H y 89H de las articulaciones afectadas y sanas de más de 2 mm, se sospecha una ruptura del ligamento cruzado anterior.
Existen ciertos principios para la evaluación instrumental de la inestabilidad de la articulación de la rodilla. Se deben considerar los siguientes parámetros: el grado de rigidez de la fijación de la extremidad con cinturones, la ubicación de los sensores en la articulación, la relajación completa de los músculos de la pierna, la ubicación del artrómetro en relación con el espacio articular, el grado de rotación de la parte inferior de la pierna, el peso de la pierna y el ángulo de flexión de la articulación de la rodilla.
En el período agudo tras una lesión, el uso de un artrómetro no es adecuado, ya que es imposible relajar completamente los músculos periarticulares. Es necesario elegir correctamente la posición neutra de la tibia, teniendo en cuenta que con el desplazamiento anterior se produce rotación interna, y con el posterior, externa. De lo contrario, el valor de la traslación anteroposterior será inferior al valor real. Para obtener el máximo valor del desplazamiento patológico de la tibia, también es necesario permitir su libre rotación.
El grado de traslación depende de la magnitud de la fuerza aplicada, su punto de atracción y dirección.
El uso de reposapiés no debe limitar la rotación de la parte inferior de la pierna. Es necesario colocar los sensores orientados estrictamente hacia el espacio articular, ya que si se desplazan distalmente, las lecturas serán menores que el valor real, y si se desplazan proximalmente, mayores.
Un requisito indispensable para una evaluación objetiva es la fijación de la rótula en el surco intercondíleo. Para ello, es necesario proporcionar a la tibia un ángulo de flexión articular de aproximadamente 25-30°. En caso de subluxaciones congénitas y postraumáticas de la rótula, el ángulo de flexión se incrementa a 40°. En caso de inestabilidad anterior, el ángulo de flexión articular es de 30° y, en caso de inestabilidad posterior, de 90°.
Dos señales de audio acompañan la prueba: la primera con una carga de 67 N y la segunda con 89 N. En ocasiones, se requiere mayor fuerza para determinar una rotura del ligamento cruzado anterior.
Normalmente, la diferencia entre ambas extremidades al comprobar el desplazamiento anteroposterior no supera los 2 mm; en ocasiones se indica un valor inferior a 3 mm como límite normal.
Se tiene en cuenta el índice de compliancia anterior, es decir, la diferencia entre el desplazamiento a 67 N y 89 N. Este valor normalmente no debe superar los 2 mm.
Si el desplazamiento es mayor a 2 mm podemos hablar de rotura del ligamento cruzado anterior (injerto de ligamento cruzado anterior).
También se debe tener en cuenta que en caso de inestabilidad de ambas articulaciones de la rodilla o hipermovilidad, no es aconsejable el uso del artrómetro KT-1000.
En conclusión, cabe señalar que el uso de este artrómetro conlleva cierto grado de subjetividad, dependiendo de diversos parámetros, incluido el investigador. Por lo tanto, el examen de los pacientes debe ser realizado (si es posible) por un solo médico.
Con ayuda del CT-1000 sólo es posible determinar el desplazamiento anteroposterior de la tibia con respecto al fémur, mientras que no se registra la inestabilidad lateral.
Imágenes por resonancia magnética
La resonancia magnética es el método de investigación no invasivo más informativo y permite visualizar las estructuras óseas y de tejidos blandos de la articulación de la rodilla.
Un ligamento cruzado anterior sano debería aparecer con baja intensidad en todas las imágenes. En comparación con el ligamento cruzado posterior, más denso, el ligamento cruzado anterior puede presentar una ligera heterogeneidad. Debido a su orientación oblicua, muchos prefieren utilizar imágenes coronales oblicuas. Si el ligamento cruzado anterior está desgarrado, la resonancia magnética permite visualizar la zona de la lesión.
El ligamento cruzado anterior se visualiza bien en cortes laterales durante la extensión y rotación externa de la tibia. El ligamento cruzado anterior es más brillante que el ligamento cruzado posterior; sus fibras están retorcidas. La ausencia de continuidad de las fibras o su orientación caótica indica una rotura del ligamento.
La rotura completa del ligamento cruzado anterior se diagnostica más bien por signos indirectos: desplazamiento anterior de la tibia, inclinación posterior excesiva del ligamento cruzado posterior, contorno ondulado del ligamento cruzado anterior.
Examen de ultrasonido
Las ventajas de la ecografía son el bajo coste, la seguridad, la velocidad y las imágenes altamente informativas de los tejidos blandos.
La ecografía permite estudiar el estado de los tejidos blandos de la articulación de la rodilla, la superficie ósea y cartilaginosa mediante la ecogenicidad de la estructura, así como determinar edema tisular, acumulación de líquido en la cavidad articular o formaciones periarticulares mediante la disminución de la ecogenicidad. La ecografía se utiliza para detectar daños en el menisco, los ligamentos colaterales y las estructuras de tejido blando que rodean la articulación.
Artroscopia
En la artroscopia diagnóstica, los autores utilizan abordajes estándar: anterolateral, anteromedial y lateral patelar superior.
El examen artroscópico del ligamento cruzado anterior incluye la evaluación de su aspecto, la integridad de su membrana sinovial y la orientación de las fibras de colágeno, no solo en su inserción tibial, sino también a lo largo de su longitud, especialmente en la inserción femoral. Si bien el diagnóstico artroscópico no presenta ninguna dificultad particular en casos de daño del ligamento cruzado anterior a lo largo de su longitud y en su inserción tibial con un fragmento óseo roto, el diagnóstico de lesiones intrasinoviales (intrastrunales) recientes y antiguas del ligamento cruzado anterior presenta grandes dificultades. Esto se debe a que, a simple vista, el ligamento cruzado anterior parece estar intacto: la membrana sinovial está intacta; la palpación del ligamento cruzado anterior con un gancho artroscópico muestra la presencia de una estructura completa y un grosor adecuado; y el síntoma artroscópico del "cajón" anterior muestra una tensión suficiente de las fibras del ligamento. Sin embargo, un examen más minucioso de la red capilar en las porciones media y femoral del ligamento, así como la apertura de la membrana sinovial, permite determinar el daño a las fibras del ligamento y la presencia de hemorragias o tejido cicatricial. Un signo secundario de una lesión intrasinovial antigua del ligamento cruzado anterior es la hipertrofia del tejido sinovial y graso en la porción femoral del ligamento cruzado posterior y la bóveda de la escotadura intercondílea del fémur (síntoma de "crecimiento tisular").
En ocasiones, solo mediante artroscopia es posible registrar los siguientes tipos de daño del ligamento cruzado anterior:
- lesión del ligamento cruzado anterior en el sitio de inserción femoral con o sin formación de un muñón;
- lesión intrasinovial del ligamento cruzado anterior;
- lesión del ligamento cruzado anterior;
- En casos raros: daño del ligamento cruzado anterior en el área de la eminencia intercondílea con rotura de un fragmento óseo.
Tratamiento lesiones del ligamento cruzado anterior
En la forma compensada de la inestabilidad anterior de la articulación de la rodilla, el tratamiento consiste en la inmovilización seguida de la restauración de la movilidad articular y de las funciones de los estabilizadores activos (músculos).
En las formas subcompensadas y descompensadas de inestabilidad anterior, es necesaria una intervención quirúrgica para restaurar la integridad de los estabilizadores, principalmente estáticos. El tratamiento complejo incluye necesariamente un tratamiento funcional para fortalecer los estabilizadores activos.
También cabe señalar que como resultado de las medidas de tratamiento, principalmente en el caso de inestabilidad anteromedial, son posibles las transiciones de la forma subcompensada a la compensada, ya que esta región anatómica tiene el mayor número de estabilizadores secundarios, lo que tiene un efecto beneficioso en el resultado del tratamiento.
El tratamiento de los pacientes con inestabilidad anterior de la rodilla depende de muchos factores: edad, tipo de actividad profesional, nivel de entrenamiento deportivo, lesiones intraarticulares concomitantes, grado de inestabilidad, riesgo de recaída y tiempo transcurrido desde la lesión. En primer lugar, la reconstrucción plástica del ligamento cruzado anterior en caso de rotura está indicada en deportistas profesionales, especialmente con lesiones concomitantes en otras estructuras de la rodilla. La reconstrucción del ligamento cruzado anterior también se recomienda en casos de inestabilidad crónica de la rodilla.
Las indicaciones para la estabilización estática artroscópica anterior son las formas y tipos subcompensados y descompensados primarios y recurrentes de inestabilidad anteromedial (A2M1, A2M2, AZM1, AZM2, AZM3) y anterolateral (A2L1, A2L2, A2L3, AZL1, AZL2, AZL3) y la incapacidad de compensar la patología con métodos de tratamiento conservadores.
La decisión sobre la reconstrucción plástica del ligamento cruzado anterior en pacientes mayores de 50 años depende de la edad, el nivel de actividad física y el grado de artrosis deformante. Se recomienda la cirugía plástica del ligamento cruzado anterior en caso de limitación grave de la actividad física debido a la inestabilidad de la articulación de la rodilla.
En cada caso individual, la decisión sobre el tratamiento quirúrgico se toma teniendo en cuenta las características individuales del paciente.
Las siguientes condiciones y enfermedades se consideran contraindicaciones para la estabilización estática:
- presencia de gonartrosis grado III-IV;
- hipotrofia severa de los músculos del muslo;
- contractura articular;
- el período posterior a la lesión es más de 3 días y menos de 3 semanas;
- enfermedades infecciosas;
- osteoporosis;
- trombosis de los vasos del miembro inferior.
Al determinar las indicaciones y contraindicaciones para el tratamiento quirúrgico de la inestabilidad postraumática anterior, a veces surge un dilema. Por un lado, las consecuencias de la inestabilidad crónica (hipotrofia de los músculos del muslo, artrosis deformante) contraindican la estabilización estática, y la estabilización artroscópica mediante trasplantes con bloques óseos provoca un aumento de la carga sobre el cartílago articular (como consecuencia, la progresión de la artrosis deformante). Por otro lado, los métodos conservadores no proporcionan un efecto estabilizador suficiente, lo que también contribuye al desarrollo de la artrosis deformante.
En ocasiones se recomienda posponer la operación hasta que se mejore el rango de movimiento de la rodilla, lo que puede tardar de 2 a 3 semanas. Posponer la operación en la fase aguda reduce las complicaciones durante las medidas de rehabilitación asociadas con la restauración del rango de movimiento de la rodilla tras la cirugía.
Selección del autoinjerto y método de fijación
Los autoinjertos más comúnmente utilizados para la reconstrucción del ligamento cruzado anterior son el tendón rotuliano, el tendón semimembranoso y el tendón de Grace, y en casos raros el tendón de Aquiles y el cuádriceps. El tercio central del tendón rotuliano con dos bloques óseos sigue siendo el autoinjerto más común para la reconstrucción del ligamento cruzado anterior en atletas. El tendón del cuádriceps con un bloque óseo o sin un bloque óseo se utiliza cada vez más como un autoinjerto para reemplazar el ligamento cruzado anterior. El automaterial más comúnmente utilizado para el trasplante de ligamento cruzado anterior en CITO es el tercio central del tendón rotuliano. Este injerto tiene dos bloques óseos (de la rótula y la tuberosidad tibial) para asegurar una fijación rígida primaria confiable, lo que facilita la carga temprana.
Las ventajas del autoinjerto de tendón rotuliano son las siguientes.
- Normalmente, el ancho del ligamento rotuliano permite la obtención de un autoinjerto de cualquier ancho y grosor. Normalmente, el injerto tiene un ancho de 8 a 10 mm, pero en ocasiones, en casos de reconstrucciones repetidas, el ancho requerido puede alcanzar los 12 mm.
- El ligamento rotuliano siempre está disponible como material de autoinyección y presenta pequeñas variaciones anatómicas. Esto permite una recolección técnicamente sencilla en cualquier momento.
- Los bloques óseos permiten fijar firmemente el injerto, por ejemplo, mediante tornillos de interferencia, atornillados entre el bloque óseo y la pared del túnel óseo. Este método proporciona una fijación primaria muy alta.
El uso de un autoinjerto de tendones de los músculos semitendinoso y glúteo, según algunos autores, aumenta la rotación externa patológica de la tibia hasta un 12 %. El éxito de la reconstrucción del ligamento cruzado anterior depende significativamente de la remodelación biológica del trasplante.
Debido a la extirpación de una tira de ligamento con bloques óseos de la rótula y la tuberosidad tibial, esta zona se vuelve dolorosa. Si bien el defecto óseo puede cerrarse con hueso esponjoso, no siempre es posible cerrarlo adecuadamente con tejidos blandos, especialmente si la lesión primaria ha causado la formación de una cicatriz alrededor del tendón.
Dado que el bloque óseo se extrae de la tuberosidad tibial, importante para el soporte de la rodilla, algunos pacientes (luchadores, artistas, clérigos, etc.) pueden quejarse de dolor al aplicar una carga directa sobre la articulación o de incapacidad para sostenerla. Se han observado casos en los que el paciente no se queja de inestabilidad de la articulación ni de función insuficiente de la extremidad después de la cirugía, pero debido a esta complicación se ve obligado a abandonar o limitar su actividad profesional habitual. Por lo tanto, un buen resultado no se basa únicamente en la estabilidad.
En la clínica de traumatología deportiva y de ballet del Instituto Central de Traumatología y Ortopedia se da preferencia al uso de autoinjertos del ligamento rotuliano con dos bloques óseos y su fijación con tornillos de interferencia.
Después de la artroscopia diagnóstica se realiza una estabilización estática anterior de la articulación de la rodilla con un autoinjerto libre del ligamento rotuliano para determinar el alcance y los tipos de intervención.
El autoinjerto suele tomarse de la extremidad ipsilateral para preservar la extremidad contralateral como soporte. Primero, se toma un bloque óseo de la tuberosidad tibial y luego de la rótula. Uno de los bloques óseos debe ser lo suficientemente grande como para fijarse en el túnel femoral.
Para reducir la probabilidad de división del bloque óseo y la cantidad de daño al sitio donante, se recolectan fragmentos de hueso de autoinjerto con forma trapezoidal; dicho bloque óseo es más fácil de procesar con alicates de engarce, lo que le da al injerto una forma redondeada y al mismo tiempo reduce el riesgo de fractura rotuliana.
Este tipo de autoinjerto es más fácil de instalar en túneles intraóseos. El autoinjerto se corta primero de la tuberosidad tibial y luego de la rótula.
Mediante la compresión artroscópica se consigue que los bloques óseos adquieran una forma redondeada.
Simultáneamente con la preparación del autoinjerto, se determina la posición óptima (isométrica) del túnel tibial. Para ello, se utiliza un sistema estereoscópico especial (el ángulo del sistema estereoscópico es de 5,5°). El túnel se centra, enfocándose en la porción tibial restante del ligamento cruzado anterior y, si este no está presente, en la zona entre los tubérculos de la eminencia intercondílea o 1-2 mm detrás de ellos.
Su diámetro varía según el tamaño del autotrasplante (debe ser 1 mm mayor que el diámetro del trasplante). Se utiliza una fresa de un diámetro determinado para formar un túnel intraóseo (estrictamente a lo largo del radio, de lo contrario el canal se ensanchará). Se lava la articulación a fondo para eliminar las astillas óseas. Se utiliza una raspa artroscópica para alisar el borde de la salida del canal tibial.
En la siguiente etapa, se utiliza una broca para determinar el punto de inserción femoral en el cóndilo femoral lateral (a 5-7 mm del borde posterior) de la articulación de la rodilla derecha, a las 11 en punto. En las reconstrucciones de revisión, se suele utilizar el canal "antiguo" con pequeñas variaciones en su posición. Con una broca canulada, se perfora el canal femoral; su profundidad no debe superar los 3 cm. Una vez perforado el canal, se procesan los bordes del canal femoral con una raspa artroscópica.
En algunos casos se realiza cirugía plástica del hueco intercondíleo (arco gótico, rampa del hueco intercondíleo).
Antes de insertar el autoinjerto en los túneles óseos, se retiran todos los fragmentos óseo-cartilaginosos de la cavidad articular mediante una pinza artroscópica y un enjuague minucioso de la articulación.
El injerto suturado se inserta en los túneles intraóseos y se fija en el túnel femoral con un tornillo de interferencia.
Después de la fijación del extremo femoral del trasplante, se lava la articulación con antisépticos para prevenir complicaciones purulentas.
A continuación, la extremidad inferior operada se extiende completamente y se fija en el canal tibial, siempre con la articulación de la rodilla en extensión completa. Se tira de las roscas a lo largo del eje del canal, se inserta el artroscopio en el portal tibial inferior y se determinan el punto y la dirección de fijación con un tornillo con una aguja de tejer (si el tejido óseo en esta zona es duro, se inserta una aguja). Al atornillar el tornillo, se controla el desplazamiento del bloque óseo según la posición y la tensión de las roscas para que no se salga del canal hacia la cavidad articular. A continuación, se visualiza con un artroscopio si el bloque óseo sobresale en la articulación debido a su desplazamiento a lo largo del eje del canal al apretar el tornillo (por lo tanto, es preferible usar un tornillo autoajustable). A continuación, con un artroscopio, se evalúa el grado de adhesión del bloque óseo a la pared del túnel óseo, tras lo cual se aprieta completamente el tornillo.
Si la longitud inicial del autoinjerto con bloques óseos supera los 10 cm, existe una alta probabilidad de que el bloque óseo sobresalga del canal tibial.
Para evitar el dolor en la articulación patelofemoral en el postoperatorio, la parte que sobresale del bloque óseo se muerde después de la fijación.
Antes de cerrar con tejidos blandos, se alisan los bordes y esquinas afilados que sobresalen del hueso con una escofina y luego se suturan los tejidos blandos.
A continuación, examine cuidadosamente el área del tornillo tibial para detectar sangrado; si es necesario, realice una hemostasia completa mediante coagulación.
Las imágenes radiográficas de control en dos proyecciones se toman directamente en el quirófano.
Las heridas se suturan firmemente por capas, no se recomienda instalar drenaje, ya que se convierte en una puerta de entrada para la infección, si es necesario (aparición de derrame en la articulación) se realiza una punción articular al día siguiente.
En la extremidad operada se aplica un corsé postoperatorio con bloqueo de 0-180°.
Después de la operación, se aplica un sistema de frío en la articulación, lo que reduce significativamente el número de complicaciones como edema paraarticular y derrame articular.
Por primera vez en Rusia, el Instituto Central de Traumatología y Ortopedia ha comenzado a utilizar un método más universal para la fijación de autoinjertos con clavos de ácido poliláctico Rigidfix y el tornillo de interferencia Mi-La-Gro de última generación para injertos con bloques óseos. La universalidad del método reside en su aplicación tanto en injertos de tejido blando como en injertos con bloques óseos. Las ventajas del método son la ausencia de riesgo de dañar la parte de tejido blando del autoinjerto con bloques óseos durante la fijación, la fijación rígida y la ausencia de problemas al retirar los clavos de fijación debido a su reabsorción. La rigidez de la fijación primaria y el ajuste perfecto de los bloques óseos del injerto están garantizados por la expansión de los clavos y la compresión resultante.

