Médico experto del artículo.
Nuevos artículos
Rubrofitosis de la piel de pies, manos, cara, uñas
Último revisado: 04.07.2025

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
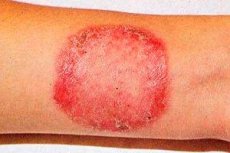
Rubrofitia (sinónimo: rubromicosis) es la enfermedad fúngica más común que afecta la piel lisa, las uñas de los pies, las manos y el vello.
Causas rubrofitosis
El agente causal de la enfermedad es el hongo Trichophyton rubrum. Esta infección representa entre el 80 % y el 90 % de todos los patógenos que causan micosis del pie. La infección se presenta de la misma manera que el pie de atleta (véase pie de atleta).
Síntomas rubrofitosis
Se distinguen las siguientes formas de rubromicosis: rubromicosis de los pies, rubromicosis de los pies y las manos, rubromicosis generalizada.
Onicomicosis de los pies
La rubromicosis de los pies es la más común. El cuadro clínico de la enfermedad comienza con la lesión de los pliegues interdigitales de los pies. Gradualmente, el proceso se extiende a la piel de las plantas y las placas ungueales (onicomicosis).
La piel de las plantas afectadas presenta hiperemia estancada, moderadamente liquenificada, el patrón cutáneo está acentuado y la superficie suele estar seca. En los surcos, la descamación mucosa, o la descamación en forma de pequeños anillos y figuras festoneadas, es bastante evidente. Con el tiempo, el proceso patológico cutáneo se extiende a las superficies laterales y dorsales de los pies. Subjetivamente, se observa picazón, a veces insoportable.
El proceso patológico generalmente también afecta las uñas de los pies.
Hay tres tipos de daño en la placa ungueal: normotrófico, hipertrófico y atrófico.
En el tipo normotrófico, la placa ungueal se ve afectada desde los bordes laterales (o libres) en forma de rayas blancas o amarillentas o las mismas rayas visibles en el espesor de la placa ungueal.
En el tipo hipertrófico, la lámina ungueal se engrosa debido a la hiperqueratosis subungueal. Presenta un aspecto opaco y se desmorona desde el borde libre. Las estrías mencionadas también son visibles en su grosor.
En el tipo atrófico, la mayor parte de la placa ungueal se destruye, permaneciendo solo parcialmente en el pliegue ungueal. En ocasiones, la placa ungueal puede separarse del lecho ungueal en el tipo onicolítico.
Rubromicosis de los pies y las manos
Esta forma de rubromicosis se presenta en pacientes que padecen micosis en los pies.
El cuadro clínico de la rubromicosis en las manos es muy similar al de la rubromicosis en los pies. El proceso dermatopatológico es mucho menos pronunciado debido al lavado de manos frecuente durante el día. Llama la atención la presencia de focos con una cresta inflamatoria intermitente en la periferia y el dorso de la mano, y un fondo rojizo-azulado en la piel de las palmas. En la superficie de los elementos, se observa descamación mucosa de diversa gravedad. Cuando las placas ungueales de las manos se ven afectadas por el proceso patológico, también se presentan de tipo normotrófico, hipertrófico o atrófico.
Rubromicosis generalizada
La generalización de la infección fúngica se observa en pacientes que padecen rubromicosis en la piel de los pies u onicomicosis de larga duración. La propagación de la rubromicosis se ve facilitada por patologías de los órganos internos, el sistema endocrino y la insuficiencia del sistema inmunitario. Los pliegues grandes son los más afectados, especialmente el inguinal-femoral, los glúteos y las espinillas, pero también pueden encontrarse focos en otras zonas de la piel. Al principio, aparecen manchas rosadas o rosa-rojizas de contornos redondeados con un tinte azulado, claramente delimitadas de la piel sana. Posteriormente, el color de los focos se torna rojo amarillento o marrón. Están ligeramente infiltrados, su superficie está cubierta de pequeñas escamas y a lo largo de la periferia hay una cresta festoneada intermitente compuesta por pequeñas pápulas, vesículas y costras. Como resultado del crecimiento periférico y la fusión entre sí, las manchas ocupan grandes áreas. Las lesiones profundas de tricofiton rojo, principalmente en las espinillas, los glúteos y los antebrazos, se consideran una variante folículo-nodular de la enfermedad. La erupción se acompaña de picazón intensa y el proceso es propenso a recaer, especialmente en la estación cálida. En la forma generalizada, el vello se ve afectado. Pierde su brillo, se vuelve opaco y se desprende (a veces en forma de "puntos negros").
De gran importancia para el diagnóstico de la enfermedad son la detección del hongo durante el examen microscópico del material patológico (escamas, pelos vellosos) y la siembra del material en un medio nutritivo para obtener un cultivo de tricofiton rojo.
En la mayoría de los pacientes, las manifestaciones de rubromicosis generalizada se desarrollan tras la presencia de lesiones en la piel y las uñas de los pies (o pies y manos) durante un periodo más o menos prolongado (desde varios meses hasta 5-10 años o más), en el contexto de patologías de órganos internos, del sistema endocrino y nervioso, trastornos tróficos de la piel o debido a otros cambios corporales. Por ejemplo, el desarrollo de manifestaciones generalizadas de rubromicosis suele verse facilitado por el tratamiento prolongado con antibióticos, citostáticos y esteroides.
El Trichophyton rubra causa lesiones superficiales y profundas en la piel lisa, que a veces se observan en el mismo paciente. Por lo tanto, pueden presentarse simultáneamente erupciones en los pliegues inguinal e interglúteo y lesiones profundas (nodulares) en las espinillas u otras zonas de la piel.
Las lesiones profundas de grichophyton rojo, principalmente en las espinillas, los glúteos y los antebrazos, se consideran una variante folículo-nodular de la enfermedad. En esta forma, junto con los elementos papulo-foliculares, también se presentan elementos más profundos que tienden a agruparse y se localizan en forma de arcos, surcos abiertos y guirnaldas. La erupción se acompaña de picazón significativa. El proceso tiende a recidivar, especialmente en la estación cálida. Los focos de esta forma de rubromicosis pueden simular eritema indurativo de Bazin, eritema nodular, tuberculosis papulonecrótica (a menudo persisten cambios cicatriciales en el sitio de los focos), vasculitis nodular, pioderma profundo, leucemias y manifestaciones de otras dermatosis. Por ejemplo, cuando la rubromicosis se localiza en la piel de la cara, las lesiones pueden recordar mucho al lupus eritematoso, al lupus tuberculoso, a las manifestaciones de la sicosis estafilocócica e incluso a la xerodermia pigmentaria en los ancianos.
La rubromicosis generalizada puede presentarse sin la formación de focos profundos. En estos casos, las lesiones, en sus manifestaciones clínicas, pueden asemejarse mucho a eccema, neurodermatitis, parapsoriasis, psoriasis, granuloma anular, liquen pilar de Devergie, etc. También pueden observarse manifestaciones exudativas de rubromicosis: pequeñas erupciones vesiculares y costras en pies, manos y otras zonas de la piel.
Cabe señalar que con manifestaciones exudativas de rubromicosis, varios pacientes pueden desarrollar erupciones secundarias (alérgicas) en la piel del tronco y las extremidades que no contienen elementos fúngicos.
Las formas más comunes de rubromicosis son aquellas en las que las lesiones son de color rojo intenso (a menudo con un tinte azulado), se fusionan entre sí y presentan una descamación superficial más o menos pronunciada. Las variantes clínicas de la enfermedad incluyen la eritrodermia micótica y el síndrome palmo-plantar-inguinal-glúteo. Este síndrome, que se observa en muchos pacientes con rubromicosis generalizada, suele afectar la piel de los pies, las palmas de las manos y las láminas ungueales.
Las lesiones en los pliegues grandes (interglúteos, inguinal-femorales, glúteos y bajo las glándulas mamarias) suelen aparecer tras una larga permanencia de focos de micosis en los pies y las palmas de las manos. Los focos parecen provenir de la profundidad de los pliegues grandes, extendiéndose a los cuadrantes internos y externos de los glúteos. La superficie de los focos es de color rojo amarillento o marrón. Presentan una ligera infiltración y una ligera descamación. Los bordes de los focos están ligeramente elevados, presentando una cresta festoneada intermitente compuesta por pequeñas pápulas y costras. Generalmente, la cresta presenta un tono rojizo-azulado más intenso que la propia lesión.
Diagnostico rubrofitosis
De gran importancia para el diagnóstico de la enfermedad es la detección del hongo durante el examen microscópico del material patológico (escamas, pelos vellosos) y la siembra del material en un medio nutritivo para obtener un cultivo de tricofitopo rojo.
El diagnóstico de la rubromicosis de los pies (o pies y manos) se basa en un cuadro clínico bastante característico y la detección de elementos fúngicos en los focos. Sin embargo, a menudo, sobre todo en casos de rubromicosis latente o atípica, el resultado de los cultivos es decisivo para el diagnóstico. Estos estudios son especialmente importantes en las formas dishidróticas de rubromicosis, que son muy similares (si no clínicamente idénticas) a la epidermofitosis de los pies causada por Trichophyton interdigitale.
¿Qué es necesario examinar?
Cómo examinar?
Diagnóstico diferencial
Al realizar el diagnóstico diferencial de la rubromicosis, es necesario considerar la tricofitosis superficial (antropófila), así como las formas limitadas de tricofitosis infiltrativa-supurativa (zoófila). También debe recordarse que las lesiones del cuero cabelludo, observadas con poca frecuencia en la rubromicosis, pueden asemejarse a focos de microsporia.
El diagnóstico diferencial de la rubromicosis de los pies (o pies y manos) debe realizarse en primer lugar con la epidermofitosis de los pies (y epidermofítidos), la tricofitosis causada por hongos del grupo antropófilo, la hiperqueratosis palmoplantar, la psoriasis y el eczema de esta localización.
Hay que tener en cuenta que las lesiones de los pliegues interdigitales y de las placas ungueales pueden ser causadas por hongos levaduriformes del género Candida, hongos mohos y otros dermatofitos.
¿A quién contactar?
Tratamiento rubrofitosis
El tratamiento del pie de atleta y la rubrofitia debe ser etiotrópico, patogénico y sintomático. El tratamiento debe comenzar con terapia externa. En procesos inflamatorios agudos con exudación, se prescriben lociones de resorcinol al 2%, ácido bórico y nitrato de plata al 0,25%. La cubierta de las vesículas (ampollas) se perfora con una aguja o se corta con tijeras, observando las normas de asepsia. A continuación, se utilizan soluciones de colorantes de anilina (pintura Costellani, azul de metileno, verde brillante, etc.). Para el tratamiento etiotrópico, se prescriben cremas y ungüentos con antimicóticos (crema o gel derm-gel al 1% de Lamisil, Travogen, Zalain, etc.). En presencia de inflamación grave y la adición de una infección secundaria, se prescriben ungüentos o cremas con corticosteroides y antibióticos junto con antimicóticos (Travocort, Gentriderm, Triderm, etc.). Para desecar los focos de supuración, se utiliza ampliamente un fármaco antifúngico: nitrofungin-neo, en solución y aerosol. Lamisil se utiliza en forma de gel dérmico o crema al 1% una vez al día durante 7 días. Al utilizar lamisil en presentaciones mixtas, al finalizar el tratamiento en pacientes con micosis del pie, se observó una recuperación clínica en el 82% y micológica en el 90%. Al final de la segunda semana, se observó una recuperación clínica y micológica en todos los pacientes. Según numerosos científicos, este efecto tan pronunciado se debe a las propiedades lipofílicas y queratofílicas del fármaco, su rápida penetración y la conservación a largo plazo de una alta concentración de terbinafina en la piel queratinizada. Lamisil puede utilizarse para la micosis del pie complicada por una infección secundaria, ya que se ha demostrado que el fármaco tiene una actividad antiinflamatoria similar a la de la cicloripoxolamina y un efecto antibacteriano similar al de la crema de gentamicip al 0,1%.
En la micosis eritematoescamosa de los pies, acompañada de grietas, el uso de Lamisil en crema al 1% durante 28 días contribuye no solo a la curación clínica y micológica, sino también a la cicatrización de grietas superficiales y profundas. Por lo tanto, Lamisil, además de sus propiedades antifúngicas, antibacterianas y antiinflamatorias, tiene la capacidad de estimular los procesos regenerativos de la piel.
El tratamiento sintomático sistemático incluye el uso de agentes desensibilizantes, antihistamínicos, sedantes y vitaminas, ya que los agentes causantes de esta infección fúngica tienen propiedades antigénicas pronunciadas.
Si no hay efecto de los agentes externos, se debe pasar a tomar antimicóticos sistémicos.
Actualmente se utilizan como agentes etiotrópicos los siguientes antimicóticos sistémicos: terbinofina (Lamisil), itraconazol (Tecnazole, Orungal), griseofulovina, etc.
Lamisil para el pie de atleta sin daño en la placa ungueal se prescribe en una dosis diaria de 250 mg durante 14 días. Para la micosis de los pies, se utiliza itraconazol (teknazol, orungal) en dosis de 100 mg una vez al día durante 15 días.
Para la onicomicosis del pie, se prescribe Lamisil a 250 mg al día durante 3 meses, y para la onicomicosis de las manos, durante 1,5 meses. Se utiliza itracopazole (Teknazole, Orungal) a 200 mg 2 veces al día durante una semana (un ciclo), con un descanso de 3 semanas. Para la onicomicosis del pie, se prescriben 3 ciclos de tratamiento, y para la onicomicosis de las manos, 2 ciclos.
Considerando las pronunciadas propiedades alergénicas del patógeno, es necesario prescribir (especialmente en presencia de micidios) agentes desensibilizadores y antihistamínicos, sedantes, vitaminas del complejo B, rutina y ácido ascórbico. En caso de infección piógena secundaria, se indican tratamientos cortos con antibióticos de amplio espectro.
Es necesario eliminar enfermedades concomitantes (diabetes mellitus, trastornos endocrinos, inmunológicos, alteración de la microcirculación de las extremidades inferiores, etc.).
La prevención general requiere mantenimiento higiénico y desinfección regular de baños (suelos, alfombras, rejillas y almohadillas de madera, bancos, lavabos), duchas y piscinas, exámenes médicos del personal que los atiende, tratamiento oportuno y examen médico de los pacientes. La prevención personal consiste en usar solo su propio calzado, observar las reglas de higiene personal de la piel de los pies y desinfectar los zapatos. Limpie la plantilla y el forro del zapato con un hisopo de algodón empapado en solución de formalina al 25% o solución de digluconato de clorhexidina al 0,5%. Luego, coloque los zapatos en una bolsa de polietileno durante 2 horas y ventílelos hasta que se sequen. Desinfecte los calcetines y las medias hirviéndolos durante 10 minutos. Para prevenir recaídas de epidermofitosis, después de que los síntomas de la enfermedad hayan desaparecido, lubrique la piel de los pies con agentes antimicóticos durante 2-3 semanas. Para fines preventivos, nitro-fungin-neo se usa ampliamente en forma de solución o aerosol.
Más información del tratamiento


 [
[