Médico experto del artículo.
Nuevos artículos
Virus del papiloma humano: estructura, ciclo vital, cómo se transmite, prevención
Último revisado: 04.07.2025

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
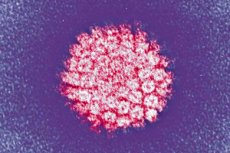
Una de las infecciones más comunes es el virus del papiloma humano. Analicemos sus principales tipos, el riesgo de oncogenicidad, los síntomas, el diagnóstico y los métodos de tratamiento.
El VPH es una infección altamente específica del cuerpo humano, perteneciente a la familia Papovaviridea, es decir, papovirus del subgrupo A. Una de cada seis personas en el planeta es portadora. Este pequeño patógeno termoestable sobrevive bien en el ambiente externo y es resistente al tratamiento térmico. Tiene una alta capacidad para infectar epitelios multicapa: piel, mucosas, epitelio cilíndrico pulmonar, próstata y canal cervical.
Actualmente, la medicina conoce más de 120 serotipos del virus, 35 de los cuales afectan la piel y las mucosas. Algunos serotipos son oncogénicos, es decir, capaces de causar degeneración cancerosa en los tejidos afectados.
- Baja oncogenicidad – 6, 11, 42, 43, 44, 73.
- Alta oncogenicidad – 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68.
Una vez en el cuerpo humano, el virus se propaga por el torrente sanguíneo, penetra el ADN de la célula y altera su funcionamiento normal. La célula infectada comienza a dividirse y crecer activamente, provocando la aparición de crecimientos característicos en la zona afectada.
Según las estadísticas médicas, la infección por VPH es más común cuando se transmite durante las relaciones sexuales. Solo en los últimos 7 a 10 años, el número de personas infectadas se ha multiplicado por más de 10. La enfermedad requiere un diagnóstico y un tratamiento integrales.
Estructura virus del papiloma humano
El VPH tiene viriones pequeños sin membrana, con un diámetro máximo de 30 nm. Es decir, su tamaño es cinco veces menor que el del virus de la gripe y el VIH, que sí la tienen. El material genético del virus del papiloma humano es el ADN, que contiene unos 8000 pares de bases y numerosos compuestos proteicos. El genoma es una molécula bicatenaria repleta de histomas, es decir, proteínas celulares que participan en la compactación del ADN en el núcleo.
Los genes virales codifican varios tipos de proteínas, cada una con funciones específicas en su ciclo vital. Se distinguen las proteínas tempranas (E), responsables de las funciones reguladoras y de la proliferación de las células infectadas, y las proteínas tardías (L), con funciones estructurales.
Los siguientes tipos de proteínas son responsables de la estructura del virus:
- E1-E8: participan en la replicación del ADN y se sintetizan inmediatamente después de la infección. Se manifiestan por la granularidad de la piel, donde se acumulan.
- L1-L2: forman la estructura del virus. Son responsables de la formación de la capa externa (cápside), que penetra el estrato córneo de la epidermis.
De particular peligro son las estructuras proteicas implicadas en la oncogénesis:
- E6: desactiva el supresor tumoral p53 de las células sanas, lo que provoca una proliferación excesiva de estructuras celulares. E6 provoca una disminución drástica de p53 y procesos degenerativos.
- E7 – se une a Rb, es decir, un oncosupresor encargado de ralentizar las reacciones enzimáticas de la división celular descontrolada.
E6 y E7 provocan un crecimiento celular descontrolado, lo que provoca la formación de tumores. Al mismo tiempo, la proteína E2 detiene este proceso patológico, pero esta capacidad se pierde inmediatamente después de que el genoma infecta una célula humana.
Debido a su compleja estructura, el VPH es difícil de cultivar en el laboratorio. Esto se debe a que las partículas virales solo se forman en organismos vivos o en cultivos organotípicos complejos similares a las células humanas.
Ciclo vital virus del papiloma humano
El proceso infeccioso y el ciclo de vida del virus del papiloma humano se basan en la autorreproducción de viriones infecciosos. En el curso normal del proceso patológico, existe una estrecha relación entre el ciclo de replicación del ADN viral y el ciclo de vida de una célula infectada del cuerpo humano. El virus del papiloma interrumpe la replicación del ADN celular, estableciendo un programa para la reproducción de sus propias células infectadas con una mayor actividad infecciosa.
Al inhibir la replicación, existe una alta probabilidad de alterar el ciclo de infección y transformarlo en un tumor maligno. Si el ciclo vital se altera o se interrumpe, la producción de viriones infecciosos se vuelve imposible.
En una célula infectada, el VPH existe en dos formas:
- Episomal: ubicado fuera de los cromosomas de la célula infectada, tiene un bajo riesgo de oncogenicidad.
- Integrado: el ADN viral se incorpora al cromosoma celular. Esta forma es maligna.
Dependiendo de la forma intracelular de infección, son posibles las siguientes variantes del proceso infeccioso:
- Curso latente (oculto): el VPH se presenta en forma episomal, pero no causa cambios patológicos y no tiene manifestaciones clínicas.
- Los papilomas son una infección episomal. El número de células en la capa basal aumenta, lo que provoca la aparición de crecimientos cutáneos en diversas localizaciones.
- Displasia: los viriones están en forma episomal e integrada.
- Carcinoma: el virus se presenta en forma integrada. Aparecen células atípicas, lo que indica el desarrollo de procesos malignos en el organismo.
El período de incubación desde la infección hasta la aparición de los primeros síntomas puede variar de medio mes a varios años. En este caso, varios genotipos pueden desarrollarse simultáneamente en el organismo. En algunos casos, la autocuración ocurre entre 6 y 12 meses después de la infección, es decir, se produce una interrupción de la replicación del ADN viral.
¿Cómo se transmite el virus del papiloma humano?
El VPH se transmite de una persona enferma a una sana. La infección se produce por contacto doméstico cercano, durante las relaciones sexuales o durante el parto de madre a hijo.
Existen las siguientes vías de penetración de la infección en el organismo:
- Contacto con piel o mucosas infectadas.
- Uso de artículos personales de una persona infectada.
- Usar los zapatos o la ropa del paciente.
- Visitar saunas, piscinas y otros lugares públicos con alta humedad.
Según las estadísticas médicas, la vía más común de transmisión del VPH son las relaciones sexuales sin protección. La infección se produce independientemente del tipo de contacto (vaginal, oral o anal). El virus penetra en el organismo a través de microlesiones en las mucosas y la epidermis. La aparición de crecimientos en la cavidad oral puede indicar una infección durante un beso o sexo oral. Los hombres infectan a las mujeres con mayor frecuencia. La infección solo es posible en presencia de papilomas y verrugas genitales.
Cuando la infección se transmite de madre a hijo, la papilomatosis se transmite durante el parto o cuando el niño pasa por el canal de parto. El bebé puede desarrollar verrugas anogenitales y condilomas en la superficie interna de la laringe y la faringe, lo que dificulta la respiración. La infección también puede ocurrir durante la lactancia. Las vías de transmisión doméstica del virus son extremadamente raras. Esto se debe a que la infección no permanece en el ambiente durante mucho tiempo.
Dado que el virus del papiloma humano no es muy contagioso, la infección se produce bajo la influencia de ciertos factores:
- Disminución de las defensas del sistema inmunológico.
- Violación de las funciones barrera de la epidermis o de las membranas mucosas.
- Alteración de la microflora intestinal o vaginal.
- ETS (la papilomatosis es una infección secundaria).
- Exacerbación de enfermedades crónicas.
- Estrés frecuente o condiciones laborales perjudiciales.
- Incumplimiento de las normas de higiene personal.
- Uso de medicamentos que suprimen el sistema inmunológico.
A lo largo de la vida, una persona puede infectarse con varios genotipos de infección simultáneamente. La acción de los factores mencionados anteriormente provoca la activación de la infección. Las células infectadas comienzan a multiplicarse activamente, causando crecimientos cutáneos de diversas formas y localizaciones.
 [ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
[ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
Inmunidad
Hoy en día, la papilomatosis es una de las enfermedades más comunes. Las personas con un sistema inmunitario fuerte pueden ser portadoras del virus durante un largo periodo sin siquiera saberlo.
El sistema inmunitario actúa como factor protector del organismo contra microorganismos patógenos. Una respuesta inmunitaria oportuna destruye el patógeno, que no tiene tiempo de infectar las células basales del epitelio.
Hay una serie de factores que debilitan el sistema inmunológico y contribuyen a la infección y activación del virus:
- Infecciones virales respiratorias frecuentes y lesiones infecciosas e inflamatorias del cuerpo.
- Actividad física intensa.
- Estrés y tensión psicoemocional.
- Hipotermia.
- Abuso de alcohol, tabaco y otros malos hábitos.
La inmunidad reducida provoca el crecimiento activo de neoplasias papilomatosas. Para prevenirlo, se recomienda tomar inmunomoduladores y vitaminas, que promueven una pronta recuperación y la eliminación del virus del organismo.
Prevención virus del papiloma humano
Es mucho más fácil e importante prevenir cualquier enfermedad que tratarla. La prevención del virus del papiloma humano se basa en un estilo de vida saludable y el fortalecimiento del sistema inmunitario. Este último desempeña un papel decisivo en la aparición de la infección por VPH. Cuando las defensas del cuerpo se debilitan, este se debilita, creando un entorno propicio para las lesiones infecciosas.
La prevención de la papilomatosis y otras enfermedades se reduce a estas sencillas reglas:
- Estilo de vida saludable.
- Ausencia de malos hábitos.
- Nutrición equilibrada adecuada.
- Sexo protegido y pareja estable.
- Ausencia de estrés y otros choques emocionales.
- Tratamiento oportuno de cualquier enfermedad.
- Vacunación.
- Exámenes preventivos regulares con un médico.
Las recomendaciones anteriores se refieren al primer nivel de prevención. Existen vacunas especiales para prevenir la infección por VPH con alto riesgo de cáncer. Estas vacunas contienen proteínas virales (antígenos), bajo cuya influencia el organismo produce anticuerpos específicos que ayudan a destruir la infección cuando se presenta.
También existen medidas de prevención secundaria, como el cribado visual y citológico para detectar el virus y seguir su evolución. Si los resultados de estas pruebas son positivos, se prescribe al paciente un conjunto completo de pruebas diagnósticas. Por lo general, se trata de PCR, biopsia, colposcopia y otros métodos.
La prevención terciaria se realiza en caso de infección por VPH de alto riesgo oncogénico. La paciente debe realizarse una citología cada seis meses durante tres años después de la infección. Si el resultado es negativo, la prueba se realiza una vez al año de por vida.
Vacunación contra el virus del papiloma humano
Uno de los métodos para prevenir la papilomatosis es la vacunación. La vacunación contra el virus del papiloma se utiliza para prevenir la infección por el VPH con alto riesgo de cáncer (tipos 16 y 18). Se recomienda vacunarse antes de las primeras relaciones sexuales, es decir, en la adolescencia, entre los 16 y los 23 años.
Cabe señalar que si el virus ya está presente en el organismo, el efecto de la inyección es nulo. Sin embargo, muchos científicos creen que administrar la vacuna a pacientes ya infectados alivia la evolución del virus y acelera la recuperación.
La vacunación implica la inoculación con uno de los siguientes medicamentos:
- Cervarix
Vacuna recombinante adsorbida para la prevención de enfermedades causadas por el virus del papiloma humano. Contiene una mezcla de partículas similares al virus de las cepas 16 y 18. Su eficacia se basa en su sistema adyuvante. Proporciona protección cruzada contra cualquier manifestación del VPH detectable citológicamente.
Al recibir la vacunación completa según un calendario especial, el fármaco promueve la formación de anticuerpos específicos contra el virus en el organismo. Se detectan inmunoglobulinas en el 100 % de los pacientes vacunados.
- Indicaciones de uso: prevención del cáncer de cuello uterino en pacientes femeninas de 10 a 25 años, prevención de infecciones agudas y crónicas asociadas con el virus del papiloma humano, así como patologías celulares, incluido el desarrollo de células planas atípicas de etiología desconocida, neoplasia intraepitelial cervical y condiciones precancerosas en pacientes de 10 a 25 años.
- Método de administración: La vacuna se administra en la zona del músculo deltoides. La administración intravenosa e intradérmica está contraindicada. Antes de la vacunación, se debe realizar una prueba organoléptica de la preparación y agitarla bien hasta obtener una suspensión blanca opaca. El medicamento se administra en tres etapas con una dosis única de 0,5 ml. Para la primovacunación, la pauta es de 0 a 6 meses.
- Efectos secundarios: dolor en el lugar de la inyección, aumento de la fatiga, mareos, trastornos gastrointestinales y musculoesqueléticos, reacciones alérgicas cutáneas. También existe riesgo de reacciones anafilácticas.
- Contraindicaciones: hipersensibilidad a los componentes de la vacuna, hipertermia aguda, recaídas de enfermedades crónicas. La vacunación debe realizarse con especial precaución en caso de trombocitopenia y trastornos de la coagulación sanguínea. La vacuna no es adecuada para el tratamiento de lesiones preexistentes causadas por los tipos 16 y 18 del VPH. No se deben administrar inyecciones de Cervarix durante el embarazo ni la lactancia. No se han registrado casos de sobredosis.
La vacuna se presenta en una jeringa monodosis. El medicamento debe conservarse en el refrigerador durante tres años a partir de su fecha de fabricación.
- Gardasil y Gardasil 9
El medicamento Gardasil es un conjunto de antígenos de los virus del papiloma humano de los tipos 6, 11, 16 y 18. Ayuda a activar el sistema inmunitario para que produzca anticuerpos antivirales y proporcione protección inmunológica al organismo. Gardasil®9 es una vacuna recombinante nonavalente contra el virus del papiloma humano. Es activa contra las siguientes cepas de infección: 6, 11, 16, 18, 31, 33, 45, 52 y 58. Ambas vacunas proporcionan protección cruzada contra los genotipos no presentes en el medicamento: 31, 33, 35, 39, 45, 51, 52, 56, 58 y 59.
- Indicaciones de uso: prevención de la infección por el virus del papiloma humano (VPH), prevención de afecciones cancerosas y precancerosas del cuello uterino, la vulva, el ano y el pene. Se recomienda para la vacunación de pacientes de 9 a 45 años.
- Instrucciones de uso: Agitar el frasco con la solución y verificar la ausencia de inclusiones extrañas. Extraer la solución con una jeringa e inyectar por vía intramuscular en el delta del hombro o en la cara anterolateral del muslo. Tras el procedimiento, el paciente debe estar bajo supervisión médica durante 30 minutos. Las inyecciones se administran según esquemas específicos. Esquema estándar de 0 a 2 a 6 meses, esquema acelerado de 0 a 1 a 4 meses.
- Efectos secundarios: picazón, hinchazón y dolor en el lugar de la inyección, dolores de cabeza, fiebre, desmayos, anafilaxia, procesos inflamatorios en los órganos pélvicos, tromboembolismo, urticaria, gastroenteritis, etc. En caso de sobredosis, la gravedad de las reacciones anteriores aumenta.
- Contraindicaciones: intolerancia a los componentes activos, trastornos de la coagulación sanguínea, embarazo y lactancia, tratamiento con anticoagulantes.
Gardasil y Gardasil 9 están disponibles como suspensión en viales con una dosis de 0,5 ml cada uno.
Las vacunas mencionadas están certificadas y han superado todos los controles necesarios. La vacunación se realiza de forma ambulatoria, cumpliendo las normas de asepsia y antisepsia.
 [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
[ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
Usar condón para prevenir el VPH
La principal vía de transmisión del VPH son las relaciones sexuales sin protección con una persona infectada. Estudios clínicos han demostrado que el uso del preservativo para prevenir el virus del papiloma humano es altamente efectivo. Con este método anticonceptivo, la infección se produce en aproximadamente el 30 % de los casos. El riesgo de infección durante las relaciones sexuales sin preservativo es del 90 %. La transmisión del VPH a través del preservativo ocurre con mayor frecuencia después del sexo anal, no del sexo vaginal.
También hay que tener en cuenta que los microorganismos patógenos están presentes en todos los fluidos biológicos del cuerpo humano: saliva, moco, etc. Por lo tanto, si uno de los miembros de la pareja presenta crecimientos característicos de la enfermedad en la membrana mucosa de la cavidad oral, la infección es posible no solo durante el sexo oral, sino también durante los besos.
En cuanto a las relaciones sexuales durante el tratamiento de la papilomatosis, las relaciones íntimas son posibles tras el uso de métodos destructivos de saneamiento de papilomas, condilomas o verrugas y tras un tratamiento antiviral para suprimir la actividad de la infección. En este caso, las relaciones sexuales solo deben realizarse con métodos anticonceptivos de barrera para prevenir recaídas o la infección de la pareja.
Pronóstico
El virus del papiloma humano es una de las enfermedades más comunes con curso latente. El pronóstico de esta patología es favorable cuando se infecta con cepas de baja y media oncogenicidad. En caso de infección por VPH del tercer grupo (alta carcinogenicidad), la evolución de la enfermedad depende de su diagnóstico y tratamiento precoces.

