Médico experto del artículo.
Nuevos artículos
Tumores malignos del párpado
Último revisado: 05.07.2025

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
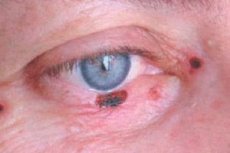
En los años 60 y 70 del siglo XX, se identificó una dirección clínica independiente en oftalmología, la oftalmocología, que debía resolver los problemas de diagnóstico y tratamiento de los tumores del órgano visual. Los tumores de esta localización se caracterizan por un alto polimorfismo y una evolución clínica y biológica única. Su diagnóstico es difícil, por lo que se requiere un conjunto de métodos instrumentales de investigación, en los que los oftalmólogos son expertos. Además, es necesario el conocimiento de la aplicación de las medidas diagnósticas utilizadas en oncología general. Surgen dificultades significativas en el tratamiento de los tumores del ojo, sus anexos y la órbita, ya que un gran número de estructuras anatómicas importantes para la visión se concentran en pequeños volúmenes del ojo y la órbita, lo que dificulta la implementación de medidas terapéuticas que preserven las funciones visuales.
Epidemiología
La incidencia anual de tumores del órgano de la visión, según las consultas de los pacientes, es de 100 a 120 por millón de habitantes. La incidencia en niños alcanza el 10-12 % de los indicadores establecidos para la población adulta. Según la localización, se distinguen los tumores de los anexos oculares (párpados, conjuntiva), intraoculares (coroides y retina) y orbitarios. Difieren en histogénesis, evolución clínica, pronóstico profesional y vital.
Entre los tumores primarios, los más comunes son los tumores de los anexos del ojo, los segundos más comunes son los tumores intraoculares y los terceros más comunes son los tumores de la órbita.
Los tumores de la piel del párpado representan más del 80% de todas las neoplasias del órgano visual. La edad de los pacientes oscila entre 1 año y 80 años o más. Predominan los tumores de génesis epitelial (hasta un 67%).
Causas tumores malignos del párpado
Los tumores malignos de los párpados se caracterizan principalmente por cáncer de piel y adenocarcinoma de las glándulas de Meibomio. La radiación ultravioleta excesiva, especialmente en personas con piel sensible, la presencia de lesiones ulcerativas que no cicatrizan o la influencia del virus del papiloma humano influyen en su desarrollo.
Síntomas tumores malignos del párpado
Carcinoma basocelular de los párpados
El cáncer de células basales del párpado representa entre el 72% y el 90% de los tumores epiteliales malignos. Hasta el 95% de los casos se desarrollan entre los 40 y los 80 años. Su localización preferida es el párpado inferior y la comisura interna. Se distinguen las formas nodulares, corrosivas-ulcerosas y esclerodérmicas.
Los signos clínicos dependen de la forma del tumor. En la forma nodular, los bordes del tumor son bastante claros; crece durante años y, a medida que aumenta de tamaño, aparece una depresión similar a un cráter en el centro del nódulo, a veces cubierta por una costra seca o sanguinolenta, tras la cual se expone una superficie húmeda e indolora; los bordes de la úlcera son callosos.

En la forma corrosivo-ulcerosa, al principio aparece una úlcera pequeña, casi invisible e indolora, con bordes elevados y redondeados. Gradualmente, la zona de la úlcera aumenta de tamaño, se cubre con una costra seca o sanguinolenta y sangra con facilidad. Tras retirar la costra, se expone un defecto rugoso, con crecimientos abultados visibles a lo largo de los bordes. La úlcera suele localizarse cerca del borde marginal del párpado, cubriendo todo su espesor.
La forma similar a la esclerodérmica, en su etapa inicial, se caracteriza por un eritema con una superficie supurante cubierta de escamas amarillentas. A medida que el tumor crece, la parte central de la superficie supurante es reemplazada por una cicatriz blanquecina bastante densa, y el borde progresivo se extiende al tejido sano.
 [ 17 ]
[ 17 ]
Carcinoma de células escamosas de los párpados
El carcinoma escamocelular de párpados representa entre el 15 % y el 18 % de todos los tumores malignos de párpados. Afecta principalmente a personas mayores con piel sensible a la exposición solar.
Los factores predisponentes incluyen xeroderma pigmentoso, albinismo oculocutáneo, enfermedades crónicas de la piel de los párpados, úlceras prolongadas que no cicatrizan y radiación ultravioleta excesiva.
En la etapa inicial, el tumor se presenta con un eritema leve de la piel, con mayor frecuencia en el párpado inferior. Gradualmente, aparece una foca con hiperqueratosis superficial en la zona eritematosa. Alrededor del tumor aparece dermatitis perifocal y se desarrolla conjuntivitis. El tumor crece durante uno o dos años. Gradualmente, se forma una depresión con una superficie ulcerada en el centro del nódulo, cuya superficie aumenta gradualmente. Los bordes de la úlcera son densos y abultados. Si se localiza en el borde de los párpados, el tumor se extiende rápidamente a la órbita.

El tratamiento del cáncer de párpado se planifica tras obtener los resultados del examen histológico del material obtenido durante la biopsia del tumor. El tratamiento quirúrgico es posible si el diámetro del tumor no supera los 10 mm. El uso de equipo microquirúrgico, láser o bisturí radioquirúrgico aumenta la eficacia del tratamiento. Se puede realizar radioterapia de contacto (braquiterapia) o criodestrucción. Si el tumor se localiza cerca del espacio intermarginal, solo se puede realizar irradiación externa o terapia fotodinámica. Si el tumor crece hacia la conjuntiva o la órbita, está indicada la exenteración subperióstica de esta última.
Con un tratamiento oportuno el 95% de los pacientes viven más de 5 años.
Adenocarcinoma de la glándula de Meibomio (glándula del cartílago del párpado)
El adenocarcinoma de la glándula de Meibomio (una glándula del cartílago palpebral) representa menos del 1% de todos los tumores malignos palpebrales. El tumor suele diagnosticarse en la quinta década de la vida, con mayor frecuencia en mujeres. El tumor se localiza bajo la piel, generalmente en el párpado superior, en forma de un nódulo amarillento similar a un chalazión, que reaparece tras la extirpación o comienza a crecer agresivamente tras el tratamiento farmacológico y la fisioterapia.
Después de la eliminación del chalazión, es obligatorio realizar un examen histológico de la cápsula.
El adenocarcinoma puede manifestarse como blefaroconjuntivitis y meibomitis, crece rápidamente y se extiende al cartílago, la conjuntiva palpebral y sus bóvedas, los conductos lagrimales y la cavidad nasal. Dada la agresividad del crecimiento tumoral, no está indicado el tratamiento quirúrgico. En el caso de tumores pequeños limitados al tejido palpebral, se puede utilizar radioterapia externa.
En caso de metástasis en ganglios linfáticos regionales (parótidos, submandibulares), estos deben ser irradiados. La presencia de signos de propagación tumoral a la conjuntiva y sus bóvedas requiere exenteración orbitaria. El tumor se caracteriza por una malignidad extrema. Entre 2 y 10 años después de la radioterapia o el tratamiento quirúrgico, se producen recaídas en el 90 % de los pacientes. Entre el 50 % y el 67 % de los pacientes fallecen en un plazo de 5 años debido a metástasis a distancia.
Melanoma de los párpados
El melanoma palpebral representa no más del 1% de todos los tumores malignos palpebrales. La incidencia máxima se observa entre los 40 y los 70 años. Afecta con mayor frecuencia a las mujeres. Se han identificado los siguientes factores de riesgo para el desarrollo del melanoma: nevos, especialmente los limítrofes, melanosis e hipersensibilidad individual a la radiación solar intensa. Se cree que las quemaduras solares son más peligrosas para el desarrollo del melanoma cutáneo que para el carcinoma basocelular. Otros factores de riesgo incluyen antecedentes familiares desfavorables, ser mayor de 20 años y tener la piel blanca. El tumor se desarrolla a partir de melanocitos intradérmicos transformados.
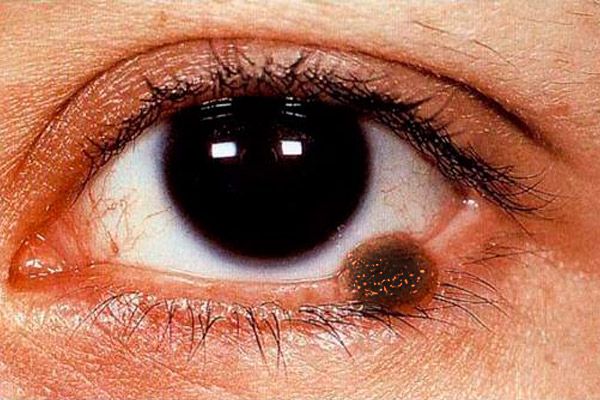
El cuadro clínico del melanoma palpebral es polisintomático. El melanoma palpebral puede presentarse como una lesión plana con bordes irregulares y poco definidos, de color marrón claro, con una pigmentación más intensa en la superficie.
La forma nodular del melanoma (más frecuente en la piel de los párpados) se caracteriza por una prominencia notable sobre la superficie cutánea, ausencia de patrón cutáneo en esta zona y mayor pigmentación. El tumor aumenta de tamaño rápidamente, su superficie se ulcera con facilidad y se observa sangrado espontáneo. Incluso con el más leve roce de una gasa o un hisopo de algodón sobre la superficie del tumor, queda un pigmento oscuro. La piel que rodea el tumor presenta hiperemia debido a la dilatación de los vasos perifocales, y se observa un halo de pigmento proyectado. El melanoma se propaga tempranamente a la mucosa palpebral, la carúncula lagrimal, la conjuntiva y sus bóvedas, y a los tejidos orbitarios. El tumor metastatiza a los ganglios linfáticos regionales, la piel, el hígado y los pulmones.
El tratamiento del melanoma palpebral debe planificarse solo después de un examen completo del paciente para detectar metástasis. En caso de melanomas con un diámetro máximo inferior a 10 mm y ausencia de metástasis, se puede extirpar quirúrgicamente con bisturí láser, radiobisturí o bisturí eléctrico, con criofijación obligatoria del tumor. La lesión se extirpa completamente, retrocediendo al menos 3 mm de los bordes visibles (al microscopio quirúrgico). La criodestrucción está contraindicada en melanomas. Los tumores nodulares con un diámetro superior a 15 mm con un borde de vasos dilatados no se someten a escisión local, ya que las metástasis suelen observarse ya en esta fase. La radioterapia con haz estrecho de protones médicos es una alternativa a la exenteración orbitaria. También deben irradiarse los ganglios linfáticos regionales.
El pronóstico de vida es muy grave y depende de la profundidad de la diseminación tumoral. En la forma nodular, el pronóstico es peor, ya que la invasión vertical de los tejidos por las células tumorales se produce de forma temprana. El pronóstico empeora cuando el melanoma se extiende al reborde costal del párpado, el espacio intermarginal y la conjuntiva.
¿Qué es necesario examinar?
Cómo examinar?
¿A quién contactar?

