Médico experto del artículo.
Nuevos artículos
Verrugas genitales: causas, síntomas, diagnóstico, tratamiento
Último revisado: 07.07.2025

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
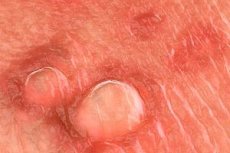
Más de 20 tipos de virus del papiloma humano (VPH) pueden infectar el tracto genital. La mayoría de las infecciones por VPH son asintomáticas, subclínicas o no se reconocen. Las verrugas genitales visibles generalmente son causadas por los tipos 6 u 11 del VPH. Otros tipos de VPH que pueden aislarse del área anogenital (p. ej., tipos 16, 18, 31, 33 y 35) están fuertemente asociados con la displasia cervical. El diagnóstico de verrugas genitales puede confirmarse mediante biopsia, aunque la biopsia rara vez es necesaria (p. ej., en casos complicados, fracaso de la terapia estándar, empeoramiento del cuadro clínico durante el tratamiento, inmunosupresión, verrugas pigmentadas/endurecidas/ulceradas). No hay datos que respalden el uso de pruebas de ADN del VPH específicas del tipo en el diagnóstico o manejo de rutina de pacientes con verrugas genitales visibles.
Los tipos B y 11 del VPH también pueden causar verrugas en la vagina, el cuello uterino, la uretra y el ano. Las verrugas intraanales se presentan predominantemente en pacientes que mantienen relaciones sexuales anales receptivas y son distintas de las verrugas perianales, que pueden presentarse en hombres y mujeres que no mantienen relaciones sexuales anales. Además de las lesiones genitales, estos tipos de VPH pueden causar verrugas en la conjuntiva, la nasofaringe y la cavidad oral. Los tipos 6 y 11 del VPH rara vez se asocian con carcinoma escamocelular invasivo de los genitales externos. Dependiendo de su tamaño y ubicación anatómica, las verrugas genitales pueden ser dolorosas, propensas a hematomas y/o causar picazón.
Los tipos 16, 18, 31, 33 y 35 del VPH se encuentran raramente en verrugas genitales visibles y se asocian con neoplasia intraepitelial de células escamosas (carcinoma escamocelular in situ, bowenoide papular, eritroplasia de Queyrat y enfermedad de Bowie). Estos tipos de VPH se asocian con displasia intraepitelial vaginal, anal y cervical, y carcinoma escamocelular. Los pacientes con verrugas genitales visibles pueden estar infectados simultáneamente con varios tipos de VPH.
Tratamiento de las verrugas genitales
El objetivo principal del tratamiento de las verrugas genitales visibles es eliminar las que causan síntomas. El tratamiento puede resultar en un período sin verrugas. Las verrugas genitales a menudo no causan síntomas. Ninguno de los tratamientos disponibles actualmente altera la evolución natural de la infección por VPH ni la erradica. La eliminación de las verrugas puede o no reducir su infectividad. Si no se tratan, las verrugas genitales visibles pueden desaparecer por sí solas, permanecer sin cambios o aumentar de tamaño. No hay evidencia de que el tratamiento de las verrugas visibles afecte el desarrollo del cáncer de cuello uterino.
Esquemas de tratamiento para las verrugas genitales
La elección del tratamiento para las verrugas genitales debe basarse en la preferencia del paciente, los recursos disponibles y la experiencia del profesional de la salud. Ningún fármaco disponible actualmente es más eficaz que los demás ni es el ideal para todos los pacientes.
Las opciones de tratamiento actualmente disponibles para las verrugas genitales visibles incluyen terapias tópicas aplicadas por el paciente (podofilox e imiquamod) y terapias administradas por un profesional de la salud (crioterapia, resina de podofilina, ácido tricloroacético, ácido bicloroacético, interferón) y cirugía. La mayoría de los pacientes tienen de una a diez verrugas genitales, que miden de 0,5 a 1,0 cm² de área, que responden a la mayoría de las opciones de tratamiento. Los factores que pueden influir en la elección del tratamiento incluyen el tamaño de la verruga, el número, la ubicación, la morfología, la preferencia del paciente, el costo, la facilidad de administración, los efectos secundarios y la experiencia del profesional de la salud. Un plan o protocolo de tratamiento es importante porque muchos pacientes requieren un ciclo de terapia en lugar de un solo tratamiento. En general, las verrugas ubicadas en superficies húmedas o en pliegues de la piel responden mejor al tratamiento tópico con medicamentos como el ácido tricloroacetoacético (ATC), la podofilina, el podofilox y el imiquamod que las verrugas ubicadas en superficies de piel seca.
Si los métodos de tratamiento del médico no producen una mejoría significativa después de tres ciclos de tratamiento, ni la desaparición completa de las verrugas después de seis, se debe cambiar el método. Se debe evaluar exhaustivamente la relación riesgo-beneficio del tratamiento para evitar una cicatrización excesiva del paciente. El médico siempre debe sopesar y, si es necesario, modificar los métodos de tratamiento locales del paciente y los suyos propios.
Las complicaciones son poco frecuentes cuando el tratamiento se realiza correctamente. Se debe informar a los pacientes que las cicatrices hipopigmentadas e hiperpigmentadas son comunes tras la extirpación de verrugas por escisión. Las cicatrices hundidas o hipertróficas son poco frecuentes, pero pueden presentarse si el paciente no ha transcurrido suficiente tiempo entre tratamientos. El tratamiento rara vez produce síndromes de dolor crónico incapacitante, como vulvodinia o hiperestesia en la zona tratada.
Verrugas genitales externas: tratamiento recomendado
Tratamiento autoadministrado
Podofilox, solución o gel al 0,5 %. Los pacientes pueden aplicar la solución de podofilox con un hisopo de algodón o el gel de podofilox con el dedo dos veces al día durante 3 días, seguido de un periodo de descanso de 4 días. Este ciclo puede repetirse si es necesario, hasta un total de 4 ciclos. El área total de verrugas tratadas no debe superar los 10 cm² y el volumen total de podofilox no debe superar los 0,5 ml al día. De ser posible, un profesional de la salud debe realizar el primer tratamiento para mostrarle cómo aplicar el producto correctamente y qué verrugas tratar. No se ha establecido la seguridad del podofilox durante el embarazo.
O crema de imiquamod al 5%. Las pacientes deben aplicar la crema de imiquamod con el dedo, por la noche, tres veces por semana, hasta por 16 semanas. Se recomienda lavar la zona con agua y jabón suave de 6 a 10 horas después de la aplicación. Con este tratamiento, muchas pacientes experimentan la desaparición de las verrugas en 8 a 10 semanas o antes. No se ha establecido la seguridad del podofilox durante el embarazo.
Tratamiento realizado por un médico
Crioterapia con nitrógeno líquido o criosonda. Repetir las aplicaciones cada 1-2 semanas.
Resina de podofilina, 10-25% en tintura de benjuí. Se debe aplicar una pequeña cantidad en cada verruga y dejar secar al aire. Para evitar problemas de absorción sistémica y toxicidad, algunos expertos recomiendan limitar la cantidad de preparado (<0,5 ml de podofilina) o el área de la verruga (10 cm² ) por aplicación. Algunos expertos sugieren enjuagar el preparado entre 1 y 4 horas después de la aplicación para evitar la irritación tisular. Repetir semanalmente si es necesario. No se ha demostrado la seguridad del podofilox durante el embarazo.
O ácido tricloroacético (TCA) o ácido dicloroacético (DCA) al 80-90 %. Aplique una pequeña cantidad solo sobre las verrugas y deje secar hasta que se forme una capa blanca. Para eliminar el ácido que no reaccionó, use polvo con talco o bicarbonato de sodio. Si es necesario, repita el procedimiento semanalmente.
O Escisión quirúrgica: escisión tangencial con tijeras, escisión tangencial con navaja, curetaje o electrocirugía.
Verrugas genitales externas: tratamientos alternativos
Administración intralesional de interferón
O cirugía láser
El paciente puede realizar el tratamiento de forma independiente si la ubicación de las verrugas lo permite. El podofilox en solución o gel al 0,5 % es relativamente económico, fácil de usar, seguro y puede ser utilizado por los pacientes en casa. El podofilox es un fármaco antimitótico que destruye las verrugas. La mayoría de los pacientes experimentaron dolor leve o moderado o irritación local después del tratamiento. El imiquimod es un inmunoestimulante de acción local que promueve la producción de interferón y otras citocinas. Antes de que la verruga desaparezca, suelen presentarse reacciones inflamatorias locales, generalmente leves o moderadas.
La crioterapia destruye las verrugas mediante citólisis por calor y requiere equipo especial. Su principal desventaja es que su uso adecuado requiere una preparación considerable, sin la cual las verrugas a menudo no pueden curarse por completo. Por lo tanto, la eficacia del método puede ser baja o el riesgo de complicaciones aumenta. Durante la aplicación de nitrógeno líquido, se produce dolor debido a la necrosis, y con frecuencia se forman ampollas en el lugar de aplicación. Aunque la anestesia local (ya sea tópica o inyectable) no se utiliza de forma rutinaria, facilita el tratamiento cuando hay un gran número de verrugas o cuando la zona a congelar es extensa.
La resina de podofilina contiene muchos componentes, incluyendo el lignano podofilina, un agente antimitótico. La resina se prepara generalmente en tintura de benjuí al 10-25 %. Sin embargo, esta preparación varía considerablemente en concentración y en el contenido de componentes activos e inactivos. Se desconoce el tiempo que las preparaciones de podofilina permanecen activas. Es importante aplicar una capa fina de resina de podofilina sobre la verruga y dejarla secar al aire antes de tocar la zona con la ropa. Una aplicación excesiva o un secado al aire insuficiente pueden provocar irritación local debido a la propagación del fármaco a la piel no afectada.
El TCCA y el BCA son sustancias cáusticas que destruyen las verrugas mediante la coagulación química de las proteínas. Su uso está muy extendido, pero no se han estudiado lo suficiente. Las soluciones de TCCA tienen una viscosidad muy baja (en comparación con el agua) y, si se aplican en exceso, pueden extenderse rápidamente, dañando una zona significativa del tejido sano adyacente. Las preparaciones de TCCA y BCA deben aplicarse con mucho cuidado y dejarse secar antes de que el paciente se siente o se levante. Si se presenta dolor intenso, el ácido puede neutralizarse con jabón o bicarbonato de sodio.
La extirpación quirúrgica de verrugas presenta ventajas sobre otros métodos, ya que permiten su eliminación rápida, generalmente en una sola visita. Sin embargo, requiere mucha práctica clínica, algunos equipos y tiempos de tratamiento más prolongados. Una vez administrada la anestesia local, las verrugas genitales visibles pueden destruirse físicamente mediante electrocirugía, en cuyo caso no suele requerirse hemostasia adicional. Como alternativa, las verrugas pueden extirparse mediante escisión tangencial con tijeras afiladas o un bisturí, o mediante curetaje. Dado que la mayoría de las verrugas son exofíticas, este método puede complicarse por la formación de heridas en la epidermis. La hemostasia puede lograrse mediante electrocauterización o agentes hemostáticos químicos como la solución de cloruro de aluminio. En la mayoría de los casos, no se requieren ni están indicadas las suturas si la extirpación quirúrgica se realiza correctamente. El tratamiento quirúrgico es más adecuado para pacientes con una gran cantidad o una gran superficie de verrugas genitales. El láser de CO2 y el tratamiento quirúrgico pueden utilizarse en pacientes con verrugas múltiples o intrauretrales, especialmente si otros tratamientos han fracasado.
El interferón, ya sea natural o recombinante, se ha utilizado para tratar las verrugas genitales por vía sistémica (subcutánea, en una zona distante o intramuscular) o intralesional (inyección intralesional). El uso sistémico de interferón no ha demostrado ser eficaz. El interferón administrado intralesionalmente ha demostrado una eficacia y tasas de recurrencia comparables a las de otros métodos. Se cree que el interferón es eficaz gracias a sus efectos antivirales o inmunoestimulantes. Sin embargo, no se recomienda el tratamiento con interferón de forma rutinaria debido a sus inconvenientes, la necesidad de visitas frecuentes y sus frecuentes efectos secundarios sistémicos, a pesar de su eficacia comparable a la de otros métodos.
Debido a la falta de tratamientos efectivos disponibles, algunas clínicas utilizan tratamientos combinados (dos o más tratamientos simultáneos para la misma verruga). La mayoría de los expertos creen que los tratamientos combinados no aumentan la eficacia y pueden aumentar las complicaciones.
Verrugas cervicales
En mujeres con verrugas cervicales exofíticas, se debe descartar una lesión intraepitelial escamosa (LEI) de alto grado antes del tratamiento. El tratamiento debe realizarse bajo supervisión especializada.
Verrugas vaginales
Crioterapia con nitrógeno líquido. Debido al riesgo de perforación y formación de fístulas, no se recomienda el uso de criosondas en la vagina.
Tanto THUK como BHUK, al 80-90%, se aplican solo en las verrugas. La preparación debe aplicarse en pequeñas cantidades y solo en las verrugas, dejándolas secar hasta que aparezca una capa blanca. Para eliminar el ácido que no reaccionó, use polvo con talco o bicarbonato de sodio. Si es necesario, repita el procedimiento semanalmente.
O bien, se aplica podofilina al 10-25 % en tintura de benjuí en la zona afectada, que debe estar seca antes de retirar el espéculo. Durante un procedimiento, se deben tratar menos de 2 cm² . Si es necesario, el procedimiento se repite a intervalos de una semana. Debido a la posibilidad de absorción sistémica, algunos expertos desaconsejan el uso de podofilina en la vagina. No se ha demostrado la seguridad del uso de podofilina durante el embarazo.
Verrugas en la abertura uretral
Crioterapia con nitrógeno líquido.
O
Podofilina al 10-25 % en tintura de benjuí. Secar la zona de aplicación antes del contacto con la mucosa normal. Aplicar semanalmente si es necesario. No se ha demostrado la seguridad del uso de podofilina durante el embarazo.
Verrugas anales
Crioterapia con nitrógeno líquido.
Se aplica THUK o BHUK al 80-90 % sobre las verrugas. La preparación se aplica en pequeñas cantidades solo sobre las verrugas y se deja hasta que se seque, hasta que aparezca una capa blanca. Para eliminar el ácido que no reaccionó, se usa polvo con talco o bicarbonato de sodio. Si es necesario, repita el procedimiento semanalmente.
O extirpación quirúrgica.
NOTA: El tratamiento de las verrugas en la mucosa rectal debe realizarse bajo la supervisión de un experto.
Verrugas orales
Crioterapia con nitrógeno líquido
O extirpación quirúrgica.
Observación de seguimiento
Si las verrugas visibles responden bien al tratamiento, no es necesario realizar un seguimiento. Se debe aconsejar a las pacientes que vigilen la recurrencia, que es más común durante los primeros tres meses. Dado que se desconoce la sensibilidad y la especificidad del autodiagnóstico de las verrugas genitales, se debe animar a las pacientes a que regresen para un seguimiento tres meses después del tratamiento para detectar la recurrencia. Una visita de seguimiento más temprana permitirá monitorear la resolución de las verrugas y las posibles complicaciones del tratamiento, y brinda la oportunidad de educar y asesorar a la paciente. Se debe aconsejar a las mujeres que se realicen pruebas citológicas periódicas. La presencia de verrugas genitales no es una indicación para una colposcopia.
Manejo de parejas sexuales
En el manejo de pacientes con verrugas genitales, no es necesario realizar pruebas a las parejas sexuales debido a que el rol de la reinfección parece ser mínimo y, en ausencia de terapias curativas, los tratamientos dirigidos a reducir el riesgo de transmisión no tienen valor. Sin embargo, debido a que el valor diagnóstico del autoexamen y el examen mutuo por parte de las parejas es incierto, las parejas de pacientes con verrugas genitales pueden someterse a pruebas para evaluar verrugas genitales y otras ITS. Dado que el tratamiento de las verrugas genitales probablemente no erradique el VPH, se debe advertir a los pacientes y a sus parejas que pueden infectar a parejas sexuales no infectadas. El uso del condón puede reducir, pero no elimina, el riesgo de transmisión del VPH a una pareja no infectada. Se debe recordar a las parejas femeninas de pacientes con verrugas genitales que se recomienda la citología para el cribado del cáncer de cuello uterino para todas las mujeres sexualmente activas.
Notas especiales
Embarazo
No se debe usar imiquimod, podofilina ni podofilox durante el embarazo. Debido a que las verrugas genitales tienden a proliferar y a volverse friables durante el embarazo, muchos expertos recomiendan extirparlas durante el mismo. Los tipos 6 y 11 del VPH pueden causar papilomatosis laríngea en neonatos y niños. La vía de transmisión (transplacentaria, intraparto o posnatal) no está clara. Se desconoce el valor profiláctico de la cesárea; por lo tanto, no debe realizarse únicamente con el fin de prevenir la transmisión de la infección por VPH al neonato. En raras ocasiones, la cesárea puede estar indicada en mujeres con verrugas genitales que interfieren con el paso del feto a través del canal de parto o que, de localizarse en la vagina, causarían sangrado profuso durante el parto vaginal.
Pacientes con inmunidad reducida
El tratamiento de las verrugas genitales en personas inmunodeprimidas debido a la infección por VIH u otras causas puede ser menos eficaz que en aquellas con respuestas inmunitarias normales. La recurrencia después del tratamiento puede ser más frecuente. La incidencia de carcinoma de células escamosas o verrugas genitales similares puede ser mayor en esta población, y estos pacientes tienen mayor probabilidad de requerir una biopsia para confirmar el diagnóstico.
Carcinoma de células escamosas in situ
Si se diagnostica carcinoma escamocelular in situ, se debe derivar al paciente a un especialista en este campo. Los tratamientos excisivos suelen ser eficaces, pero es necesario un seguimiento minucioso tras su uso. El riesgo de que estas lesiones progresen a carcinoma escamocelular in situ existe, pero es probablemente bajo. Las parejas femeninas de estos pacientes tienen un riesgo muy alto de desarrollar patologías cervicales.
Infección genital subclínica por VPH (sin verrugas exofíticas)
La infección subclínica por VPH es mucho más común que las verrugas exofíticas, tanto en hombres como en mujeres. La infección suele detectarse en el cuello uterino mediante citología vaginal, colposcopia o biopsia, y en el pene, la vulva y otras áreas genitales por la aparición de manchas blancas tras la aplicación de ácido acético. Sin embargo, ya no se recomienda el uso rutinario de ácido acético ni el examen con lupa y luz como pruebas de detección de verrugas genitales "subclínicas" o "blancas acéticas". La aparición de manchas blancas tras la aplicación de ácido acético no es una prueba específica para la infección por VPH. Por lo tanto, se pueden detectar muchos resultados falsos positivos en poblaciones de bajo riesgo cuando se utiliza como prueba de detección. La especificidad y la sensibilidad de este procedimiento aún están por determinar. En situaciones especiales, los médicos con experiencia encuentran esta prueba útil para identificar verrugas genitales planas.
El diagnóstico definitivo de la infección por VPH se basa en la detección del ácido nucleico (ADN) viral o de las proteínas de la cápside. El diagnóstico de la infección por VPH mediante citología vaginal no suele correlacionarse con la detección del ADN del VPH en las células cervicales. Los cambios celulares en el cuello uterino asociados a la infección por VPH son similares a los observados en la displasia de bajo grado y suelen remitir espontáneamente. Existen pruebas para detectar el ADN de algunos tipos de VPH en células cervicales obtenidas por raspado, pero se desconoce su utilidad clínica para el manejo de las pacientes. Las decisiones terapéuticas no deben basarse en las pruebas de ADN del VPH. No se recomienda el cribado de la infección genital subclínica por VPH mediante pruebas de ADN o ARN ni ácido acético.
Tratamiento
En ausencia de displasia concomitante, no se recomienda el tratamiento de la infección subclínica por VPH diagnosticada mediante citología vaginal, colposcopia, biopsia, preparación cutánea o mucosa con ácido acético, ni la detección del VPH (ADN o ARN), ya que el diagnóstico suele ser incierto y el tratamiento no elimina la infección. Se ha detectado VPH en hombres y mujeres en tejidos adyacentes tras la terapia láser para la displasia asociada al VPH y tras intentos de eliminar la infección subclínica por VPH mediante vaporización láser extensa de la zona anogenital. En presencia de displasia concomitante, el enfoque terapéutico debe basarse en el grado de displasia.
Manejo de parejas sexuales
No es necesario realizar pruebas de detección a las parejas sexuales. Es probable que la mayoría de las parejas ya presenten una infección subclínica por VPH. No existen pruebas de detección prácticas para la infección subclínica por VPH. El uso del preservativo puede reducir la probabilidad de infectar a una pareja no infectada o a una nueva; sin embargo, se desconoce el período de infectividad. Se desconoce si los pacientes con infección subclínica por VPH son tan contagiosos como los pacientes con verrugas exofíticas.
 [ 1 ]
[ 1 ]
¿Qué pruebas son necesarias?

