Médico experto del artículo.
Nuevos artículos
VPH tipo 18: estructura, patogénesis, pronóstico
Último revisado: 03.07.2025

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
La aparición de verrugas y papilomas en el cuerpo se asocia con la penetración del virus papilomatoso. Sin embargo, no todos saben que las neoplasias cutáneas relativamente inofensivas no son la única manifestación de este virus tan poco seguro. Al fin y al cabo, bajo el nombre de virus del papiloma humano (VPH) se agrupan una gran variedad de tipos de infección que causan diversas enfermedades, incluido el cáncer, con sus síntomas característicos. Los tipos 18 y 16 del VPH se consideran especialmente peligrosos. Y solo podemos desear que nuestros lectores nunca los conozcan de cerca.
Estructura VPH tipo 18
Cuando los científicos, tras una larga búsqueda de la verdad, finalmente lograron identificar una forma de vida como los virus, no les sorprendió que estas micropartículas pasaran desapercibidas durante tanto tiempo. Su pequeño tamaño (hasta 500 nm) les permitía atravesar diversos filtros. Incluso la siembra en un entorno favorable no dio resultados, ya que se descubrió que los virus no pueden reproducirse fuera de una célula viva.
Los virus son una forma no celular de materia viva. Aunque es muy difícil determinar cuánta de esta materia está viva, al tener dimensiones microscópicas y la capacidad de penetrar una célula viva, los virus solo están activos dentro del cuerpo humano o de otros organismos vivos, incluidas las bacterias (las bacterias tienen sus propios virus que causan enfermedades y la muerte de microorganismos; se llaman bacteriófagos y se utilizan con fines medicinales). En el entorno que nos rodea, los virus están inactivos y no muestran signos de vida.
El virus del papiloma afecta principalmente a los mamíferos, que son más aptos que otros seres vivos para la introducción y la vida de partículas virales llamadas viriones. La piel, y especialmente la delicada membrana mucosa de una persona, resulta ser fácilmente permeable a los viriones del VPH, razón por la cual existe un alto porcentaje de portadores del virus entre las personas. Además, se trata de personas de diferentes edades, ya que incluso un recién nacido puede contraer una infección por el virus del papiloma durante su tránsito por el tracto genital de la madre, si presenta condilomas puntiagudos en la membrana mucosa del útero o la vagina.
El VPH 18 es uno de los 18 tipos de virus del papiloma con alto riesgo de desarrollar cáncer. Sus viriones son redondos y diminutos (no más de 30 nanómetros). Su tamaño es similar al de las grandes moléculas de proteína.
Generalmente, las células vivas, incluidas las bacterianas, contienen dos tipos de ácidos nucleicos (ADN y ARN) en su estructura, que contienen información genética sobre las propiedades hereditarias. Los virus contienen solo un tipo de NC. El virus del papiloma humano pertenece a la clase de virus que contienen ADN.
El genoma del VPH se representa como una molécula de ADN en anillo, compuesta por dos cadenas, rodeadas por una envoltura proteica (cápside). Esta es la partícula más simple, que no tiene intercambio de energía propio ni capacidad para sintetizar proteínas. Lo único que puede hacer es penetrar en el cuerpo de un ser vivo al tocar accidentalmente la piel y adherirse a la célula huésped, alimentándose de su energía y destruyéndola gradualmente.
El genoma del virus del papiloma humano codifica dos tipos de proteínas:
- tempranas (se caracterizan por funciones reguladoras y reproductivas; en el VPH 18, estas mismas proteínas tienen un efecto cancerígeno y provocan degeneración maligna de las células huésped),
- tarde (estas son las proteínas que forman la membrana del virión).
El cuerpo humano es una estructura compleja que proporciona protección contra diversos procesos patológicos. Por lo tanto, el crecimiento y la reproducción celular están controlados por ciertos genes. Las proteínas tempranas E6 y E7 del virión del VPH 18 destruyen los genes que previenen el desarrollo del proceso tumoral en un organismo vivo.
Los viriones no penetran profundamente. Parasitan las capas internas de la piel y las mucosas, afectando a los queratinocitos jóvenes y maduros de la epidermis. Hasta que la partícula viral penetra en la célula, no puede reproducirse; su comportamiento es idéntico al observado fuera del organismo vivo. Sin embargo, al penetrar en una célula viva, que se convierte en fuente de nutrición y energía para el virión, pierde su envoltura proteica y se integra en el genoma celular, modificando sus propiedades. Es decir, la información codificada en el NC del virión se convierte en la información genética de la célula. Esta información, en los tipos de VPH altamente oncogénicos, tiene un carácter destructivo, estimulando la división celular constante, que el sistema inmunitario ya no puede controlar.
En una célula infectada con un virus, se sintetizan nuevo ADN y cápsides, que se combinan para formar nuevos viriones completamente formados con las mismas propiedades. Los nuevos viriones capturan otras células y modifican su información genética, al igual que sus ancestros.
Ciclo vital VPH tipo 18
El ciclo de vida del virus del papiloma está ligado a las etapas de desarrollo de las células principales de la epidermis: los queratinocitos. El virión penetra con mayor facilidad en una célula joven durante su división activa. Estas células se encuentran cerca de la membrana basal, debajo de la epidermis (bajo sus capas superiores). Sin embargo, a medida que maduran, los queratinocitos jóvenes infectados con el virus ascienden, donde se forman nuevos viriones.
El período de incubación del VPH 18, causante de verrugas anogenitales, puede durar de uno a cuatro meses o más. Esto significa que una persona infectada con el virus no sospechará que lo porta durante varias semanas o meses antes de que aparezcan los primeros síntomas de la enfermedad. Sin embargo, la aparición de verrugas no indica cáncer. Un tumor benigno causado por el virus tardará varios años más en transformarse en maligno.
Es muy difícil predecir cuándo ocurrirá esto, ya que todo depende del sistema inmunitario humano y de su capacidad para inhibir el crecimiento celular. En algunos pacientes, la malignidad de las células puede detectarse incluso 5 años después de la infección, mientras que otros necesitarán entre 25 y 30 años, y en otros, el organismo podrá combatir el virus y eliminarlo durante este tiempo, como ocurre con los virus de baja oncogeneidad (normalmente, en un año, casi todos estos viriones mueren de forma natural).
Patogenesia
Hoy en día, se conocen más de cien tipos de infección por virus del papiloma. Unos 80 de ellos causan diversas enfermedades en los seres humanos. Sin embargo, no todos son igualmente peligrosos, por lo que en virología los tipos de VPH se dividen en altamente oncogénicos y poco oncogénicos. Antes del VPH tipo 16, todo era más o menos tranquilo, ya que, del tipo 1 al 15, los virus solo causaban verrugas en el cuerpo. Si bien es cierto que los tipos 6, 11 y 13 también son responsables de la aparición de verrugas genitales en la mucosa de los órganos genitales internos en las mujeres, no representan un peligro particular.
Pero a partir del VPH tipo 16, aparecen virus problemáticos con un alto riesgo de desarrollar patologías oncológicas. Todos los virus posteriores representan una amenaza oncológica. Además del tipo 16, los tipos 18, 31, 33, 39, 45 y algunos otros se consideran altamente oncogénicos (18 tipos en total).
Como podemos observar, esta lista también incluye el virus del papiloma humano tipo 18 que nos interesa. Además, es el VPH 18, de alto riesgo oncogénico, junto con el VPH 16, el que aparece con mayor frecuencia en las historias clínicas ginecológicas como agente causal de cáncer de cuello uterino.
VPH 18 y cáncer
Existen alrededor de 40 tipos de infección por virus del papiloma que afectan los órganos urogenitales, causando la aparición de condilomas puntiagudos y planos en la mucosa. Sin embargo, dependiendo del tipo de patógeno, estas neoplasias pueden ser un simple defecto estético o un tumor canceroso.
Los condilomas puntiagudos son crecimientos convexos en la piel, en forma de papilas, cuyo color puede ser casi indistinguible de la piel o incluso más brillante. En caso de infección viral, se pueden observar en las mucosas tanto condilomas individuales como múltiples, compuestos por varios crecimientos próximos entre sí. Estas neoplasias se pueden encontrar en la zona anal y el perineo, así como en la mucosa de los órganos genitales internos de las mujeres.
Estos crecimientos son altamente contagiosos. Con estas "papilas", el riesgo de transmisión del virus es casi del cien por cien. ¿Cómo se transmite el VPH? El virus del papiloma humano se considera una de las infecciones urogenitales más comunes. La infección suele ocurrir durante las relaciones sexuales, pero también es posible la transmisión por contacto al tocar la zona afectada.
La presencia de condilomas puntiagudos no implica que una persona pueda desarrollar cáncer. Se trata de neoplasias de oncogenicidad media, que no suelen derivar en cáncer. Sin embargo, la aparición de condilomas planos, que se localizan a ras de la superficie de la mucosa circundante, ya representa un riesgo real de enfermedad mortal.
Los condilomas planos son un fenómeno poco frecuente, que se presenta principalmente en mujeres, en la vagina y el cuello uterino. Los médicos atribuyen la aparición de estas neoplasias a tipos altamente oncogénicos del virus, incluido el VPH 18.
La aparición de condilomas en los genitales de mujeres y hombres aún no indica cáncer. Incluso se detecta una predisposición a la oncología en el laboratorio al determinar el tipo de virus. Por ejemplo, la detección de VPH tipo 6, 43 u 11 no causará al médico ninguna preocupación particular sobre la salud del paciente, aunque sugerirá la extirpación de los crecimientos en la mucosa por si acaso. Otra cuestión es si el análisis muestra la presencia de VPH tipo 18.
¿Qué tiene de peligroso el VPH 18? Ya hemos mencionado que este tipo de virus del papiloma humano se clasifica como altamente oncogénico. Además, es una infección bastante común que puede permanecer en el organismo durante mucho tiempo, destruyendo células sanas, modificando su información genética y provocándolas una reproducción descontrolada.
Según diversos datos, entre el 70% y el 90% de la población mundial es portadora de diversos tipos de infección por el virus del papiloma humano. Entre las mujeres diagnosticadas con cáncer de útero, dos tercios eran portadoras de los virus de los tipos 18 y 16, lo que indica que estos tipos de VPH son los más peligrosos.
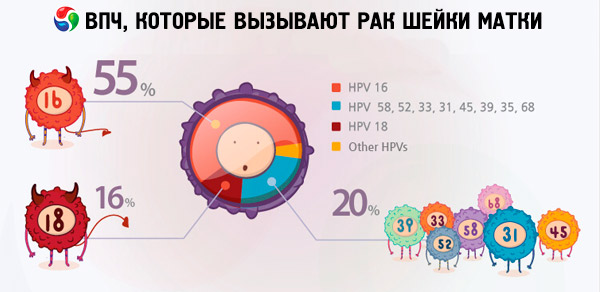
Los tipos 18 y 16 del VPH suelen provocar el desarrollo de tumores cancerosos en el contexto de enfermedades que no presentan estas complicaciones en personas sin el virus. Por ejemplo, la erosión o displasia del cuello uterino puede evolucionar inesperadamente a cáncer de cuello uterino precisamente debido a los tipos 16 y 18 del VPH. Las mujeres sin diagnóstico de tipos altamente oncogénicos del virus del papiloma humano pueden convivir con estas patologías durante muchos años sin ningún riesgo para la vida.
Pero ¿qué tipo de parásitos son estos que no solo viven a expensas de los humanos, sino que también los matan gradualmente? Intentemos analizar el virus del papiloma desde un punto de vista biológico.
 [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ]
Complicaciones y consecuencias
El virus del papiloma humano es una de las infecciones urogenitales más comunes. Sin embargo, hasta que la enfermedad presente síntomas externos, es imposible detectarla sin estudios especializados. No se puede afirmar que sea grave, ya que, hasta que no se presenten manifestaciones, es demasiado pronto para sacar conclusiones sobre las posibles consecuencias. Existe la posibilidad de que la enfermedad no se manifieste en absoluto, lo que significa que su tratamiento será inútil, ya que incluso los papilomas que aparecen en el cuerpo y las membranas mucosas pueden desaparecer sin dejar rastro después de un tiempo.
Lea también:
Diagnostico
Cuando los síntomas ya han aparecido y el paciente consulta con un médico por ellos o en relación con otro problema, un ginecólogo o urólogo prestará atención a la aparición de crecimientos en lugares inusuales como los genitales y el ano durante una exploración física. Si estas neoplasias aparecen en la boca (laringe y cuerdas vocales), su presencia también puede ser de interés para un terapeuta o un otorrinolaringólogo.
Al examinar a las mujeres, la sospecha del virus del papiloma puede recaer al detectar erosión cervical (especialmente si no ha sido tratada durante mucho tiempo), procesos hiperplásicos en la entrada del canal cervical y formaciones quísticas que aumentan de tamaño activamente. En los hombres, un urólogo o andrólogo prestará atención a la aparición de manchas y placas en la cabeza y el cuerpo del pene.
Una exploración física de la zona afectada permite sospechar con suficiente precisión una infección por el virus del papiloma. Sin embargo, el médico no puede determinar a simple vista qué cepa del virus causó la aparición de los síntomas externos específicos. Generalmente, con el VPH tipo 18 o 16, aparecen condilomas planos en la mucosa, pero en la mayoría de los casos se detectan varias cepas del virus en un mismo paciente, lo que significa que también pueden aparecer condilomas puntiagudos (únicos o múltiples) y verrugas anogenitales en la mucosa.
En tales condiciones, es muy difícil determinar qué tipo de virus tiene un paciente en particular. Sin embargo, esto es fundamental, ya que, además de cepas seguras de baja oncogenicidad, también se pueden detectar tipos con oncogenicidad media o alta, que pueden convertir una neoplasia inofensiva en un tumor canceroso.
El diagnóstico del VPH no se limita únicamente al examen externo. Para detectar el virus en el organismo y determinar su tipo, se practica lo siguiente:
- Estudio de los tejidos de la mucosa de los órganos genitales internos mediante un microscopio especial (colposcopia). Este método permite examinar cuidadosamente las lesiones e identificar no solo condilomas puntiagudos (generalmente visibles a simple vista), sino también condilomas planos. Mediante la colposcopia, los médicos pueden estudiar con precisión los tejidos con procesos displásicos y su reacción a reactivos especiales (prueba de Schiller): solución de Lugol o vinagre (solución acuosa al 3%). Si se detectan células malignas, la zona afectada adquiere un tono blanquecino.
- Frotis (examen citológico de biomaterial extraído de la superficie de la mucosa vaginal, el canal cervical o la uretra). En caso de infección por virus del papiloma, la citología no es determinante para el diagnóstico de la enfermedad. Sin embargo, permite identificar células modificadas (coilocitos y disqueratocitos) y evaluar el grado de desarrollo del proceso maligno en función de su número.
- El examen histológico también es microscopía tisular, pero el biomaterial ya no es moco, sino una pequeña muestra de la epidermis afectada y tejidos más profundos, extraída durante una exploración ginecológica o urológica (biopsia). Este análisis se realiza si la citología muestra un resultado dudoso o positivo. Este es el método más preciso para detectar enfermedades oncológicas.
- Análisis de sangre para anticuerpos. Esta prueba es indicativa incluso cuando aún no existen manifestaciones externas de una infección viral, pero el virus ya ha entrado en el cuerpo humano y puede circular por vía hematógena (a través de la sangre). Esta prueba permite identificar el virus del papiloma humano, pero no puede determinar el grado de infección (indicadores cuantitativos de viriones) ni el tipo de virus directamente con una precisión del 100 %.
- Prueba de Papanicolaou. Esta prueba es relevante no solo para mujeres con sospecha de cáncer de cuello uterino, sino también para la detección del VPH 18 en hombres. Al igual que los focos de displasia, las neoplasias del pene se lubrican con una solución de ácido acético al 3%. Un resultado positivo en la prueba del VPH 18 mostrará la correcta red vascular en la zona de aplicación del reactivo.
- Prueba Digene del VPH o método de captura de híbridos. Una técnica innovadora que permite diferenciar las cepas del virus del papiloma altamente oncogénicas de las poco oncogénicas. Se realizan dos pruebas: una (395) identifica los tipos de VPH poco oncogénicos y la otra (394) identifica los tipos de VPH altamente oncogénicos, incluyendo los VPH 18 y 16.
Generalmente este estudio se realiza en combinación con un análisis citológico del frotis.
- El análisis por PCR (reacción en cadena de la polimerasa, prueba PCR) no es un método nuevo, y ha demostrado su eficacia en numerosas ocasiones, para detectar tipos altamente oncogénicos del virus del papiloma humano: VPH 18, 16, 31, 33, 56, etc., lo que permite detectar enfermedades peligrosas incluso en etapas tempranas. Como biomaterial se utiliza un frotis de una membrana mucosa, y con menos frecuencia sangre u orina.
Hoy en día, la prueba PCR es el análisis más popular y preciso que permite aislar el ADN del virus. Determina no solo el tipo y la clase de virus, sino también su cantidad.
La estructura de la prueba PCR distingue entre:
- PCR HPV 16 y 18 cualitativa (determinación de cepas altamente oncogénicas del virus)
- PCR del VPH con genotipificación (determinación del genotipo del virus, necesario para un tratamiento eficaz, teniendo en cuenta la resistencia de la cepa identificada a los medicamentos),
- PCR cuantitativa del VPH 18 (determinación del grado de infección o del número de viriones) y algunas otras opciones de investigación, incluidas las combinadas.
Un tipo de investigación cualitativa permite determinar únicamente la presencia de una cepa específica del virus en el organismo. La decodificación de los resultados para el VPH 18 u otro tipo de virus contendrá una de las palabras: "positivo" o "negativo". Por ejemplo, VPH 16 18 positivo (+), si se detectaron fragmentos de ADN del virus en el biomaterial, o VPH 16 18 negativo (-), si no se detectaron.
Para determinar la gravedad de la situación al identificar cepas altamente oncogénicas del virus, es necesario realizar un análisis cuantitativo adicional. En este caso, todo dependerá de la inmunidad de la persona (tanto general como local). Cuanto más débil sea el sistema inmunitario, mayor será la cantidad de viriones que se detecten en el biomaterial.
El analizador durante la prueba PCR permite detectar más de 0,3 copias de ADN del VPH por ml, lo que se considera la norma para el VPH 18, ya que un número menor de copias ya no tiene importancia clínica y no es capaz de provocar una patología grave.
La detección de una cantidad mínima de ADN del virus del papiloma indica por sí sola una buena inmunidad. Sin embargo, también es posible que la infección se haya producido recientemente (en este caso, el resultado de la PCR se declarará dudoso), por lo que, después de un tiempo, por recomendación médica, conviene repetir la prueba.
En lo que respecta al cáncer de cuello uterino, los tipos más comunes de infección por virus del papiloma que aparecen en los resultados de las investigaciones son el 16 y el 18. ¿Cuál es la diferencia entre el VPH 16 y el 18, ya que ambos tipos de virus se consideran altamente oncogénicos y se les atribuye el desarrollo del cáncer de cuello uterino? Cabe destacar que el grado de oncogenicidad de estas cepas del virus no es el mismo. Según algunas fuentes de internet, el VPH 16 se considera el más peligroso, representando el 50% de los casos de cáncer detectados, mientras que el VPH 18 es el responsable de esta peligrosa enfermedad en solo el 10% de los casos.
Sin embargo, científicos extranjeros, tras realizar diversos estudios, concluyeron que el principal responsable del desarrollo de adenocarcinomas invasivos (y es precisamente este tipo de cáncer de cuello uterino el que se detecta en la mayoría de las pacientes) sigue siendo, en la mayoría de los casos, el VPH-18. En los casos en que se detectan ambas cepas del virus, el tipo 18 contribuye a la rápida progresión de la enfermedad. En el caso de los tipos no invasivos de cáncer glandular, que afectan no solo al sistema reproductivo, sino también a otros órganos, el VPH-16 es el principal responsable.
En algunos casos, se observó la aparición de procesos displásicos tempranos en el útero durante estudios incluso antes de la introducción del genoma del VPH 16 en la célula, lo que indica que la integración de este tipo de virus en las células de un organismo vivo no es una condición necesaria para el desarrollo de la enfermedad. El proceso patológico comienza incluso antes de que aparezcan sus primeros signos.
Sin embargo, el desarrollo de displasia cervical grave de grado 3, que a menudo deriva en adenocarcinoma invasivo, en la mayoría de los casos implicó la integración del VPH 18 y otros tipos de infección por virus del papiloma, lo que provoca procesos patológicos en el útero (VPH 31, 33, 52b y 58, altamente oncogénicos, y VPH 6 y 11, poco oncogénicos) en la célula. Esto es necesario para transferirle su información genética, la cual posteriormente modificará sus propiedades y la convertirá en un tumor canceroso.
Pero incluso la introducción de un virus altamente oncogénico en una célula no siempre causa cáncer. Solo 1 de cada 100 mujeres con displasia recibe posteriormente un diagnóstico de cáncer de cuello uterino. Todo depende de la duración de la presencia del virus en el organismo y de su capacidad para expresar los genes cancerígenos E6 y E7 (su introducción en el genoma de la célula huésped y la transferencia de información que causa mutaciones), la activación de los mecanismos de transformación de la hormona sexual femenina estradiol en 16α OH esterona y la presencia o ausencia de múltiples daños mutacionales en los cromosomas de una célula viva. Por lo tanto, las enfermedades oncológicas en el contexto de la infección por el virus del papiloma se desarrollan solo con la interacción simultánea de varios factores que crean un terreno fértil para el inicio del proceso de degeneración maligna de las células.
Prevención VPH tipo 18
La infección por palilomavirus es un problema que afecta a muchas personas. Esto se ve respaldado por recursos relevantes en internet, donde quienes han sido diagnosticados con tipos altamente oncogénicos del virus comparten sus problemas y buscan consejos sobre cómo combatir este pequeño parásito que puede causar una enfermedad terrible.
Quienes tienen portadores del virus en su familia o amigos cercanos no están menos preocupados. Sus publicaciones transmiten preocupación por la vida de sus seres queridos, pero al mismo tiempo les preocupa su salud, conscientes de que el virus es bastante contagioso. Y aunque se considera que la principal vía de transmisión del virus es la sexual (especialmente en presencia de manifestaciones externas), lo que significa que el peligro recae principalmente en las parejas sexuales, se sabe que los viriones del VPH también pueden encontrarse en la sangre u otros fluidos y secreciones fisiológicas del paciente. Esto es lo que asusta a muchos, obligándolos a limitar la comunicación con el portador del virus.
De hecho, el riesgo de transmisión de la infección por contacto es mínimo. No hay evidencia precisa de que la vía de contacto doméstico sea relevante en este caso, por lo que los médicos no la tienen en cuenta. Al besarse, el virus solo se puede transmitir si uno de los miembros de la pareja tiene neoplasias del virus del papiloma en la garganta, pero incluso en ese caso, suele transmitirse a través del sexo oral. Es decir, todo se reduce al contacto sexual: oral, vaginal y rectal, que puede depositar el virus en el recto.
Y, de nuevo, la presencia del virus en el cuerpo no es un indicador de que una persona vaya a acudir posteriormente a una clínica oncológica. Cabe recordar que, entre las mujeres con VPH 16 o 18, solo el 1 % desarrolla cáncer de cuello uterino, por lo que no debe preocuparse demasiado por contraer el virus y poner fin a su vida de antemano. La depresión y las preocupaciones innecesarias solo pueden empeorar la situación.
Es mucho más lógico visitar periódicamente a un ginecólogo o dermatovenerólogo, seguir el tratamiento prescrito por ellos y en el futuro ser más selectivo al elegir una pareja sexual.
¿Qué medidas preventivas se pueden recomendar a quienes no han sido diagnosticados con infección por virus del papiloma, para que no se detecte en el futuro?
- Una vez al año, o mejor aún, cada seis meses, es necesario someterse a una revisión con un ginecólogo (mujeres) o un urólogo/andrólogo (hombres), incluso si no se presentan síntomas de la enfermedad. Esta revisión es especialmente importante para quienes han tenido antecedentes familiares de cáncer, lo que indica una predisposición a padecerlo.
- Recomendamos ser más cuidadosos al elegir pareja sexual. Que sea una pareja confiable y que no se desvíe, en lugar de muchas parejas dudosas. Es importante recordar que una persona puede no sospechar su enfermedad, pero ser portadora del virus ya es una fuente de peligro. Por ejemplo, las mujeres no pueden visualizar el estado de la mucosa de los órganos genitales internos, lo que significa que incluso la aparición de condilomas internos puede pasar desapercibida durante mucho tiempo. Y un hombre, incluso en ausencia de manifestaciones externas, debe comprender que una pareja con un sistema inmunitario debilitado sigue siendo un factor de riesgo de infección, ya que incluso un solo virión puede reproducir una gran cantidad de clones.
- Si una de las parejas sexuales tiene VPH 18 o 16, pero durante la exacerbación de la infección, debe limitar las relaciones sexuales hasta que desaparezcan los síntomas. En el futuro, se recomienda usar un método de protección tan confiable como el preservativo contra diversas infecciones. La pregunta es si el preservativo puede retrasar completamente la propagación de la infección, pero el riesgo de infección es mucho menor, lo cual también es importante.
- La higiene íntima antes y después de las relaciones sexuales también se considera una medida preventiva contra infecciones. Esto aplica no solo a virus, sino también a infecciones no menos peligrosas que causan enfermedades de transmisión sexual.
- Una inmunidad fuerte es fundamental para la salud del cuerpo, ya que, si nuestro sistema inmunitario funciona correctamente, puede protegernos de diversas adversidades. Incluso si los tipos de virus del papiloma altamente oncogénicos logran penetrar profundamente en los tejidos corporales, el sistema inmunitario no permitirá que se multipliquen ni provoquen procesos patológicos. Cualquier infección solo puede estar activa en el cuerpo con una inmunidad reducida. Esto significa que, ante todo, debemos cuidar la salud del sistema inmunitario.
Una nutrición adecuada, un estilo de vida saludable y activo, abandonar los malos hábitos, los procedimientos de endurecimiento, el tratamiento oportuno de cualquier enfermedad para evitar que se vuelva crónica, lo que afecta gravemente al sistema inmunológico: esta es la clave para una inmunidad fuerte y la prevención de enfermedades virales de cualquier etiología.
- Dado que el estrés se considera un factor importante que debilita las defensas del organismo, es fundamental aprender a reaccionar correctamente ante situaciones estresantes. Si una persona no puede gestionar sus sentimientos y emociones por sí sola, nunca está de más buscar la ayuda de un especialista: un psicólogo, una práctica que se practica desde hace tiempo en el extranjero, pero que aún no se ha popularizado en nuestro país.
- La vacunación es una de las maneras más fiables de prevenir muchas infecciones. Actualmente, se han inventado numerosas vacunas para diversas enfermedades, y la infección por el virus del papiloma humano no es una excepción. Si bien antes la vacuna actuaba principalmente contra los tipos 6 y 11 del VPH, hoy en día ya existen varias vacunas que pueden prevenir la infección por los tipos 16 y 18 del VPH, altamente oncogénicos.
Hablemos con más detalle sobre la vacunación, que debe entenderse no como una medida terapéutica, sino como una medida preventiva contra la infección viral. En otros países, esta práctica ya se ha generalizado. Por ejemplo, en Finlandia, la vacunación contra el VPH es obligatoria para todas las niñas que cumplen 10 años.
En nuestro país, la vacunación es voluntaria. Los médicos solo pueden ofrecer esta medida preventiva, y cada persona decide si puede permitirse comprar la vacuna, cuyo costo es a partir de 750 grivnas.
Hoy en día, los médicos ofrecen a nuestros compatriotas principalmente dos tipos de vacunas que pueden prevenir la infección por los principales tipos de virus del papiloma, causantes de la aparición de neoplasias en la mucosa genital (6, 11, 16 y 18). Se trata de las vacunas "Gardasil" y su análogo más económico, "Cervarix".
El tratamiento preventivo consta de 3 inyecciones. El intervalo entre la primera y la segunda vacunación es de un mes. La tercera inyección se administra seis meses después de la primera. El procedimiento dura aproximadamente una hora, durante la cual los médicos administran la inyección y observan la reacción del paciente. La vacunación de menores de 18 años se realiza únicamente en presencia de sus padres. Tras el tratamiento completo de vacunación, el paciente permanece protegido de 3 a 6 años, independientemente de su edad.
Los fabricantes de vacunas recomiendan comenzar la vacunación a los 9-10 años, como se indica en las instrucciones de los medicamentos. Sin embargo, los médicos creen que esta medida será relevante para todas las niñas, mujeres jóvenes y mujeres de 9 a 26 años, así como para los niños de 9 a 15-17 años. Si lo desean, los hombres que se preocupan por su salud también pueden vacunarse a una edad temprana (la vacuna Gardasil). La eficacia de ambas vacunas es de aproximadamente el 99%.
Cabe mencionar que si la infección ya está presente en el organismo, la vacunación no servirá de nada, ya que no afecta la evolución de la enfermedad. El tratamiento de una infección viral debe realizarse con otros medicamentos destinados a este fin. La vacunación es una medida preventiva eficaz.
Pero esta medida tiene sus desventajas. Los adolescentes vacunados empiezan a sentirse invulnerables, descuidan las medidas anticonceptivas básicas (como los preservativos), no se preocupan mucho por la salud de su pareja sexual, acuden a otras parejas sexuales, etc., creyendo que no corren peligro. Con el tiempo, este comportamiento puede convertirse en un hábito, pero la vacuna tiene una duración de acción limitada y los médicos suelen ofrecer una garantía del 99 % durante 3 años. Además, este comportamiento sexual indiscriminado puede provocar la infección por el virus del papiloma humano.
Pronóstico
El pronóstico de las enfermedades causadas por la infección por el virus del papiloma depende de muchos factores, entre los que destacan la predisposición hereditaria y el estado hormonal. Esto es especialmente relevante para las mujeres con alteración de la síntesis y el metabolismo de la hormona femenina estrógeno. Cuanto antes se detecte la infección, más fácil será prevenir las consecuencias desagradables y peligrosas de su reproducción.
Pero incluso si el paciente ya ha desarrollado síntomas externos de la enfermedad, esto no es motivo de pánico. En primer lugar, en ausencia de infección por VIH, la enfermedad remite incluso con inmunomoduladores, especialmente si los condilomas y las verrugas anogenitales formados se tratan previamente. El peor pronóstico lo tienen las personas con inmunodeficiencia, ya que su organismo simplemente no es capaz de combatir la infección, por lo que cualquier enfermedad infecciosa en estos pacientes puede presentar complicaciones.
En segundo lugar, la aparición de condilomas o el desarrollo de procesos displásicos en el útero no indica oncología. Por lo general, transcurren al menos 5 años antes de que una neoplasia benigna se transforme en maligna. Durante este tiempo, se pueden realizar varios tratamientos con éxito, lo que puede prevenir consecuencias tan peligrosas.
Otra cosa es que una mujer no acuda al médico durante 5 a 10 años después de contraer la infección por el virus del papiloma y la enfermedad progrese. Sin embargo, hay un punto importante: el riesgo de cáncer de cuello uterino a menudo se sobreestima. Si la enfermedad se detecta en la primera etapa, la tasa de supervivencia en este caso es del 90 al 92 %, significativamente mayor que la de muchos otros tipos de cáncer. Sin embargo, en la tercera etapa, la probabilidad de éxito del tratamiento ya se reduce al triple.
Cabe mencionar que las mujeres (y los hombres, por supuesto) tienen tiempo para prevenir las posibles complicaciones del VPH 18. El proceso no se desarrolla rápidamente, lo que significa que siempre existe la posibilidad de detenerlo antes de que aparezcan sus consecuencias. Y aunque eliminar el virus del cuerpo es muy problemático, siempre hay una manera de minimizar sus efectos negativos.
Un poco de historia
Hasta finales del siglo XIX, la humanidad estaba desconcertada. La gente enfermaba y moría, pero los médicos no entendían qué causaba la creciente cantidad de enfermedades nuevas que no podían tratarse con los medicamentos existentes en aquel entonces. Algunas personas morían de gripe, mientras que a otras les aparecían extraños crecimientos puntiagudos en el cuerpo. Y los médicos no podían determinar la causa de estas patologías, ya que los estudios de laboratorio de la época no lograban identificar el patógeno.
Y un patógeno tan escurridizo resultó ser un virus. Este término se usaba para describir partículas microscópicas, cuyo tamaño resultó ser cien veces menor que el de una célula bacteriana. Fueron descubiertas por el científico ruso Dmitri Iósifovich Ivanovsky en 1892, aunque el nombre de la nueva forma de vida se le dio algo más tarde.
Desde entonces, comenzaron a surgir activamente avances científicos, lo que en el siglo XX ya se denominaba virología. Fue durante este siglo que se descubrieron numerosos virus que resultaron ser los agentes causantes de la fiebre amarilla, la viruela, la poliomielitis, las infecciones virales respiratorias agudas y la gripe, la infección por VIH, el cáncer, etc.
Cabe mencionar que la humanidad conoció la infección por el virus del papiloma humano ya en el siglo XIX. Se pueden encontrar menciones de condilomas y verrugas en las obras de los antiguos médicos griegos (siglo I a. C.). También se observó que la enfermedad se transmite por vía sexual. Sin embargo, el agente causal de los condilomas no se descubrió hasta dos décadas después.
No fue hasta mediados del siglo XX que se supo que la causa de las excrecencias verrugosas en la piel y las mucosas era un virus, cuando estas partículas microscópicas se aislaron de las verrugas y, posteriormente, de los papilomas que se formaban en la mucosa genital. Sin embargo, el virus del papiloma se aisló por primera vez en 1933 gracias al virólogo estadounidense Richard Shope.
El desarrollo de la virología como ciencia ha demostrado que no existe uno, sino varios tipos de VPH. Se les llama VPH 6, VPH 18, VPH 35, VPH 69, etc. Algunos tipos, al penetrar en el cuerpo humano, se arraigan, pero no se manifiestan de ninguna manera. Casi todos los tenemos, pero no sospechamos ser portadores del virus. Otros tipos pueden considerarse no solo parásitos, sino enemigos del ser humano, ya que son capaces de causar las enfermedades más peligrosas.

