Médico experto del artículo.
Nuevos artículos
Miocardiopatía isquémica
Último revisado: 07.06.2024

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
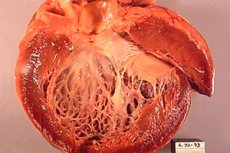
La miocardiopatía isquémica (ICM) es una afección cardíaca que se desarrolla como resultado de la isquemia del músculo cardíaco, es decir, la sangre insuficiente y el suministro de oxígeno al músculo cardíaco. Esta condición puede ocurrir debido al estrechamiento o al bloqueo de las arterias coronarias que suministran sangre al corazón. La miocardiopatía isquémica puede conducir al deterioro de la función cardíaca y al desarrollo de la insuficiencia cardíaca.
Los factores de riesgo importantes para el desarrollo de la miocardiopatía isquémica son la aterosclerosis (deposición del colesterol en las paredes arteriales), la hipertensión arterial (presión arterial alta), el tabaquismo, la diabetes, los trastornos del metabolismo lipídico, la predisposición familiar y otros factores que contribuyen al desarrollo de la aterosclerosis.
Los principales síntomas de la miocardiopatía isquémica pueden incluir:
- Dolor o presión del pecho (angina) que puede ocurrir con ejercicio o estrés.
- Dificultad para respirar y fatiga.
- Sintiendo un fuerte latido o ritmos cardíacos irregulares.
- Hinchazón (por ejemplo, hinchazón de las piernas).
- Debilidad y deterioro en la salud general.
El diagnóstico de miocardiopatía isquémica generalmente se realiza después de varias investigaciones como ECG, ecocardiografía, coronargrafía y pruebas de ejercicio cardíaco. El tratamiento de ICM incluye la corrección de factores de riesgo (por ejemplo, tratamiento de la hipertensión arterial, dejar de fumar), terapia farmacológica para mejorar el flujo sanguíneo al corazón y manejar los síntomas, y a veces una cirugía como la angioplastia con injerto de derivación de la arteria coronaria o de la arteria coronaria. El tratamiento también puede incluir cambios en el estilo de vida, como ejercicio regular, dieta y consumo moderado de alcohol.
La atención médica temprana y el cumplimiento de las recomendaciones de tratamiento pueden mejorar significativamente el pronóstico para los pacientes con miocardiopatía isquémica. [1]
Causas Miocardiopatía isquémica
Estas son las principales causas de la miocardiopatía isquémica:
- Aterosclerosis de la arteria coronaria: la causa más común de la miocardiopatía coronaria es la aterosclerosis, que hace que las placas se formen dentro de las arterias, reduciéndolas o bloqueándolas. Esto interfiere con el suministro de sangre normal al músculo cardíaco.
- La estenosis de la arteria coronaria: st enosis, o estrechamiento, de las arterias coronarias también pueden causar miocardiopatía coronaria. Esto puede deberse a la aterosclerosis y a otros factores.
- Trombosis o embolia: la formación de coágulos de sangre (coágulos de sangre) en las arterias coronarias o una embolia (parte de un coágulo o ruptura de placa) también puede bloquear el suministro de sangre al corazón y causar miocardiopatía coronaria.
- Hipertensión arterial: un aumento persistente en la presión arterial puede aumentar la carga de trabajo en el corazón y conducir al desarrollo de la miocardiopatía isquémica.
- Diabetes: la diabetes mellitus es un factor de riesgo para la aterosclerosis y la miocardiopatía isquémica, ya que puede dañar las paredes de los vasos y promover la formación de placas.
- Fumar: fumar es un factor de riesgo para la aterosclerosis y, por lo tanto, para la miocardiopatía isquémica.
- Predisposición genética: los factores hereditarios también pueden desempeñar un papel en el desarrollo de esta enfermedad.
- Otros factores de riesgo: esto incluye obesidad, inactividad física, mala dieta, consumo excesivo de alcohol y estrés.
Patogenesia
La patogénesis de ICM está relacionada con varios factores que finalmente conducen al deterioro de la función muscular cardíaca. Estos son los pasos principales en la patogénesis de CHF:
- Aterosclerosis de la arteria coronaria: la causa principal de CAD es la aterosclerosis, en la que la capa interna de las arterias (íntima) se daña y los depósitos grasos, llamados places, se acumulan. Estas placas pueden crecer en tamaño y usurpar la luz de las arterias, que reduce o bloquea el flujo de sangre al músculo cardíaco.
- Isquemia: el estrechamiento o el bloqueo de las arterias coronarias conducen a un suministro limitado de oxígeno al corazón, lo que causa isquemia. La falta de oxígeno puede causar dolor en el pecho (angina pectoris) y dañar las células del corazón.
- Destrucción de células cardíacas: en la isquemia crónica, las células cardíacas pueden comenzar a morir debido a la falta de oxígeno. Este proceso se llama necrosis y puede conducir a un área de tejido muerto en el corazón.
- Remodelación cardíaca: el daño permanente a las células cardíacas y la necrosis conduce a la remodelación del corazón. Esto significa que el músculo cardíaco se vuelve menos capaz de contraerse y bombear sangre de manera eficiente.
- Insuficiencia cardíaca: como resultado, el corazón puede perder su capacidad para mantener la producción de sangre cardíaca normal, lo que lleva al desarrollo de la insuficiencia cardíaca. Los pacientes con ICM pueden experimentar síntomas como falta de aliento, fatiga e hinchazón.
Los factores de riesgo como fumar, presión arterial alta, diabetes y trastornos del metabolismo lipídico pueden exacerbar el desarrollo de aterosclerosis y miocardiopatía isquémica.
Síntomas Miocardiopatía isquémica
Los síntomas de la miocardiopatía isquémica pueden ser similares a los de la enfermedad coronaria (CHD) e incluyen:
- Dolor en el pecho (angina pectoris): dolor o presión en el área del pecho que puede extenderse al cuello, los hombros, los brazos o la espalda. El dolor generalmente ocurre con ejercicio o estrés y puede disminuir en reposo o después de tomar nitroglicerina.
- Escasez de respiración: escasez de respiración a corto o largo plazo durante la actividad física o incluso en reposo.
- Fatiga y debilidad: fatiga constante y debilidad, especialmente con esfuerzo ligero.
- Palpitaciones del corazón: ritmos cardíacos inusuales, pulsación o sensación de palpitaciones.
- Hinchazón: hinchazón en las piernas, espinillas, tobillos o incluso en el abdomen.
- Merezos y pérdida de conciencia: estos síntomas pueden ocurrir cuando el corazón no puede proporcionar suficiente sangre y oxígeno al cerebro.
- Pérdida de peso: pérdida de peso sin causa aparente.
- Dolores de cabeza: dolores de cabeza, a veces causados por hipoxia (falta de oxígeno) debido al pobre suministro de sangre.
Etapa
La miocardiopatía isquémica puede pasar por varias etapas dependiendo de la gravedad y la duración de la enfermedad. Las etapas de ICM incluyen lo siguiente:
- Etapa latente o preclínica: en esta etapa, el paciente puede tener riesgos de miocardiopatía coronaria, como la aterosclerosis de la arteria coronaria, pero aún no puede mostrar síntomas. Es importante tener exámenes médicos regulares y controlar factores de riesgo.
- Angina PectorIsstage: en esta etapa, el paciente comienza a experimentar dolor o presión en el pecho (angina pectoris) en respuesta al ejercicio o al estrés. Esto generalmente se debe a una interrupción temporal en el suministro de sangre al músculo cardíaco debido al estrechamiento de las arterias coronarias.
- Etapa de isquemia aguda: en esta etapa, ocurren episodios más severos y prolongados de isquemia (falta de suministro de sangre al corazón). El paciente puede experimentar infartos de miocardio (ataques cardíacos) y tener un daño significativo en el músculo cardíaco.
- Etapa de isquemia crónica: después de varios infartos miocárdicos y/o isquemia prolongada del músculo cardíaco, se puede desarrollar miocardiopatía isquémica crónica. En esta etapa, el músculo cardíaco puede perder su capacidad para contraerse y bombear sangre de manera eficiente, lo que lleva a una disminución de la función cardíaca.
- Etapa de insuficiencia cardíaca: eventualmente, CHF puede conducir al desarrollo de la insuficiencia cardíaca, cuando el corazón no puede bombear sangre de manera eficiente en todo el cuerpo. Esto puede manifestarse por dificultad para respirar, hinchazón, debilidad y otros síntomas.
El nivel de gravedad y la progresión de ICM pueden variar de un paciente a otro. [2]
Complicaciones y consecuencias
La miocardiopatía isquémica puede causar complicaciones graves y tener graves consecuencias para la salud para el paciente, especialmente si no se trata adecuadamente o si el paciente no sigue las recomendaciones de tratamiento. Las siguientes son algunas de las posibles complicaciones y consecuencias:
- Insuficiencia cardíaca: ICM puede conducir a una capacidad deteriorada del corazón para bombear suficiente sangre para satisfacer las necesidades del cuerpo. Esto puede causar síntomas como dificultad para respirar, hinchazón y fatiga.
- Infarto de miocardio: ICM es uno de los factores de riesgo para el infarto de miocardio (ataque cardíaco) porque está asociado con la aterosclerosis y el estrechamiento de las arterias coronarias.
- Arritmias: la miocardiopatía isquémica puede causar alteraciones del ritmo cardíaco, incluida la fibrilación auricular y la fibrilación ventricular. Estas arritmias pueden ser peligrosas y pueden requerir tratamiento.
- Hinchazón: la insuficiencia cardíaca, que puede ser una complicación de ICM, puede causar hinchazón en las piernas, espinillas, tobillos o incluso los pulmones.
- Muerte: en casos severos de ICM, especialmente si no se trata, puede conducir a complicaciones fatales como insuficiencia cardíaca aguda o infarto de miocardio.
- Limitación de actividad: ICM puede limitar la actividad física de un paciente y perjudicar su calidad de vida.
- Problemas psicológicos y emocionales: la enfermedad cardíaca grave puede causar estrés, ansiedad y depresión en los pacientes.
- Intervenciones quirúrgicas: en algunos casos, ICM puede requerir procedimientos quirúrgicos como la angioplastia o el injerto de derivación de la arteria coronaria.
Diagnostico Miocardiopatía isquémica
El diagnóstico de miocardiopatía isquémica incluye una serie de métodos clínicos, instrumentales y de laboratorio que ayudan a determinar la presencia y el alcance del daño cardíaco. Estos son los principales métodos para diagnosticar ICM:
- Evaluación clínica:
- Recopilación de antecedentes médicos y familiares: el médico hace preguntas sobre síntomas, riesgo de desarrollar ICM, presencia de afecciones médicas en la familia y otros factores de riesgo.
- Examen físico: el médico realiza un examen físico general, que incluye escuchar el corazón y los pulmones, evaluar el pulso, la presión arterial y los signos de insuficiencia cardíaca.
- Electrocardiografía (ECG): un ECG registra la actividad eléctrica del corazón. Se pueden observar cambios en ECG como los cambios en el segmento ST-T en pacientes con ICM, lo que puede indicar isquemia del músculo cardíaco.
- Ecocardiografía (ultrasonido cardíaco): la ecocardiografía utiliza ondas de ultrasonido para crear una imagen del corazón y sus estructuras. Este método puede evaluar el tamaño y la función del corazón, detectar cambios en la contractilidad del músculo cardíaco e identificar lesiones de válvula.
- Gammento miocárdico: este es un estudio de radioisótopos que puede identificar áreas del músculo cardíaco con un suministro de sangre limitado.
- Coronargrafía: esta es una prueba invasiva en la que se inyecta un agente de contraste a través de un catéter en las arterias coronarias para evaluar su condición y detectar posibles bloqueos. La coronarografía se puede utilizar para planificar procedimientos quirúrgicos como la angioplastia o la cirugía de derivación de la arteria coronaria.
- Evasiones de sangre: las pruebas de laboratorio pueden incluir la medición de la creatinina quinasa (CK) y los niveles de troponina específicos de los cardíacos, lo que puede indicar daño muscular cardíaco.
- Prueba de ejercicio: se puede usar una prueba de estrés ECG o una prueba de estrés para detectar isquemia durante la actividad física.
El diagnóstico de ICM requiere una combinación de diferentes métodos, y la elección de investigaciones específicas depende de la situación clínica y las recomendaciones del médico.
El diagnóstico de miocardiopatía isquémica (ICM) generalmente se realiza en función de una constelación de síntomas clínicos, hallazgos de laboratorio y instrumentales. Estos son algunos de los criterios y métodos utilizados para diagnosticar ICM:
- Síntomas clínicos: el paciente puede quejarse de síntomas como angina (dolor o presión en el pecho), falta de aliento, fatiga, latidos cardíacos irregulares y otros signos de anomalías cardíacas. Es importante realizar un examen exhaustivo y entrevistar al paciente para identificar síntomas característicos.
- Electrocardiograma (ECG): un ECG puede revelar cambios en el ritmo cardíaco y la actividad eléctrica que son características de ICM. Esto puede incluir la presencia de arritmias, áreas de conducción lenta y cambios en la forma y la duración de los complejos QRS.
- Ecocardiografía (ultrasonido cardíaco): la ecocardiografía puede ayudar a visualizar las estructuras y la función del corazón. Con ECM, se pueden detectar cambios en la estructura de la pared del corazón y la función contráctil.
- Coronargrafía: esta es una prueba invasiva que utiliza un agente de contraste para visualizar las arterias coronarias. Si se encuentra la estenosis (estrechamiento) de las arterias, puede confirmar la presencia de isquemia y AKI.
- Monitoreo cardíaco: el monitoreo de ECG a largo plazo puede ayudar a detectar arritmias y cambios en la actividad cardíaca que pueden ser características de ICM.
- Biomarcadores: los niveles elevados de biomarcadores como las troponinas y la creatina quinasa-MB pueden indicar daño muscular cardíaco, que puede ocurrir en ICM.
- Investigación del historial médico y los factores de riesgo: el médico también revisará el historial médico del paciente, incluida la presencia de factores de riesgo como hipertensión, diabetes, fumar, predisposición hereditaria y otros.
A menudo se requiere una combinación de diferentes métodos e investigaciones para establecer el diagnóstico de AKI. Es importante que el diagnóstico sea realizado por un cardiólogo, y en el caso de sospecha de AKI, un especialista debe ser consultado para un examen y tratamiento más detallados.
Diagnóstico diferencial
El diagnóstico diferencial de miocardiopatía isquémica (ICM) implica identificar y distinguir esta afección de otras condiciones que pueden tener síntomas o características similares. Es importante identificar correctamente ICM para proporcionar al paciente el mejor tratamiento y manejo de su condición. Aquí hay algunas afecciones que pueden incluirse en el diagnóstico diferencial de ICM:
- Miodomiopatía hipertrófica (HCM): HCM es una condición en la que las paredes del ventrículo izquierdo son demasiado gruesas, lo que puede provocar síntomas similares a HCM, como angina y fatiga. Sin embargo, HCM tiene otras características características sobre la ecocardiografía que ayudan en el diagnóstico diferencial.
- Miodomiopatía hipertensiva: la miocardiopatía hipertensiva se asocia con la hipertensión arterial (presión arterial alta). Puede causar engrosamiento de la pared ventricular izquierdo y pector de angina. Determinar y monitorear los niveles de presión arterial puede ayudar en el diagnóstico diferencial.
- Estenosissíndrome aórtico: la estenosis aórtica es un estrechamiento de la válvula aórtica del corazón, que puede causar angina y otros síntomas similares a ICM.
- Hipertensión pulmonar: la hipertensión pulmonar aumenta la presión en las arterias pulmonares, lo que también puede causar falta de respiración y fatiga similar a los síntomas de ICM.
- Otras causas de dolor en el pecho: el dolor en el pecho puede ser causado por una variedad de razones, como la osteocondrosis, problemas respiratorios e incluso afecciones de ansiedad.
Para hacer un diagnóstico diferencial de ICM, un médico puede realizar una serie de pruebas, incluido un electrocardiograma (ECG), ecocardiografía, coronargrafía (angiografía de contraste del corazón) y una revisión del historial médico y los síntomas del paciente.
¿A quién contactar?
Tratamiento Miocardiopatía isquémica
La miocardiopatía isquémica (ICM) es una afección grave, y el tratamiento implica un enfoque integral que puede incluir terapia farmacológica, cirugía y cambios en el estilo de vida. Estos son los aspectos principales del tratamiento con ICM:
Terapia farmacológica:
- Medicamentos para reducir el colesterol: las estatinas pueden ayudar a reducir los niveles de colesterol en la sangre y retrasar la progresión de la aterosclerosis.
- Medicamentos de la presión arterial: betabloqueantes, inhibidores de la enzimas convertidoras de angiotensina (ACEIS) y otros medicamentos se utilizan para controlar la presión arterial y reducir la carga de trabajo del corazón.
- Medicamentos para reducir la tensión en su corazón: los nitratos y los medicamentos antianginales pueden ayudar a aliviar el dolor en el pecho y reducir la tensión en su corazón.
- Medicamentos antiplaquetarios: la aspirina y otros fármacos se usan para evitar que se formen coágulos sanguíneos en los vasos sanguíneos.
Métodos quirúrgicos:
- Cirugía de bypass coronaria: esta es una cirugía en la que se crean "derivaciones" (transferencias) alrededor de áreas reducidas o bloqueadas de las arterias coronarias para restaurar el flujo sanguíneo normal al corazón.
- Angioplastia y stent: procedimientos en los que se ensanchan las arterias estrechas y se coloca un stent (prótesis) para mantener la embarcación abierta.
Tratamiento de trastornos del ritmo cardíaco: si un paciente tiene ICM acompañado de arritmias, es posible que se necesite tratamiento para eliminar o controlar las arritmias.
Cambios de estilo de vida:
- Alimentación saludable: seguir una dieta que limita la grasa y la sal puede ayudar a controlar los factores de riesgo.
- Actividad física: el ejercicio regular, supervisado por su médico, puede fortalecer su corazón y los vasos sanguíneos.
- Casa de fumar: fumar es un factor de riesgo grave para la miocardiopatía isquémica.
- Manejo del estrés: practicar la relajación, la meditación y el mantenimiento del bienestar psicológico puede reducir el estrés y tener un impacto positivo en la salud del corazón.
Seguimiento regular con su médico: se recomienda a los pacientes con ICM que controlen su condición regularmente y sigan todas las citas médicas.
El tratamiento de ICM debe ser individualizado y depende de las circunstancias específicas y la gravedad de la enfermedad en cada paciente. [3]
Pautas clínicas
Las recomendaciones clínicas para el manejo de la miocardiopatía isquémica (ICM) pueden variar según la gravedad de la enfermedad, los factores individuales y el historial médico del paciente. Las siguientes son recomendaciones generales que se usan comúnmente para la gestión de ICM:
Tratamiento de medicamentos:
- Estatinas: se pueden prescribir medicamentos para reducir el colesterol como la atorvastatina o la simvastatina para reducir el riesgo de aterosclerosis y prevenir la formación de nuevas placas en las arterias.
- Medicamentos de presión arterial: si un paciente tiene presión arterial alta, se pueden recetar medicamentos para controlarlo.
- Medicamentos para controlar la diabetes mellitus: si el paciente tiene diabetes mellitus, el tratamiento debe personalizarse para controlar los niveles de glucosa en sangre.
- Terapia antitrombótica: se pueden recetar aspirina y/u otros medicamentos para prevenir los coágulos sanguíneos.
Tratamiento de trastornos del ritmo cardíaco: si un paciente tiene ICM acompañado de arritmias, es posible que se necesite tratamiento para corregirlas o controlarlas.
Tratamiento quirúrgico:
- Cirugía de bypass coronaria: si están presentes arterias coronarias estrechas, se puede recomendar la cirugía de derivación coronaria para restaurar el flujo sanguíneo normal al corazón.
- Angioplastia y stenting: procedimientos para ampliar y mantener abiertas las arterias estrechas.
Cambios de estilo de vida:
- Alimentación saludable: seguir una dieta que limita la grasa y la sal puede ayudar a controlar los factores de riesgo.
- Actividad física: el ejercicio regular, supervisado por su médico, puede fortalecer su corazón y los vasos sanguíneos.
- Casa de fumar: fumar es un factor de riesgo grave para ICM.
- Manejo del estrés: practicar la relajación, la meditación y el mantenimiento del bienestar psicológico puede reducir el estrés y tener un impacto positivo en la salud del corazón.
Seguimiento regular con su médico: se recomienda a los pacientes con ICM que controlen su condición regularmente y sigan todas las órdenes del médico.
Siguiendo las recomendaciones de YourDoctor: es importante cooperar con su médico y seguir sus recomendaciones para lograr los mejores resultados de tratamiento y gestión para esta afección cardíaca.
El tratamiento para ICM debe ser individualizado, y los pacientes deben discutir su plan de tratamiento con su médico para determinar la mejor manera de manejar esta afección.
Pronóstico
El pronóstico de la miocardiopatía isquémica (ICM) depende de varios factores, incluida la gravedad de la enfermedad, la efectividad del tratamiento y la adherencia al paciente a las recomendaciones de modificación del estilo de vida. Los factores importantes que afectan el pronóstico de ICM incluyen:
- Grado de daño muscular del corazón: cuanto más se dañe el músculo cardíaco y se degenere, menos favorable es el pronóstico. La función cardíaca reducida puede conducir a la insuficiencia cardíaca y la calidad de vida reducida.
- Tiempo para comenzar el tratamiento: la detección temprana y el inicio del tratamiento efectivo pueden mejorar significativamente el pronóstico. El tratamiento incluye terapia con drogas, angioplastia, injerto de derivación de la arteria coronaria o incluso trasplante de corazón en casos de descompensación severa.
- Control de los factores de riesgo: controlar la presión arterial alta, reducir el colesterol, dejar de fumar, controlar la diabetes mellitus y mantener un estilo de vida saludable puede mejorar el pronóstico y retrasar la progresión de ICM.
- Estilo de vida: la actividad física, una dieta saludable y el manejo del estrés pueden reducir la carga del corazón y ayudar a mejorar el pronóstico.
- Cumplimiento del tratamiento: es importante seguir las recomendaciones de su médico y tomar medicamentos recetados. El manejo inadecuado de la enfermedad puede empeorar el pronóstico.
- Comorbilidades: la presencia de otras afecciones médicas, como la enfermedad renal crónica o la diabetes mellitus, puede empeorar el pronóstico y complicar el tratamiento.
El pronóstico de ICM puede variar de un caso a otro. En algunos casos, con un buen control de los factores de riesgo y el tratamiento efectivo, los pacientes pueden vivir una vida activa y de calidad. En otros casos, especialmente con una descompensación cardíaca severa y la falta de tratamiento efectivo, el pronóstico puede ser menos favorable.
Causas de muerte
La miocardiopatía isquémica es una enfermedad cardíaca grave que puede conducir a varias complicaciones y, finalmente, causar la muerte del paciente. La principal causa de muerte en ICM suele ser una complicación como:
- Infarto de miocardio (ataque cardíaco): una de las complicaciones más peligrosas de ICM. Esta condición ocurre cuando el flujo sanguíneo en las arterias coronarias del corazón está completamente bloqueada, lo que resulta en necrosis de parte del músculo cardíaco. Si un infarto de miocardio no se atiende rápidamente por medidas médicas, puede conducir a la muerte.
- Insuficiencia cardíaca: ICM puede causar insuficiencia cardíaca crónica, en la que el corazón no puede bombear sangre de manera eficiente en todo el cuerpo. Esta condición puede conducir a una mala salud y, finalmente, causar muerte.
- Arritmias: ICM puede causar arritmias cardíacas como fibrilación auricular o fibrilación ventricular. Estas arritmias pueden ser peligrosas y pueden ser fatales.
- Angina: ICM puede causar angina (dolor en el pecho), lo que puede provocar infarto de miocardio o arritmias si no se tratan.
- Aneurisma cardíaco y disección aórtica: estas complicaciones también pueden ocurrir como resultado de la ICM y son amenazantes de la vida.
El riesgo de muerte en ICM aumenta significativamente si el paciente no recibe un tratamiento oportuno y adecuado, no controla los factores de riesgo (por ejemplo, presión arterial, colesterol), no monitorea el estilo de vida y no sigue las recomendaciones del médico.
Literatura utilizada
- Shlyakhto, E. V. Cardiología: Guía nacional / ed. Por E. V. Shlyakhto. - 2ª ed., Revisión y apéndice - Moscú: Geotar-Media, 2021
- Cardiología según Hurst. Volúmenes 1, 2, 3. 2023
- Miocardiopatía isquémica. Paukov Vyacheslav Semyonovich, Gavrish Alexander Semyonovich. 2015

