Médico experto del artículo.
Nuevos artículos
Diagnóstico del astrocitoma cerebral
Último revisado: 04.07.2025

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
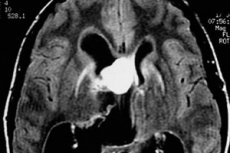
El problema del diagnóstico oportuno y el tratamiento eficaz de los tumores cerebrales se complica por la tardía búsqueda de ayuda por parte de los pacientes. ¿Cuántos acuden al médico con dolor de cabeza, sobre todo si el síntoma apareció hace poco? Y cuando los vómitos se suman al dolor de cabeza, el tumor suele haber crecido significativamente, sobre todo si se trata de una neoplasia maligna. Con tumores pequeños, es posible que no haya ningún síntoma persistente.
En sus primeras etapas, una enfermedad cerebral puede detectarse por casualidad durante una tomografía o una radiografía. Sin embargo, para realizar dicho examen también se requieren razones convincentes.
Independientemente de si el paciente acudió a la cita con molestias o si el tumor se detectó durante el examen, el médico se interesará por los síntomas existentes. Primero, se evalúa el estado neurológico. Esto incluye la presencia de síntomas como cefaleas, náuseas, vómitos, mareos y convulsiones. El médico también examina la presencia de síntomas cerebrales generales, como fatiga rápida, disminución de las capacidades cognitivas, así como síntomas locales que pueden variar según la ubicación del tumor, y realiza una evaluación preliminar del grado de hipertensión intracraneal (examen del fondo de ojo).
Examen clínico
Durante la exploración física, se evalúa el estado somático general según la escala de Karnovsky o la ECOG [ 1 ]. Esta evalúa la capacidad de la persona para llevar una vida activa normal, cuidar de sí misma sin ayuda externa y la necesidad de atención médica, lo cual también se utiliza en el tratamiento de pacientes con cáncer. Según Karnovsky, un indicador de 0 a 10 indica que la persona está en fase terminal o ya ha fallecido; con 20 a 40 puntos, la persona debe ser hospitalizada; con 50 a 70 puntos, indica la incapacidad laboral del paciente y la posible necesidad de atención médica; y con 80 a 100 puntos, indica una actividad normal con síntomas de gravedad variable.
Si el paciente ingresa en un centro médico en estado grave, se evalúa su consciencia mediante la escala de Glasgow. Se evalúan tres signos principales: apertura ocular, actividad del habla y respuesta motora. El resultado se determina mediante la suma de puntos. Un máximo de 15 puntos indica consciencia lúcida, de 4 a 8 puntos indican coma y 3 puntos indican muerte de la corteza cerebral.
Pruebas
Las pruebas convencionales, que se prescriben más bien para evaluar el estado general del cuerpo del paciente y la presencia de enfermedades concomitantes, no son indicativas de tumores. Los cambios en los análisis de sangre clínicos y bioquímicos no son específicos, pero servirán de guía al prescribir el tratamiento. Además, se pueden prescribir los siguientes estudios (análisis general de orina, análisis de anticuerpos contra el VIH, reacción de Wasserman, determinación de marcadores de hepatitis B y C, antígeno tumoral). Dado que el tratamiento del tumor suele asociarse a la cirugía, que puede requerir una transfusión de sangre, se considera obligatorio un análisis del grupo sanguíneo y del factor Rh. El diagnóstico molecular de los gliomas también se utiliza cada vez más en la práctica clínica habitual [ 2 ], [ 3 ], [ 4 ]. También se ha puesto en marcha un proyecto piloto para la detección temprana de astrocitomas cerebrales mediante resonancia magnética [ 5 ].
El examen histológico de la muestra tumoral obtenida durante una biopsia se considera obligatorio. Sin embargo, el problema radica en que no es posible obtener dicha muestra sin cirugía en todas partes. Generalmente, se examina una pequeña área del tumor tras su extirpación. Si bien la medicina moderna no dispone hoy en día de nuevos métodos de biopsia mínimamente invasiva (por ejemplo, la biopsia estereotáctica, realizada de dos maneras), estos se utilizan basándose en los resultados de estudios instrumentales. [ 6 ]
Diagnóstico instrumental
El diagnóstico instrumental de los tumores cerebrales incluye:
- Resonancia magnética (RM) o tomografía computarizada (TC) cerebral. Se da preferencia a la RM, que se realiza en tres proyecciones y tres modos, con y sin contraste. Si la RM no es posible, se realiza una tomografía computarizada, con contraste incluido. [ 7 ]
- Capacidades adicionales de resonancia magnética:
- Resonancia magnética de difusión, que determina indicadores cuantitativos de la difusión de las moléculas de agua en el tejido cerebral, gracias a lo cual es posible evaluar el suministro de sangre a los tejidos del órgano, la presencia de edema cerebral y procesos degenerativos en el mismo.
- Mo-perfusión cerebral, que permite evaluar las características de la circulación cerebral y diferenciar diversas patologías. [ 8 ]
- La espectroscopia de resonancia magnética ayuda a evaluar los procesos metabólicos en el cerebro y determina los límites exactos del tumor.
- Investigación adicional:
- La tomografía por emisión de positrones (PET) es un método innovador que permite detectar tumores en sus etapas iniciales. Puede detectar tumores de tamaño mínimo. También se utiliza para el diagnóstico diferencial de tumores gliales recurrentes. [ 9 ], [ 10 ]
- La angiografía directa o por TC es un estudio de los vasos cerebrales, que se prescribe si los estudios preliminares revelan un abundante aporte sanguíneo al tumor. La angiografía también permite determinar la extensión del daño a los vasos cerebrales.
- Radiografía. Este no es el método más fiable para diagnosticar procesos tumorales; sin embargo, una radiografía de la columna vertebral puede ser un punto de partida para una TC y una RMN posteriores si el médico detecta una zona sospechosa en la imagen.
Los métodos adicionales para evaluar la salud del paciente pueden incluir un electrocardiograma, electroencefalograma, ecografía, radiografía de órganos, bronco y gastroduodenoscopia (en presencia de enfermedades concomitantes), es decir, estamos hablando de un examen completo y exhaustivo del paciente, que influye en la elección del protocolo de tratamiento del tumor.
Se recomienda realizar un examen instrumental no solo durante el diagnóstico de la enfermedad, sino también en el postoperatorio para evaluar la calidad de la operación y el pronóstico de posibles complicaciones. En caso de tumores difusos con localización incierta, así como en neoplasias profundas, el médico realiza una exploración prácticamente táctil. La tomografía computarizada posterior, que constituye el estándar para el diagnóstico postoperatorio, y la resonancia magnética (RM) recomendada con y sin contraste deben realizarse dentro de los 3 primeros días posteriores a la operación.
Diagnóstico diferencial de los astrocitomas
El diagnóstico primario del astrocitoma cerebral se complica debido a que los síntomas principales de la patología también se presentan en tumores de otras etiologías, algunas enfermedades orgánicas del cerebro e incluso en enfermedades somáticas. Solo mediante un diagnóstico diferencial completo y exhaustivo se puede determinar la causa exacta de los síntomas. [ 11 ]
El astrocitoma nodular benigno se presenta en la resonancia magnética con mayor frecuencia como una formación homogénea con límites definidos (la heterogeneidad se puede explicar por la presencia de calcificaciones y pequeños quistes). En contraste, estos tumores presentan realce en un 40% (esto es más típico en los astrocitomas gemestocíticos benignos), mientras que en la forma anaplásica del astrocitoma, el realce es siempre evidente.
Los astrocitomas difusos aparecen en la imagen como manchas difusas sin límites claramente visibles. Cuando estos tumores se malignizan, su estructura cambia y aparece una heterogeneidad característica.
La diferencia entre el astrocitoma pilocítico y sus otras variedades nodulares del glioblastoma y el astrocitoma anaplásico se puede determinar por los siguientes signos: la presencia de límites y contornos claros del tumor en el primer caso, crecimiento tumoral relativamente lento, ausencia de polimorfismo celular, gránulos, una masa tumoral más pequeña y coloración más o menos uniforme de la lesión patológica en la resonancia magnética. [ 12 ]
La principal diferencia entre los astrocitomas difusos y los tumores locales (nodulares, focales) reside en la ausencia de límites definidos de la neoplasia. El bajo grado de malignidad de la neoplasia se evidencia por la relativa homogeneidad de las estructuras internas del tumor y la ausencia de focos de necrosis.
El astrocitoma anaplásico es un cruce entre los astrocitomas difusos de bajo grado y los glioblastomas agresivos. Se diferencia de los astrocitomas difusos comunes en su polimorfismo celular (la presencia de células de diversas formas, tamaños y dimensiones en el tumor) y su actividad mitótica, es decir, el número de células que realizan mitosis. La mitosis es un proceso de cuatro etapas de división de todas las células del cuerpo, excepto las germinales. [ 13 ]
El astrocitoma anaplásico se distingue de los glioblastomas por dos factores: la ausencia de focos necróticos y signos de proliferación vascular. Solo las células gliales se dividen. El peligro de este tumor reside en su rápido crecimiento y la dificultad para determinar su localización. El glioblastoma no solo crece con extrema rapidez (durante varias semanas y meses), sino que también causa la muerte de las células cerebrales, alteraciones en los vasos sanguíneos de la cabeza y la interrupción completa del funcionamiento del órgano, lo que puede provocar la muerte del paciente incluso con tratamiento.
Se depositan grandes esperanzas en la resonancia magnética cerebral en cuanto al diagnóstico diferencial [ 14 ]. Se tienen en cuenta numerosos factores:
- frecuencia (los tumores gliales se detectan en 1/3 de los pacientes, de los cuales casi la mitad son astrocitomas de diversas localizaciones),
- la edad del paciente (en los niños se diagnostican con mayor frecuencia astrocitomas de baja malignidad, con menor frecuencia la variante anaplásica del tumor; en adultos y ancianos, por el contrario, son más frecuentes los astrocitomas apaplásicos y los glioblastomas con alta probabilidad de degeneración en cáncer),
- localización del tumor (en los niños, las estructuras más frecuentemente afectadas son el cerebelo y el tronco encefálico, con menor frecuencia el tumor se desarrolla en la zona del nervio óptico y el quiasma, en los adultos, las neoplasias generalmente se forman en el bulbo raquídeo de los hemisferios cerebrales y la corteza cerebral),
- tipo de diseminación (en los glioblastomas y astrocitomas poco diferenciados se considera característica la diseminación del proceso al segundo hemisferio del cerebro).
- Número de focos (los focos múltiples son típicos de los tumores malignos con metástasis; a veces el glioblastoma se manifiesta de esta manera),
- Estructura interna del tumor:
- El 20% de los astrocitomas se caracterizan por la presencia de calcificaciones en el tumor, mientras que los tumores de oligodendroglia contienen calcificaciones en casi el 90% de los casos (mejor determinado mediante tomografía computarizada)
- En los glioblastomas y tumores con metástasis, el rasgo característico es la heterogeneidad de la estructura, revelada mediante resonancia magnética.
- reacción al contraste (los astrocitomas benignos no tienden a acumular contraste, a diferencia de los malignos),
- La resonancia magnética de difusión permite diferenciar un proceso tumoral en el cerebro de un absceso, un quiste epidermoide o un accidente cerebrovascular según la intensidad de la señal (es más débil en los tumores) [ 15 ]. En el accidente cerebrovascular se observa una mancha característica en forma de cuña.
Una biopsia ayuda a diferenciar un proceso infeccioso cerebral de un proceso neoplásico (tumor) y a determinar el tipo de células tumorales. Si la cirugía abierta no es posible o el tumor está localizado en profundidad, se utiliza una biopsia estereotáctica mínimamente invasiva, que, sin abrir el cráneo, permite determinar el grado de malignidad del tumor.

