Médico experto del artículo.
Nuevos artículos
Glándulas paratiroides
Último revisado: 23.04.2024

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
En 1879, el científico sueco S. Sandstrom describió las glándulas paratiroides en humanos y les dio el nombre. Las glándulas paratiroides son órganos vitales. Su función es la producción y secreción de la hormona paratiroidea (PTH), uno de los principales reguladores del metabolismo del calcio y el fósforo.
Junto glándula superior paratiroidea (glandula parathyroidea superiores) e inferior glándula paratiroides (glandula parathyroidea inferior) - es redonda u ovoide pantorrilla dispuesto sobre la superficie posterior de cada uno de los lóbulos de la glándula tiroides, una encima de la plancha, y el otro - la parte inferior. La longitud de cada glándula es de 4-8 mm, ancho - 3-4 mm, espesor - 2-3 mm. El número de estas glándulas no es constante y puede variar de 2 a 7-8, en promedio hay cuatro. La masa total de glándulas está en promedio 1.18 g.
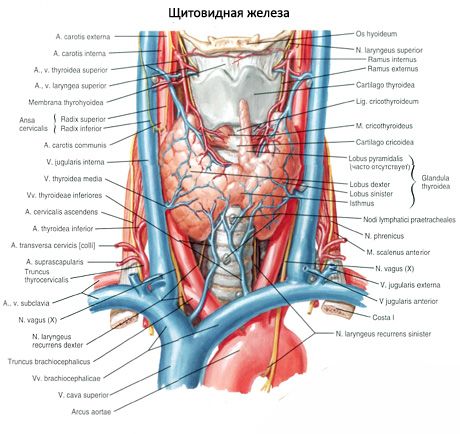
Las glándulas paratiroideas (paratiroides) difieren de la glándula tiroides por una coloración más clara (en los niños son de color rosa pálido, en los adultos son de color marrón amarillento). A menudo, las glándulas paratiroides se encuentran en el sitio de penetración en la glándula tiroides de las arterias tiroideas inferiores o sus ramas. De los tejidos circundantes, las glándulas paratiroides están separadas por su propia cápsula fibrosa, de la cual las capas de tejido conectivo salen de las glándulas. Estos últimos contienen una gran cantidad de vasos sanguíneos y dividen las glándulas paratiroides en grupos de células epiteliales.
Las glándulas del parénquima están formadas por los paratirocitos principales y acidófilos, formando hebras y racimos, rodeados por finos haces de fibras de tejido conjuntivo. Ambos tipos de células se consideran como diferentes etapas de desarrollo de paratyrocytes. Los principales paratirocitos tienen una forma poliédrica, un citoplasma basófilo con una gran cantidad de ribosomas. Entre estas células secretan oscuridad (secreción activa) y luz (menos activa). Los paratyrocytes acidófilos son grandes, con contornos claros, contienen muchas pequeñas mitocondrias con partículas de glucógeno.
La hormona paratiroidea hormona paratiroidea (hormona paratiroidea), una hormona proteica, participa en la regulación del metabolismo del fósforo y el calcio. La hormona paratiroidea disminuye la liberación de calcio en la orina, aumenta su absorción en el intestino en presencia de vitamina D. El antagonista de la hormona paratiroidea es la timcalcitonina.
Embriogénesis de las glándulas paratiroides
Las glándulas paratiroides se desarrollan a partir del epitelio de pares de bolsas branquiales III y IV. En la séptima semana de desarrollo, los rudimentos epiteliales de los corpúsculos se separan de las paredes de las bolsas branquiales y, en el proceso de crecimiento, se mezclan en la dirección caudal. Posteriormente, las glándulas paratiroides que se forman están ocupando una posición permanente en las superficies posteriores de los lóbulos derecho e izquierdo de la glándula tiroides.
 [7], [8], [9], [10], [11], [12],
[7], [8], [9], [10], [11], [12],
Vasos y nervios de las glándulas paratiroides
El suministro de sangre de las glándulas paratiroides se lleva a cabo por las ramas de las arterias tiroideas superior e inferior, así como por las ramas esofágica y traqueal. La sangre venosa fluye a lo largo de las venas del mismo nombre. La inervación de las glándulas paratiroides es similar a la inervación de la glándula tiroides.
Características de la edad de las glándulas paratiroides
La masa total de glándulas paratiroides en el recién nacido varía de 6 a 9 mg. Durante el primer año de vida, su masa total aumenta 3-4 veces, a la edad de 5 se duplica y 10 años se triplica. Después de 20 años, la masa total de cuatro glándulas paratiroides alcanza 120-140 mg y permanece constante hasta la vejez. En todos los períodos de edad, la masa de glándulas paratiroides en las mujeres es algo mayor que la de los hombres.
Por lo general, un hombre tiene dos pares de glándulas paratiroides (superior e inferior), ubicadas en la superficie posterior de la glándula tiroides, fuera de la cápsula, cerca de los polos superior e inferior. Sin embargo, el número y la ubicación de las glándulas paratiroides pueden variar; a veces se encuentran hasta 12 glándulas paratiroides. Se pueden ubicar en los tejidos de las glándulas tiroides y timo, el mediastino anterior y posterior, el pericardio, el esófago detrás en la zona de la bifurcación carotídea. Las glándulas paratiroides superiores tienen la forma de un ovoide aplanado, las inferiores globulares. Sus tamaños son aproximadamente de 6x3 a 4x1.5 - 3 mm, la masa total de 0.05 a 0.5 g, el color es de color marrón rojizo o amarillento. El suministro de sangre de las glándulas paratiroides se lleva a cabo principalmente por las ramas de la arteria tiroidea inferior, el flujo venoso se produce a través de las venas de la glándula tiroides, el esófago y la tráquea. Las glándulas paratiroides simpatizan con las fibras simpáticas de los nervios laríngeo recurrente y superior, la inervación parasimpática se realiza por los nervios vagos. Las glándulas paratiroides están cubiertas con una cápsula delgada de tejido conjuntivo; Las particiones divergentes penetran en las glándulas. Contienen vasos sanguíneos y fibras nerviosas. El parénquima de las glándulas paratiroides consta de paratirocitos, o células principales, entre las cuales el grado de colorabilidad distingue a las células con actividad hormonal activa o brillante, así como a las células oscuras en reposo. Las células principales forman racimos, hebras y racimos, y en los ancianos, y folículos con un coloide en la cavidad. En los adultos, las células aparecen principalmente en la periferia de las glándulas paratiroides teñidas con eosina, células eosinófilas u oxífilas, que son células principales degenerativas. En la glándula paratiroides, también se pueden encontrar formas de transición entre las células principales y las oxiófilas.
Los primeros éxitos en la clarificación de la síntesis de preguntas, la decodificación de estructuras de intercambio de PTH estudio se lograron después de 1972 .. La hormona paratiroidea - es un polipéptido de una sola cadena que consiste en 84 residuos de aminoácidos que carecen de cisteína con un peso molecular de aproximadamente 9500 daltons, se produce en las glándulas paratiroides de un bioprecursor - proparatgormona (proPTG) que tiene 6 aminoácidos adicionales en el NH 2 -kontse. ProPTG sintetizado en las células principales de glándulas paratiroides (en su retículo endoplasmático granular) y durante la escisión proteolítica en el aparato de Golgi se convierte en una hormona paratiroidea. Su actividad biológica es sustancialmente menor que la de la PTH. Al parecer, proPTG en la sangre de personas sanas que falta, pero en condiciones patológicas (adenoma de la glándula paratiroides), puede ser secretado en la sangre junto con la PTH. Recientemente se descubrió predecesor proPTG - preproPTG que contiene un 25 residuos de aminoácidos adicionales en el extremo NH2-terminal. Por lo tanto preproPTG contiene 115 residuos de aminoácidos proPTG - 90 y PTH - 84.
Ahora la estructura de la hormona paratiroidea bovina y porcina se ha establecido completamente. La hormona paratiroidea de los adenomas de las glándulas paratiroides está aislada, pero su estructura está parcialmente descifrada. Existen diferencias en la estructura de la hormona paratiroidea, sin embargo, la parathormona de animales y humanos muestra reactividad cruzada. Un polipéptido que consiste en los primeros 34 residuos de aminoácidos prácticamente conserva la actividad biológica de la hormona natural. Esto nos permite suponer que el casi restante% de la molécula en el extremo carboxilo no está directamente relacionado con los efectos principales de la hormona paratiroidea. Una cierta actividad biológica e inmunológica de la hormona paratiroidea también se muestra por su fragmento 1-29. La acción inmunológica es poseída también por el fragmento biológicamente inactivo 53-84, es decir, estas propiedades de una parathormona muestran al menos 2 partes de su molécula.
La circulación en la sangre de la hormona paratiroidea es heterogénea, difiere de la hormona nativa secretada por las glándulas paratiroides. Hay al menos tres tipos diferentes de hormona paratiroidea en la sangre: una hormona paratiroidea intacta con un peso molecular de 9500 daltons; sustancias biológicamente inactivas de la parte carboxilo de la molécula de la hormona paratiroidea con un peso molecular de 7000-7500 daltons; sustancias biológicamente activas con un peso molecular de aproximadamente 4000 daltons.
Incluso fragmentos más pequeños se encontraron en la sangre venosa, lo que indica su formación en la periferia. Los principales órganos en los que se forman los fragmentos de la hormona paratiroidea son el hígado y los riñones. La fragmentación de la hormona paratiroidea en estos órganos aumenta con la patología hepática y la insuficiencia renal crónica (IRC). En estas condiciones, los fragmentos de la hormona paratiroidea persisten en el torrente sanguíneo por mucho más tiempo que en las personas sanas. El hígado absorbe la hormona paratiroidea predominantemente intacta, pero no elimina de la sangre ni el carboxilo terminal ni los fragmentos aminoterminales de la hormona paratiroidea. El papel principal en el metabolismo de la hormona paratiroidea es desempeñado por los riñones. Representan casi el 60% de la depuración metabólica de la hormona inmunorreactiva carboxiterminal y el 45% del fragmento aminoterminal de la hormona paratiroidea. El área principal del metabolismo del fragmento aminoterminal activo de la hormona paratiroidea son los huesos.
Se detectó una secreción pulsátil de hormona paratiroidea, la más intensa por la noche. Después de 3-4 horas desde el comienzo del sueño nocturno, su contenido en la sangre es 2.5-3 veces más alto que el nivel diario promedio.
La función principal de la hormona paratiroidea es el mantenimiento de la homeostasis del calcio. Sin embargo, el calcio en suero (total y ionizado en particular) es el principal regulador de la secreción de la hormona paratiroidea (reducción de calcio estimula la secreción de la hormona paratiroidea, aumentando - suprime), es decir, la regulación se lleva a cabo en el principio de realimentación ... En la hipocalcemia, se mejora la conversión de proPTG en hormona paratiroidea. La liberación de la hormona paratiroidea tiene un papel importante en el contenido de magnesio en la sangre (niveles elevados estimula y bajo - suprime la secreción de la hormona paratiroidea). Los objetivos principales son los riñones hormona paratiroidea, y los huesos del esqueleto, pero sabemos que el efecto de la hormona paratiroidea en la absorción de calcio en el intestino, la tolerancia a los hidratos de carbono, lípidos en suero sanguíneo, su papel en el desarrollo de la impotencia, picazón y así sucesivamente. D.
Para caracterizar el efecto de la hormona paratiroidea sobre el hueso, es necesario dar una breve información sobre la estructura del tejido óseo, las peculiaridades de su reabsorción y remodelación fisiológica.
Se sabe que la mayor parte del calcio presente en el cuerpo (hasta 99%) está contenido en el tejido óseo. Dado que está en el hueso en forma de compuestos de fósforo y calcio, el% del contenido total de fósforo también se encuentra en los huesos. Su tejido, a pesar de la aparente estática, está constantemente remodelado, activamente vascularizado y tiene altas propiedades mecánicas. El hueso es un "depósito" dinámico de fósforo, magnesio y otros compuestos necesarios para mantener la homeostasis en el metabolismo mineral. Su estructura incluye componentes minerales densos, que están en estrecha relación con la matriz orgánica, que consiste en 90-95% de colágeno, pequeñas cantidades de mucopolisacáridos y proteínas que no son de colágeno. La parte mineral del hueso consiste en hidroxiapatita, su fórmula empírica es Ca10 (PO4) 6 (OH) 2 - y fosfato de calcio amorfo.
El hueso está formado por osteoblastos que se originan en células mesenquimales indiferenciadas. Estas son células mononucleares involucradas en la síntesis de componentes de la matriz orgánica del hueso. Están ubicados en una monocapa en la superficie del hueso y están en contacto estrecho con el osteoide. Los osteoblastos son responsables de la deposición del osteoide y su posterior mineralización. El producto de su vida es la fosfatasa alcalina, cuyo contenido en la sangre es un indicador indirecto de su actividad. Rodeados por un osteido mineralizado, algunos osteoblastos se convierten en osteocitos: células mononucleares, cuyo citoplasma forma túbulos asociados con los túbulos de los osteocitos vecinos. No participan en la remodelación ósea, pero están involucrados en el proceso de destrucción perilacuneral, que es importante para la regulación rápida de los niveles séricos de calcio. La resorción ósea es llevada a cabo por osteoclastos, polinucleares gigantes, que aparentemente están formados por la fusión de macrófagos mononucleares. También se supone que los precursores de los osteoclastos pueden ser células madre hematopoyéticas de la médula ósea. Son móviles, forman una capa en contacto con el hueso, ubicada en las áreas de mayor reabsorción. Debido al aislamiento de las enzimas proteolíticas y la fosfatasa ácida, los osteoclastos causan la degradación del colágeno, la destrucción de hidroxiapatita y la eliminación de minerales de la matriz. El tejido óseo ligeramente mineralizado recién formado (osteoide) es resistente a la resorción osteoclástica. Las funciones de los osteoblastos y los osteoclastos son independientes, pero consistentes entre sí, lo que lleva a una remodelación normal del esqueleto. El crecimiento de la longitud del hueso depende de la osificación enchondral, el crecimiento en anchura y el grosor de la misma, a partir de la osificación perióstica. Los estudios clínicos con 47 Ca mostraron que cada año se actualiza hasta el 18% del contenido total de calcio en el esqueleto. Si los huesos están dañados (fracturas, procesos infecciosos), el hueso resecado se reabsorbe y se forma un nuevo hueso.
Los complejos de células involucradas en el proceso local de resorción ósea y formación ósea se denominan unidades básicas de remodelado multicelular (IMC: unidad multicelular básica). Regulan la concentración local de calcio, fósforo y otros iones, la síntesis de los componentes orgánicos del hueso, en particular el colágeno, su organización y mineralización.
La acción principal de la hormona paratiroidea en los huesos del esqueleto es la intensificación de los procesos de reabsorción, que afecta tanto a los componentes minerales como a los orgánicos de la estructura ósea. La hormona paratiroidea promueve el crecimiento de los osteoclastos y su actividad, que se acompaña de una mayor acción osteolítica y un aumento de la resorción ósea. Esto disuelve los cristales de hidroxiapatita con la liberación de calcio y fósforo a la sangre. Este proceso es el mecanismo principal para aumentar el nivel de calcio en la sangre. Consta de tres componentes: movilización de calcio desde el hueso perilacunar (osteocitos profundos); proliferación de células osteo-progenitoras en osteoclastos; mantener un nivel constante de calcio en la sangre mediante la regulación de su liberación del hueso (osteocitos superficiales).
Por lo tanto, la hormona paratiroidea inicialmente aumenta la actividad de los osteocitos y los osteoclastos, lo que fortalece la osteólisis, provoca un aumento en el nivel de calcio en la sangre y aumenta la excreción en la orina y la hidroxiprolina. Este es el primer efecto cualitativo y rápido de la hormona paratiroidea. El segundo efecto de la acción de la hormona paratiroidea sobre el hueso es cuantitativo. Se asocia con un aumento en el grupo de osteoclastos. Con la osteólisis activa, hay un estímulo para la reproducción aumentada de los osteoblastos, y se activa la reabsorción y la conformación del hueso con un predominio de resorción. Con un exceso de hormona paratiroidea, se produce un balance óseo negativo. Esto se acompaña de una liberación excesiva de hidroxiprolina, un producto de la degradación del colágeno y de los ácidos siálicos, que son parte de la estructura de los mucopolisacáridos. La hormona paratiroidea activa el monofosfato de adenosina cíclico (cAMP). El aumento de la excreción de cAMP en la orina después de la administración de la hormona paratiroidea puede servir como un indicador de la sensibilidad del tejido a la misma.
El impacto más importante de la hormona paratiroidea en el riñón es su capacidad de reducir la reabsorción de fósforo, aumentando la fosfaturia. El mecanismo de disminución en diferentes partes de la nefrona es diferente: en la parte proximal, este efecto de la hormona paratiroidea se debe a un aumento de la permeabilidad y ocurre con la participación de cAMP, en la parte distal no depende de cAMP. El efecto fosfatúrico de la hormona paratiroidea cambia con deficiencia de vitamina D, acidosis metabólica y una disminución en el contenido de fósforo. Las hormonas paratiroideas aumentan ligeramente la reabsorción tubular total de calcio. Al mismo tiempo, lo reduce en el proximal y lo aumenta en las partes distales. Este último tiene un papel dominante: la hormona paratiroidea disminuye el aclaramiento de calcio. La hormona paratiroidea disminuye la reabsorción tubular de sodio y su bicarbonato, lo que explica el desarrollo de acidosis en el hiperparatiroidismo. Aumenta la formación de 1,25-dihidroxicolecalciferol 1,25 (OH 2 ) D 3, la forma activa de vitamina D 3 en los riñones . Este compuesto aumenta la reabsorción de calcio en el intestino delgado al estimular la actividad de una proteína de unión de calcio específica (proteína de unión al Ca, CaBP) en su pared.
El nivel normal de hormona paratiroidea es de 0.15-0.6 ng / ml. Varía según la edad y el sexo. El contenido promedio de la hormona paratiroidea en la sangre de personas de 20-29 años (0,245 ± 0,017) ng / ml, 80-89 años - (0,545 ± 0,048) ng / ml; el nivel de hormona paratiroidea en mujeres de 70 años - (0.728 ± 0.051) ng / ml, en hombres de la misma edad - (0.466 ± 0.40) ng / ml. Por lo tanto, el contenido de la hormona paratiroidea aumenta con la edad, pero más en las mujeres.
Como regla general, se deben usar varias pruebas diferentes para el diagnóstico diferencial de hipercalcemia.
Presentamos la clasificación clínico-patogénica desarrollada por nosotros, basada en la clasificación de OV Nikolaev y VN Tarkaeva (1974).
Clasificación clínico-patogénica de enfermedades asociadas con secreción alterada de hormona paratiroidea y su sensibilidad
Hiperparatiroidismo primario
- Por patogénesis:
- adenoma hiperfuncionante (adenomas);
- hiperplasia de OGIO;
- carcinoma hiperfuncionante de las glándulas paratiroides;
- neoplasia endocrina múltiple de tipo I con hiperparatiroidismo (síndrome de Vermeer);
- neoplasia endocrina múltiple de tipo II con hiperparatiroidismo (síndrome de Sipple).
- Por características clínicas:
- forma de hueso:
- osteoporótico,
- osteítis fibroquística,
- "Pagetoid";
- forma visceropathic:
- con una lesión primaria de los riñones, el tracto gastrointestinal, la esfera neuropsíquica;
- forma mixta.
- forma de hueso:
- Abajo:
- agudo;
- crónico.
Hiperparatiroidismo secundario (hiperfunción secundaria e hiperplasia de las glándulas paratiroides con hipocalcemia e hiperfosfatemia prolongadas)
- Patología renal
- insuficiencia renal crónica;
- tubulopatía (como Albright-Fanconi);
- raquitismo renal.
- Patología intestinal:
- síndrome de absorción intestinal alterada.
- Patología ósea
- osteomalacia senil;
- puerperal;
- idiopático;
- Enfermedad de Paget
- Insuficiencia de vitamina D:
- enfermedad renal;
- hígado;
- enzimopatías hereditarias
- Enfermedades malignas: mieloma
Hiperparatiroidismo terciario
- Adenoma de funcionamiento autónomo (adenoma) de las glándulas paratiroides, que se desarrolla en el contexto de un hiperparatiroidismo secundario a largo plazo.
Pseudohiperparatiroidismo
- Producción de hormona paratiroidea por tumores de origen no paratiroideo.
Formaciones quísticas y tumorales inactivas a hormonas de las glándulas paratiroides
- El quiste.
- Tumores o carcinoma inactivo hormonal
Gipoparatireoz
- Maldesarrollo congénito o ausencia de glándulas paratiroides.
- Génesis autoinmune idiopática.
- Posoperatorio, desarrollado en relación con la eliminación de las glándulas paratiroides.
- Posoperatorio debido al suministro de sangre y la inervación deficiente.
- Lesiones por radiación, exógenas y endógenas (radioterapia a distancia, tratamiento de la glándula tiroides con yodo radiactivo).
- Daño a las glándulas paratiroides con hemorragia, infarto.
- Daño infeccioso.
Pseudohipoparatiroidismo
- Escribo - insensibilidad de los órganos diana a la hormona paratiroidea, que depende de la adenilato ciclasa;
- Tipo II es la insensibilidad de los órganos diana a la hormona paratiroidea, independiente de la adenilato ciclasa, posiblemente de génesis autoinmune.
Pseudo pseudohypyparatyreosis
La presencia de signos somáticos de pseudohipoparatiroidismo en familiares sanos en familias de pacientes con pseudohipoparatiroidismo sin trastornos bioquímicos característicos y sin tetania.

