Médico experto del artículo.
Nuevos artículos
Erupción sifilítica
Último revisado: 07.06.2024

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
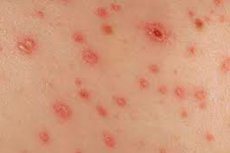
La segunda etapa de la sífilis, una enfermedad de transmisión sexual peligrosa, es la erupción sifilítica. Es una erupción cutánea rojiza rojiza típica que generalmente no se extiende sobre todo el cuerpo, pero aparece localmente.
La erupción sifilítica es temporal y generalmente desaparece después de un par de meses. En general, este síntoma es bastante insidioso, porque a menudo se confunde con una alergia común y, en consecuencia, se trata incorrectamente. Es por eso que en cualquier caso debe contactar a los médicos, para determinar el tipo exacto y el origen de la erupción. [1]
Epidemiología
La incidencia de sífilis se caracteriza por la heterogeneidad estructural. En general, existe una tendencia a la baja en la incidencia de la enfermedad, pero la situación epidemiológica sigue siendo desfavorable, tanto entre pacientes adultos como en niños menores.
La tasa de infección global todavía se considera bastante alta. Según las estadísticas del año 2000, alrededor de 250 millones de personas en el planeta tenían infecciones de transmisión sexual. Al mismo tiempo, aproximadamente 2 millones de pacientes son diagnosticados con sífilis cada año.
Para 2015, la tasa de incidencia de sífilis había disminuido ligeramente a 2-3 por cien mil personas. Sin embargo, hubo un pronunciado "rejuvenecimiento" del contingente enfermo, por ejemplo, la sífilis se registra aproximadamente 4.5 veces más a menudo entre los jóvenes que entre las personas de mediana edad y mayores.
A finales del siglo pasado, las estadísticas epidemiológicas de la morbilidad sifilítica en los países postsoviéticos se equipararon con estadísticas negativas. Por ejemplo, según los datos de 1997, su nivel fue de 277 casos por cien mil población. Las medidas tomadas hicieron posible reducir este indicador, y en 2011 fueron alrededor de 30 casos por cien mil.
La sífilis se ve con mayor frecuencia en jóvenes entre 20 y 29 años de edad. Hombres y mujeres obtienen la enfermedad a la misma tasa.
Causas Erupción sifilítica
La erupción sífilítica ocurre bajo la influencia del patógeno correspondiente: espiroqueta pálida, que recibió su "nombre" debido al color indistinto y pálido después del tratamiento con tintes especiales. El microorganismo patógeno ha sido conocido por la ciencia desde 1905: es capaz de desarrollarse solo en ausencia de aire y en el entorno externo que muere lo suficientemente rápidamente. El frío permite que la espiroqueta sobreviva un poco más tiempo que en un ambiente cálido.
Hasta la fecha, la medicina tiene información sobre tres variedades de patógeno sifilítico:
- Treponema pallidum: causa la forma clásica de sífilis;
- Treponema pallidum endemicum: causa una forma endémica de sífilis;
- Treponema pallidum Porttenue - Causa granuloma tropical.
El agente causal se detecta e identifica mediante el análisis de laboratorio del material tomado de la persona enferma.
Los especialistas hablan de varias formas posibles de transmisión. Sin embargo, algunos de ellos son comunes, mientras que otros son extremadamente raros (pero aún posibles):
- En la transmisión sexual, la infección se asocia con relaciones sexuales sin protección;
- En la ruta del hogar, la infección ingresa al cuerpo a través de artículos comunes;
- La ruta transplacental infecta el feto de la futura madre a través del sistema circulatorio.
La mayoría de los pacientes tienen una ruta sexual de infección, pero la infección del hogar es la menos común. Esto probablemente se deba al hecho de que la infección muere lo suficientemente rápido fuera del cuerpo.
Hay casos conocidos de infección transplacental, que ocurre cuando una mujer embarazada tiene sífilis. A menudo, tal infección se convierte en un factor en el desarrollo de la forma congénita de la enfermedad en el bebé, o el feto muere en el primer trimestre del embarazo. [2]
Factores de riesgo
Los especialistas señalan que la identificación de posibles factores de riesgo ayuda a desarrollar medidas preventivas adecuadas para un grupo objetivo específico. Una de las causas subyacentes es considerado por los profesionales de la salud como el comportamiento sexual peligroso y arriesgado de los jóvenes. Sin embargo, también hay una serie de factores que están estrechamente vinculados a esta causa. Estos son aspectos sociales y económicos que afectan una gran parte de la población:
- Dificultades financieras;
- Microsociedad desfavorable, disminución de los valores morales y éticos;
- Mayor interés en el alcohol y las drogas;
- Vida sexual promiscua con un cambio frecuente de parejas, contactos sexuales casuales con personas desconocidas.
Entre los jóvenes, los siguientes factores se consideran particularmente significativos:
- Actividad sexual temprana;
- Problemas familiares;
- Uso temprano de alcohol, drogas u otras drogas psicoactivas;
- Negligencia de los métodos anticonceptivos de barrera;
- Falta de información sobre la prevención de infecciones de transmisión sexual.
Las personas sin morada fija, así como las personas que usan drogas o sustancias psicoactivas tienen un mayor riesgo de morbilidad. Este último causa desinhibición, incapacidad para controlar moralmente sus propias acciones.
También hay algunas peculiaridades de factores relacionados con grupos socialmente adaptados. Las personas aparentemente prósperas a menudo descuidan su propia salud: según las estadísticas, cada segundo paciente de uroginecología no se apresura a buscar ayuda médica. Una visita al médico sigue aproximadamente dentro de los dos meses posteriores al primer signo, por lo que el tratamiento se vuelve algo más largo y más problemático.
Patogenesia
Los momentos patogenéticos asociados con la aparición de la erupción sifilítica se explican por la respuesta del cuerpo a la introducción de treponema pálido. Los procesos polimórficos estrechamente relacionados con la etapa de la sífilis ocurren en el organismo infectado.
La forma clásica de la enfermedad se divide en períodos tales como incubación, primaria, secundaria (que se caracteriza por una erupción sifilítica) y terciaria.
La incubación en la sífilis dura aproximadamente 3 a 4 semanas, pero este período puede acortarse a 1.5 a 2 semanas o alargarse a 3 a 6 meses. A veces se observa un corto plazo de incubación con infección de múltiples fuentes de enfermedad. Puede ocurrir un término prolongado si el paciente ha recibido terapia con antibióticos para alguna otra patología (por ejemplo, sinusitis maxilar o bronquitis, etc.).
A continuación, aparece un chancro duro, que significa el comienzo de la sífilis primaria. ¿Cuánto tiempo antes de que aparezca la erupción sifilítica? Su apariencia está asociada con el inicio de la sífilis secundaria, que ocurre con mayor frecuencia seis o siete semanas después de la aparición del Chancre, o 2.5 meses después de la infección. La aparición de erupciones características se asocia con la propagación hematógena del virus y el daño sistémico al cuerpo. Además de la erupción, otros órganos y sistemas se ven afectados durante este período, incluidos los sistemas nerviosos y óseos, los riñones, el hígado y otros.
La erupción-antigüedad rosa-papular se debe en gran medida a la respuesta inmune del cuerpo. Después de un tiempo, desaparece, y la patología adquiere un curso latente, hasta la próxima recaída o hasta el desarrollo de la forma terciaria de sífilis.
Síntomas Erupción sifilítica
La imagen clínica de la sífilis secundaria está representada principalmente por erupciones en la piel y las membranas mucosas. La erupción sifilítica es diversa en su manifestación clínica: puede ser manchas, pápulas, vesículas, pústulas, que pueden ocurrir en casi cualquier área de la piel.
¿Cómo se ve una erupción sifilítica? El hecho es que todas las sífilidas secundarias se caracterizan por tales signos distintivos:
- Color específico. Solo en la etapa inicial de desarrollo, la erupción sífilítica se caracteriza por un color rosa brillante. Después del tiempo, se convierte en paleta marrón, cereza rojiza o cobre, amarillo rojo, rojo azulado, rosa pálido, que depende en gran medida de la localización.
- Limitación. Los elementos de la erupción sifilítica no se caracterizan particularmente por el crecimiento periférico. No se fusionan entre sí y parecen limitados.
- Diversidad. A menudo, se pueden observar diferentes variantes de la erupción sífilítica al mismo tiempo, por ejemplo, manchas, pápulas y pústulas coexisten juntos. Además, la diversidad de erupciones se complementa con la presencia de elementos que pasan por diferentes etapas de desarrollo.
- Benignidad. En la mayoría de los casos, hay una resolución de elementos secundarios sin marcas persistentes o cicatrices posteriores. ¿El sarpullido si el sarpullido pica? No. La presencia de erupción sifilítica no se complica por los síntomas patológicos generales y no se acompaña de picazón o sensaciones de ardor características de otras dermatopatologías.
- Ausencia de un proceso inflamatorio agudo. Las áreas afectadas por la erupción sifilítica no muestran signos de inflamación.
- Alta infecciosidad. La presencia de una erupción indica un alto grado de infecciosidad humana, especialmente cuando están presentes erosiones y úlceras.
Los primeros signos de erupción sifilítica no siempre son visibles: en algunos pacientes, la enfermedad tiene un curso latente o sutil. No es raro que la erupción cutánea sea vago, pero el agrandamiento de los ganglios linfáticos y/o la fiebre están presentes.
La erupción sifilítica en la cara se asemeja un poco al acné, y se pueden ver "puntos negros" nodulares en el tronco. Las superficies de palma y plantar generalmente están cubiertas con puntos de color rojizo de color rojizo.
Los elementos de la erupción aparecen individualmente, sin tendencia a unirse, sin descamaciones ni sensaciones de picazón. Desaparecen sin medicamentos unas semanas después de su aparición, pero luego reaparecen con un nuevo brote.
Las erupciones sifilíticas en el cuerpo en áreas de fricción y sudoración regulares son particularmente propensos a la propagación y la ulceración. Estas áreas incluyen los genitales y el perineo, las axilas, el área de los pies, el cuello y el área debajo de los senos.
Cuando los tejidos mucosos se ven afectados, la erupción se encuentra en el paladar blando, las amígdalas, los genitales: aquí los elementos no siempre están aislados y a veces se combinan en islas sólidas. Las erupciones en los ligamentos y la laringe a menudo causan alteraciones vocales, ronquera o ronquera. Las úlceras pequeñas pueden aparecer en la boca y pueden aparecer "llagas" difíciles de hacer en las esquinas de los labios.
Pequeña pérdida de cabello focal en el cuero cabelludo, pestañas y cejas es posible: este síntoma está registrado en cada séptimo caso de la enfermedad. Las áreas afectadas tienen la apariencia de "piel, que se comió una polilla": no hay signos de inflamación, picazón y pelado. Dado que las pestañas se caen y crecen alternativamente, una mirada más cercana revelará sus diferentes longitudes.
Erupción sifilítica en hombres
Los signos de erupción sifilítica en los hombres no son muy diferentes de los de los pacientes femeninos. Las erupciones son más a menudo pálidas, ubicadas en simetría. Otros signos característicos son los siguientes:
- Los elementos de la erupción no son dolorosos, con picazón y apenas molestos;
- Tener una superficie densa, límites claros, sin fusión mutua;
- Tienden a sanar por su cuenta (no hay restos de cicatrices).
A veces también se observa una sintomatología adicional:
- Dolor en la cabeza;
- Linfadenopatía;
- Fiebre subfebril;
- Dolor articular, dolor muscular;
- Pérdida de cabello (focal o difusa);
- Cambio de voz;
- Condilomas extensos en el área genital y ano.
En el período de recaída secundaria, se encuentra una erupción nodular sífilítica típica en la cabeza del pene, en el perineo y el ano, y en las axilas. Los nódulos que aparecen aumentan, comienzan a mojarse, formando heridas. Si hay fricción, tales elementos se fusionan y crecen como una coliflor. No hay dolor, pero los crecimiento excesivo pueden causar molestias físicas considerables, por ejemplo, interferir con caminar. Debido a la acumulación de bacterias, hay un olor desagradable.
Erupción sifilítica en mujeres
Un rasgo característico de la erupción sífilítica en las mujeres es la aparición de áreas de "decoloración" o leucoderma en el costado del cuello. Este síntoma se llama "encaje" o "collar de Venus" e indica que hay daños en el sistema nervioso y las anormalidades en la pigmentación de la piel. En algunos pacientes, las áreas descoloridas se encuentran en la espalda, la espalda baja, los brazos y las piernas. Las manchas no se pelan, no duelen, no hay signos de inflamación.
Todas las mujeres que planean un embarazo, o que está embarazada, definitivamente debe ser evaluada por sífilis. Treponema pálido puede penetrar en el feto, lo que conducirá al desarrollo de consecuencias extremadamente desfavorables. Por lo tanto, en pacientes con sífilis en el 25% hay muerto fetal, en el 30% de los casos, el bebé recién nacido muere inmediatamente después del nacimiento. A veces, los niños infectados nacen sin signos de patología. Sin embargo, si no se lleva a cabo el tratamiento necesario, los síntomas pueden aparecer en unas pocas semanas. Si no se tratan, los bebés mueren o están severamente bajo peso y subdesarrollan.
Etapa
La primera etapa de la erupción sifilítica comienza aproximadamente un mes después de que la espiroqueta haya entrado en el cuerpo. En esta etapa, los primeros signos sospechosos de erupciones ya se pueden ver: pequeñas manchas rosadas, que después de un tiempo adquieren la apariencia de úlceras. Después de dos semanas, los puntos desaparecen para reaparecer. Esta erupción puede aparecer y desaparecer periódicamente durante varios años.
La segunda etapa se caracteriza por erupciones sifilíticas baches de color rosado, pústulas azuladas de burdonías. Esta etapa puede durar 3-4 años.
La tercera etapa se caracteriza por erupciones sifilíticas en forma de sellos subcutáneos grumosos. Los focos forman elementos en forma de anillo con úlceras en el interior. Las áreas de densidad tienen un diámetro de hasta 20 mm y se caracterizan por un color parduzco. Una úlcera también está presente en el centro del elemento.
Si consideramos la enfermedad en su conjunto, la erupción sifilítica es un síntoma de sífilis secundaria.
Formas
La erupción sifilítica es un síntoma típico de la forma secundaria de sífilis, representada por diferentes tipos de erupciones. Las erupciones más comunes son las manchas (también llamadas Roseolae) o pequeños nódulos (pápulas).
La mayoría de las veces, los pacientes tienen rosácea, que son pequeñas manchas de onda redonda con fronteras irregulares. El color varía de rosa a carmesí brillante (incluso dentro del mismo organismo). Si se presiona el lugar, desaparece temporalmente.
Los puntos se encuentran por separado, no unidos entre sí. No hay descamación, la densidad de la piel y el alivio no se cambian. El tamaño diamétrico de las Roseolae varía de 2 a 15 mm. Localización predominante: espalda, pecho, abdomen, a veces - frente. Si la patología no se trata, los puntos desaparecen después de aproximadamente tres semanas.
Las erupciones rosáceas recurrentes en forma de parches azul rojizo pueden aparecer dentro de los seis o tres años de la infección. En muchos pacientes, dicha erupción se encuentra en la cavidad oral, en las amígdalas, a veces puede parecerse a la amigdalitis; sin embargo, no hay dolor de garganta ni fiebre. Si los elementos afectan las cuerdas vocales, puede haber una ronquera en la voz.
Las pápulas se forman como resultado de una reacción inflamatoria en las capas de la piel superior. Tienen la apariencia de tubérculos individuales densos con esquemas claros. Su forma puede ser hemisférica o en forma de cono.
Las pápulas también están limitadas entre sí, pero su fusión es posible, por ejemplo, en el fondo de la fricción constante con elementos de ropa o pliegues de la piel. Si esto sucede, entonces la parte central de la "fusión" como se reabsoró, por lo que los elementos patológicos se ven llamativos y diversos. Desde arriba, la erupción es de color brillante, rosado o rojizo. Después de la resolución, las pápulas están cubiertas con escamas, pueden ulcerarse, formando condilomas extensos. La localización más común de las pápulas: espalda, frente, área perioral, occiput. Nunca se encuentran en el exterior de la mano.
La erupción sifilítica papular, a su vez, se divide en tales variedades:
- La erupción lenticular puede aparecer tanto al comienzo de la forma secundaria de la enfermedad como durante las recaídas. Los elementos de la erupción tienen la forma de nódulos con un tamaño diamétrico de hasta cinco milímetros. La superficie está aplanada, lisa, con la apariencia gradual de descamación. En la etapa inicial de la enfermedad, estas erupciones a menudo ocurren en la frente.
- La erupción miliar se localiza en la boca de los folículos pilosos y tiene la apariencia de nódulos con tamaños de hasta dos milímetros. Los elementos son redondeados, compactados, el color es pálido rosado. Puede ocurrir en cualquier lugar donde esté presente el crecimiento del cabello.
- Las pápulas en forma de moneda ocurren durante una recurrencia de sífilis. Es una induración hemisférica con un tamaño diamétrico de aproximadamente 25 milímetros, de color azul rojizo o parduzco. Las pápulas suelen ser pocas, pueden estar presentes en grupos, combinados con otros elementos patológicos.
La erupción sifilítica en las palmas de las manos y los pies parece manchas parduzcas y amarillentas con contornos claramente definidos. A veces, estas erupciones se parecen a los callos.
Complicaciones y consecuencias
El período de la enfermedad en el que múltiples erupciones sifilíticas comienzan a aparecer en diferentes partes del cuerpo y en los tejidos mucosos se llama sífilis secundaria. Esta etapa es bastante peligrosa y, si la enfermedad no se detiene, puede desarrollar consecuencias extremadamente negativas e irreversibles.
Desde el momento en que aparece la erupción, comienza un afecto gradual de todos los sistemas y órganos en el cuerpo.
En ausencia de tratamiento, la forma secundaria de sífilis puede durar aproximadamente 2-5 años, y el proceso patológico puede propagarse al cerebro, afectando el sistema nervioso. Por lo tanto, la neurosifilis, la sífilis ocular a menudo se desarrolla. Los signos de neurosifilis suelen ser los siguientes:
- Dolor severo en la cabeza;
- Problemas de coordinación muscular;
- Pérdida de la capacidad de mover las extremidades (parálisis, parestesias);
- Trastornos mentales.
Cuando los ojos se ven afectados, una persona puede perder su visión por completo.
A su vez, la neurosifilis tardía y la sífilis visceral pueden complicarse:
- Con daño muscular esquelético;
- Disminución de la inteligencia, deterioro de la memoria, demencia;
- Meningitis;
- Con glomerulonefritis membranosa;
- Un cambio feo en la apariencia;
- Daño cardiovascular severo.
Las personas que han sido infectadas con sífilis no están protegidas contra la posibilidad de reinfección, no se desarrolla una inmunidad específica. Por lo tanto, se debe tener cuidado al elegir una pareja sexual. Dado que los elementos dolorosos pueden tener una localización oculta, por ejemplo, dentro de la vagina, el recto, la boca, sin los resultados de las pruebas de laboratorio no pueden estar 100% seguros de la ausencia de infección.
Diagnostico Erupción sifilítica
Para hacer un diagnóstico y un diagnóstico diferencial adicional, las pruebas de laboratorio se consideran básicas. Pero primero el médico realizará otras medidas de diagnóstico, por ejemplo:
- Recopilar datos anamnestic sobre el paciente, estudiando la historia de la enfermedad ayuda a determinar la causa más probable de la enfermedad;
- Un examen físico exhaustivo implica una evaluación general de la piel y las membranas mucosas.
El paciente debe ser entrevistado. El médico necesita saber cuándo y bajo qué circunstancias aparecieron los primeros signos de erupción sifilítica y si había otros síntomas sospechosos.
¿Cómo reconocer una erupción sifilítica? Externamente, es posible determinar la enfermedad, pero no siempre. En la mayoría de los pacientes, el diagnóstico de sífilis se establece después de hacerse un análisis de sangre. Algunos pacientes son examinados con secreciones tomadas de formaciones ulceradas.
Las pruebas que confirman o refutan la presencia de infección sifilítica pueden ser las siguientes:
- Las pruebas no treponemales se basan en la detección de anticuerpos producidos por el cuerpo como una reacción a las sustancias lipídicas que constituyen la envoltura de treponema. Los anticuerpos a menudo aparecen en la sangre aproximadamente una semana y media después de la formación del Chancre. Esta es una prueba de detección, que no requiere mucho tiempo o intensiva en recursos, pero no es confirmatoria: solo indica la necesidad de un diagnóstico adicional. También se puede utilizar para confirmar el éxito de las medidas de tratamiento.
- Las pruebas treponemales son similares a las anteriores, pero el antígeno en este caso es un treponema. El método es más costoso, requiere algo de tiempo y se puede usar para confirmar el diagnóstico.
- ELISA es un ensayo inmunosorbente ligado a enzimas que se basa en la formación de complejos de antígeno-anticuerpo. Cuando los anticuerpos están presentes en el suero, se forma un complejo. Para el análisis, se usa etiquetado específico para determinar la población de anticuerpos.
- La inmunofluorescencia es una técnica basada en la capacidad de un microorganismo que debe secretarse si los anticuerpos están presentes en la sangre.
- La inmunotransferencia es un método moderno altamente preciso utilizado para el diagnóstico. Gracias a este diagnóstico, se determinan tanto la presencia como el tipo de anticuerpos, lo que ayuda a aclarar la etapa de la enfermedad. La inmunotransferencia se recomienda especialmente para la sífilis asintomática.
- El método de reacción serológica es una de las pruebas más comunes. Se utiliza para fines profilácticos, para el diagnóstico en cualquier etapa de la erupción sifilítica, para la confirmación de la recuperación, para el monitoreo del tratamiento, etc. La prueba se basa en la estructura antigénica del patógeno. La prueba se basa en la estructura antigénica del patógeno.
- La reacción de Wassermann con la unión del complemento es una prueba serológica estándar que tiene más de cien años. Los resultados dependen de la etapa de la erupción sífilítica: en la etapa de la erupción sífilítica, los resultados son más plausibles. Las etapas iniciales y terciarias a menudo dan resultados cuestionables.
- Prueba de adhesión inmune: basada en la interacción entre el agente causal y el suero humano. Si el paciente tiene sífilis, el sistema de receptores de treponema se adsorbe en la superficie de los eritrocitos. Se forma una suspensión típica y fácil de identificar. El método es complejo y no siempre sincero.
- Reacción de hemaglutinación: solo se han desarrollado anticuerpos. La prueba es altamente precisa y sensible, por lo que se usa ampliamente.
- La PCR es una técnica de reacción en cadena de la polimerasa basada en la detección de partículas de ácido nucleico de un microorganismo. Es una de las variantes de la investigación genética molecular.
La determinación del laboratorio de la enfermedad es bastante compleja. Solo el médico tratante interpreta los resultados.
El diagnóstico instrumental se prescribe para evaluar el estado de los órganos internos y el sistema nervioso central, para determinar las complicaciones.
En principio, no es difícil distinguir la erupción sifilítica de otras patologías de la piel: las erupciones no causan cierta incomodidad, ya que no hay signos ardientes, picazón, pelado e inflamatorios. Los elementos principales de la erupción se caracterizan por la redondez, incluso los contornos, y su estructura es propensa al polimorfismo. Si presiona el lugar, se vuelve más ligero, pero nuevamente se vuelve rojizo. En un día, se pueden formar alrededor de una docena de elementos nuevos. No sobresalen por encima de la superficie de la piel, no tienen diferencias estructurales, pero no tienden a fusionarse.
Diagnóstico diferencial
El diagnóstico diferencial se lleva a cabo si hay dudas en el diagnóstico inicial. La enfermedad se distingue de tales patologías similares:
- Forma tóxica de dermatitis (la erupción tiende a fusionarse, la picazón está presente);
- Liquen rosa (puntos simétricos que aparecen después de la placa materna primaria);
- Reacción alérgica (erupción alérgica tradicional, picazón y descamación);
- Mordeduras de pulgas, picaduras de piojos, etc.
- Rubella (la erupción cubre todo el cuerpo, incluida la cara y el cuello, y desaparece después de tres días);
- El sarampión (las manchas tienden a fusionarse, de diámetro desigual, acompañados de signos respiratorios e intoxicación);
- Typhus (signo característico: al manchar la erupción con la solución de yodo, se observa su oscurecimiento).
Tratamiento Erupción sifilítica
El tratamiento para la erupción sifilítica implica la terapia general de la patología subyacente - sífilis. Esta enfermedad es curable en casi todas las etapas, aunque, en casos graves, aún puede haber consecuencias negativas de la enfermedad. La elección de las drogas es siempre individual y depende de la etapa y la gravedad de la patología, la presencia de complicaciones. Las principales drogas son los antibióticos:
- Macrólidos (eritromicina, midekamicina);
- Tetraciclinas (tetraciclina);
- Estreptomicina, ciprofloxacina;
- Fluoroquinolonas (ofloxacina);
- Azitromicina.
En casos complicados, el tratamiento puede continuar durante varios años, con cursos repetidos de terapia antibiótica y monitoreo periódico de la dinámica de la cura. Cuando el sistema nervioso se ve afectado, los antibióticos por sí solos ya no son suficientes: se prescriben drogas que contienen bismuto o arsénico, como miosenol, biyoquinol, novarsenol.
Si se detecta una erupción sifilítica en un paciente embarazada, se le da dos cursos terapéuticos: hospitalización y ambulatoria. En general, dicho tratamiento toma de 5 a 6 meses e incluye la administración intramuscular de antibióticos de penicilina, en particular, oxacilina, bicilina, ampicilina, doxacilina. El régimen también incluye la administración de antihistamínicos.
Además de la terapia con antibióticos, los pacientes reciben complejos multivitamina, bioestimulantes, fármacos inmunomoduladores, procedimientos de irradiación ultravioleta.
Pyrogenal, el prodigiosano se usan para estimular la sangre y el flujo linfático. Si la erupción sifilítica se complica por las úlceras, el tratamiento con solución de bencilpenicilina con dimexida, se realiza ungüento de acetamina. Para tratar las membranas mucosas usan furacilina, gramicidina, ácido bórico. Los hombres tratan el pene con medios como Sulema, y la uretra se lubricada con preparaciones protargol, Gibitan. Las mujeres hacen velocidades con soluciones de permanganato de potasio, los genitales externos se tratan con sulema.
Regímenes de medicamentos y tratamiento para la erupción sifilítica
La terapia ambulatoria a menudo se acompaña del uso de estos regímenes de tratamiento:
- RETARPENE o Extencillin 2.4 MLN IU IN/M una vez por semana. La duración del tratamiento es de 4 semanas (cuatro inyecciones). O bicillin-1 2.4 millones de UI/m una vez cada cinco días. El curso requerirá 5 inyecciones.
- Bicilina-3 a 2.4 millones de unidades o bicilina-5 a 1.5 millones de unidades por vía intramuscular, dos veces por semana. El número de inyecciones es 10-12.
- Penicilina Novocaine Sal 600 mil U/M dos veces al día, o Penicilina Procaine V/M una vez al día 1.2 millones de U, durante 20-28 días, lo que depende de la duración de la enfermedad infecciosa.
El tratamiento para pacientes hospitalizados puede estar representado por los siguientes regímenes de terapia con antibióticos:
- Salt bencilpenicilina sodio 1 mln u/m 4 veces al día con un intervalo de 6 horas, durante 20-28 días.
- Bencilpenicilina Salt 1 millón de unidades 4 veces al día por vía intramuscular durante 7-10 días con un designación adicional de terapia ambulatoria reembolso o extencilina 2.4 millones de unidades (dos inyecciones con un intervalo semanal).
Media hora antes de la primera inyección de antibióticos, al paciente se le administra un antihistamínico, por ejemplo, diazolina, dimedrol, suprastina, etc.
El tratamiento no se lleva a cabo con todos los antibióticos a la vez: el médico selecciona individualmente aquellos medicamentos que se adaptan más adecuados al paciente, teniendo en cuenta su tolerancia y efectividad. Los pacientes de sífilis con procesos alérgicos como el asma bronquial, la fiebre del heno, etc. requieren un enfoque especial para el tratamiento.
La bicillina no se administra a personas que sufren hipertensión, enfermedades del sistema digestivo o endocrino, órganos hematopoyéticos, así como tuberculosis e infarto de miocardio. Pacientes debilitados, personas mayores de 55 años de edad y a los niños no se les administra una dosis única superior a 1,2 millones de unidades.
Una cefalosporina de tercera generación, Ceftriaxona, es a menudo el fármaco en espera para el tratamiento de la erupción sifilítica. Su mecanismo de acción es similar a la penicilina: interrumpe la síntesis de la pared celular del microorganismo patógeno.
En el tratamiento de la sífilis, los medicamentos inyectables se usan comúnmente. Las tabletas (antibióticos) rara vez se prescriben, principalmente debido a su menor eficacia. [6]
Prevención
La prevención de la erupción sifilítica es generalmente la misma que para la sífilis u otras patologías venéreas. Consiste en monitorear el estado de salud de los pacientes después de la cura, registrando todos los casos detectados de la enfermedad. Después del curso de la terapia de sífilis, los pacientes se colocan en el registro de dispensario en una institución policlínica: cada etapa de la enfermedad implica un término contable diferente, que está claramente definido y etiquetado en las reglas médicas. Para evitar una mayor propagación del agente infeccioso, se tienen en cuenta todas las relaciones sexuales del paciente. Es obligatorio llevar a cabo el tratamiento preventivo de aquellos que estaban en contacto cercano con una persona enferma. Durante el curso terapéutico, todos los pacientes tienen prohibido ser sexualmente activo y donar sangre.
Cuando se detecta un caso sifilítico, el médico prescribe el tratamiento tanto para el paciente como para su pareja sexual, independientemente de la presencia de una erupción u otros signos de sífilis. La razón de esto es que el agente patógeno permanece en el cuerpo de la pareja, lo que puede conducir a una recurrencia de la infección, incluso si la infección es latente.
Los métodos de prevención individuales implican el uso de métodos de anticoncepción de barrera durante todas las relaciones sexuales. Se alienta una vida sexual estable con una pareja constante.
Si algún síntoma sospechoso aparece en cualquiera de las parejas, debe visitar inmediatamente a un médico para el diagnóstico, sin esperar la aparición de signos obvios de la enfermedad, en particular, erupción sifilítica. El diagnóstico y el tratamiento temprano es la clave para la cura exitosa y rápida, sin el desarrollo de consecuencias adversas para la salud.
Pronóstico
El pronóstico de la enfermedad depende directamente de la etapa en la que se inició el tratamiento. Un papel importante es cuando el paciente buscó ayuda médica, cuán claramente siguió las instrucciones del médico. Si la erupción sifilítica se diagnostica inmediatamente después de su aparición, cuando la infección aún no ha tenido tiempo de dañar significativamente el cuerpo y no ha causado un daño irreversible, en particular, en relación con el sistema nervioso central, entonces puede esperar un resultado favorable del tratamiento.
La terapia compleja con el uso de medicamentos y técnicas antibacterianas modernas, casi para todos los pacientes termina con una recuperación completa, con confirmación de laboratorio de la cura y la prevención de las recurrencias tardías de la enfermedad.
Si se detectó la erupción sifilítica en una mujer durante el embarazo, el pronóstico puede ser complicado dependiendo de la edad gestacional y la condición intrauterina del futuro niño. Si la patología se detectó en el primer trimestre, y el tratamiento fue urgente y competente, el paciente tiene todas las oportunidades de soportar y dar a luz a un bebé sano. Si el bebé se diagnostica con una forma congénita de la enfermedad, entonces se puede decir un pronóstico positivo solo si se prescribe una terapia antisifilítica adecuada bajo estricta supervisión médica.
Las etapas tardías de la sífilis son más difíciles de tratar, ya que a menudo es posible suspender el proceso de la enfermedad, sin la posibilidad de restaurar la condición y la función de los órganos afectados.
El pronóstico en esta situación es comparable a cualquier patología gradual: el diagnóstico temprano de la enfermedad implica un tratamiento más rápido y más fácil. Los casos descuidados son difíciles de curar, con una mayor probabilidad de desarrollo de consecuencias desfavorables. La sífilis secundaria es la etapa en la que ocurre la erupción sifilítica: en esta etapa, la gran mayoría de los pacientes logran eliminar por completo la enfermedad.

