Médico experto del artículo.
Nuevos artículos
Scarlatina
Último revisado: 04.07.2025

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
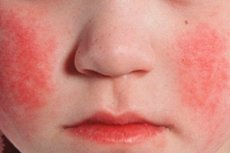
La escarlatina (del latín scarlatina) es una infección antropónica aguda con un mecanismo de transmisión de patógenos por aerosol, que se caracteriza por un inicio agudo, fiebre, intoxicación, amigdalitis y una erupción cutánea de pequeñas manchas. Actualmente, la escarlatina es poco común.
Epidemiología
El reservorio y la fuente de infección son los pacientes con amigdalitis, escarlatina y otras formas clínicas de infección respiratoria por estreptococos, así como los portadores sanos de estreptococos del grupo A. El paciente presenta mayor peligrosidad para los demás hasta la tercera semana de enfermedad. La portación de estreptococos del grupo A está muy extendida en la población (15-20% de la población sana); muchos de los portadores excretan el patógeno durante un largo periodo (meses y años).
La escarlatina se transmite por aerosol (aerotransportada) y por contacto (con alimentos y en el hogar). La infección se produce por contacto estrecho y prolongado con una persona enferma o portadora.
La susceptibilidad natural de las personas a la escarlatina es alta. Esta enfermedad se presenta en personas sin inmunidad antitóxica cuando se infectan con cepas toxigénicas de estreptococos que producen toxinas eritrogénicas de los tipos A, B y C. La inmunidad postinfección es específica del tipo; al infectarse con estreptococos del tipo A de otro serotipo, es posible una segunda infección.
La escarlatina está muy extendida, pero es más común en regiones con un clima moderado y frío. De 1994 a 2002, la mayoría de los casos fueron niños (96,4%). La prevalencia de la escarlatina entre las poblaciones urbanas es significativamente mayor que entre los residentes rurales. El nivel general y la dinámica de la incidencia de la escarlatina a largo plazo y mensual están determinados principalmente por la incidencia de niños en edad preescolar en grupos organizados. Cada año, los niños que asisten a instituciones de cuidado infantil se enferman 3-4 veces más a menudo que los niños criados en el hogar. Esta diferencia es más pronunciada en el grupo de niños en los primeros dos años de vida (6-15 veces), mientras que entre los niños de 3-6 años es menos notoria. Las tasas más altas de portación sana se observan entre estos mismos grupos. La proporción de focos de escarlatina con un caso de la enfermedad en instituciones preescolares fue del 85,6%.
La incidencia de escarlatina presenta una marcada estacionalidad otoño-invierno-primavera. La incidencia estacional representa entre el 50% y el 80% de los casos registrados anualmente. La incidencia mínima se observa de julio a agosto; la máxima, de noviembre a diciembre y de marzo a abril. El momento del aumento estacional de la incidencia está influenciado decisivamente por la formación o renovación de un grupo organizado y su tamaño. Dependiendo del tamaño del grupo, las características de su formación y funcionamiento (grandes centros recreativos infantiles, unidades militares, etc.), la incidencia de infección estreptocócica aumenta a los 11-15 días, y alcanza su nivel máximo entre los 30 y 35 días posteriores a su formación. En instituciones preescolares, el aumento de la incidencia suele registrarse a las 4-5 semanas, y la incidencia máxima se alcanza entre la 7.ª y la 8.ª semana desde la formación del grupo. En los grupos organizados, que se renuevan una vez al año, se observa un único aumento estacional de la escarlatina. Con una doble renovación, se observa un doble aumento estacional de la incidencia, lo cual es especialmente característico de las organizaciones militares.
Las peculiaridades de la epidemiología de la escarlatina incluyen la presencia de aumentos y descensos periódicos en la incidencia. Junto con intervalos de 2 a 4 años, se observan intervalos más largos (40 a 45 años), con un consiguiente aumento significativo del número de casos. Por lo general, se registran tres grandes ciclos de aumento y descenso de la incidencia en un intervalo de cien años. En los últimos años, se ha alcanzado la tasa de incidencia mínima característica del período interepidémico (50-60 por 100 mil habitantes).
Según NI Nisevich (2001), el descubrimiento de los antibióticos y su uso generalizado tuvieron un impacto significativo en la naturaleza del curso y el resultado de la escarlatina a mediados del siglo XX.
Evolución del curso de la escarlatina en el siglo XX en función del tratamiento aplicado
Año |
Complicaciones, % |
Mortalidad, % |
Tratamiento |
1903 |
66 |
22.4 |
Sintomático |
1910 |
60 |
13.5 |
- |
1939 |
54 |
4.3 |
Sulfonamidas |
1940 |
54 |
2,3 |
Sulfonamidas |
1945 |
53 |
0.44 |
Terapia con penicilina para formas graves |
1949 |
28.7 |
0 |
Terapia con penicilina para todos los pacientes |
1953 |
4.4 |
0 |
Terapia obligatoria con penicilina para todos los pacientes y reserva simultánea de salas |
Patogenesia
El patógeno penetra en el cuerpo humano a través de la mucosa faríngea y nasofaríngea; en casos raros, la infección es posible a través de la mucosa genital o de la piel dañada (escarlatina extrabucal). Se forma un foco inflamatorio-necrótico en el sitio de adhesión bacteriana. El desarrollo del síndrome infeccioso-tóxico se debe a la entrada de la toxina eritrogénica (toxina de Dick) en el torrente sanguíneo, así como a la acción del péptido glicano de la pared celular estreptocócica. Como resultado de la toxinemia, se produce una dilatación generalizada de los pequeños vasos sanguíneos en todos los órganos, incluyendo la piel y las mucosas, y aparece una erupción cutánea característica. Como resultado de la producción y acumulación de anticuerpos antitóxicos durante el desarrollo del proceso infeccioso y su unión a las toxinas, los síntomas de intoxicación se atenúan y la erupción desaparece gradualmente. Al mismo tiempo, aparecen signos moderados de infiltración perivascular y edema dérmico. La epidermis se satura de exudado y las células epidérmicas se queratinizan, lo que provoca descamación de la piel tras la remisión de la escarlatina. La naturaleza de la descamación en placas extensas en las capas gruesas de la epidermis de las palmas de las manos y las plantas de los pies se explica por la conservación de una fuerte conexión entre las células queratinizadas en estas zonas.
Los componentes de la pared celular estreptocócica (polisacárido del grupo A, péptido glicano, proteína M) y los productos extracelulares (estreptolisinas, hialuronidasa, ADNasa, etc.) causan el desarrollo de reacciones DTH. Reacciones autoinmunes. Formación y fijación de complejos inmunes, trastornos del sistema de hemostasia. En muchos casos, pueden considerarse la causa de miocarditis, glomerulonefritis, arteritis, endocarditis y otras complicaciones inmunopatológicas. Desde las formaciones linfáticas de la membrana mucosa de la orofaringe, los patógenos ingresan a los ganglios linfáticos regionales a través de los vasos linfáticos, donde se acumulan, acompañados de reacciones inflamatorias con focos de necrosis e infiltración leucocitaria. La bacteriemia posterior puede provocar que los microorganismos ingresen a diversos órganos y sistemas y formen procesos purulentos-necróticos en ellos (linfadenitis purulenta, otitis, lesiones del tejido óseo de la región temporal, la duramadre, los senos temporales, etc.).
Síntomas escarlatina
El período de incubación de la escarlatina es de 1 a 10 días (generalmente de 2 a 4). La escarlatina se clasifica por tipo y gravedad. La escarlatina con síndrome de fiebre-intoxicación, dolor de garganta y erupción cutánea se considera típica. La escarlatina atípica: borrada, extrafaríngea (quemadura, herida, posparto), así como las formas más graves: hemorrágica e hipertóxica. Según la gravedad, se distinguen las formas leve, moderada y grave. Los síntomas típicos de la escarlatina son, en primer lugar, un inicio agudo. En algunos casos, ya en las primeras horas de la enfermedad, la temperatura sube a números altos, se presentan escalofríos, debilidad, malestar general, dolor de cabeza, taquicardia, a veces, dolor abdominal y vómitos. Con fiebre alta en los primeros días de la enfermedad, los pacientes están excitados, eufóricos, móviles o, por el contrario, lentos, apáticos, somnolientos. Cabe destacar que en el curso moderno de la escarlatina, la temperatura corporal puede ser baja.
Desde el inicio, los pacientes se quejan de dolor de garganta al tragar. En la exploración, se observa una hiperemia difusa y brillante de las amígdalas, los arcos nasales, la úvula, el paladar blando y la pared posterior de la faringe («faringe inflamada»). La hiperemia es más pronunciada que en la amigdalitis catarral común y está muy limitada en la transición de la mucosa al paladar duro.
Puede desarrollarse amigdalitis folicular o lacunar: aparecen placas mucopurulentas, fibrinosas o necróticas sobre amígdalas agrandadas, marcadamente hiperémicas y distendidas, en forma de focos pequeños o, con menos frecuencia, profundos y extendidos. Simultáneamente, se desarrolla linfadenitis regional: los ganglios linfáticos cervicales anteriores son densos y dolorosos a la palpación. La lengua se recubre con una placa blanco grisácea que, al cuarto o quinto día de la enfermedad, desaparece y adquiere un color rojo brillante con un tinte frambuesa (lengua frambuesa); las papilas linguales se hipertrofian. En casos graves de escarlatina, también se observa un color frambuesa similar en los labios. Para entonces, los síntomas de la amigdalitis comienzan a remitir, pero las placas necróticas desaparecen mucho más lentamente. Desde el punto de vista cardiovascular, la taquicardia se produce en un contexto de aumento moderado de la presión arterial.
El exantema escarlatino con hiperemia cutánea aparece entre el primer y segundo día de la enfermedad. La erupción es un signo diagnóstico importante. Inicialmente, aparecen pequeños puntos en la piel de la cara, el cuello y la parte superior del cuerpo, y posteriormente se extiende rápidamente a las superficies flexoras de las extremidades, los laterales del tórax y el abdomen, y la cara interna de los muslos. En muchos casos, se observa un dermografismo blanco evidente. Un signo importante de la escarlatina es el engrosamiento de la erupción en forma de franjas rojas oscuras en los pliegues naturales, por ejemplo, en el codo, la ingle (síntoma de Pastia) y las axilas. En ocasiones, se observan abundantes puntos confluentes, lo que crea un cuadro de eritema continuo. En la cara, la erupción se localiza en las mejillas hiperémicas y brillantes, y en menor medida, en la frente y las sienes, mientras que el triángulo nasolabial está pálido y libre de elementos exantemáticos (síntoma de Filatov). Al presionar la piel de la palma, la erupción en esta zona desaparece temporalmente (síntoma palmar). Debido a la mayor fragilidad de los vasos sanguíneos, se pueden encontrar pequeñas petequias en la zona de los pliegues articulares, así como en zonas de fricción o compresión de la piel por la ropa. Además de los puntos, aparecen elementos miliares individuales en forma de pequeñas burbujas del tamaño de una cabeza de alfiler, llenas de un líquido transparente o turbio. Los síntomas endoteliales (torniquete de Rumpel-Leede, "banda elástica", síntoma de Konchalovsky) son positivos.
Junto con el sarpullido típico de la escarlatina, se pueden observar pequeñas vesículas y elementos maculopapulares. El sarpullido puede aparecer tardíamente, solo al tercer o cuarto día de enfermedad, o no presentarse. Entre el tercer y quinto día, el estado de salud del paciente mejora, la fiebre comienza a disminuir gradualmente, el sarpullido palidece, desaparece gradualmente y, al final de la primera o segunda semana, es reemplazado por una descamación fina (en palmas y plantas, placas grandes).
La intensidad de la erupción y el tiempo que tarda en desaparecer varían. A veces, en un caso leve de escarlatina, la erupción, aunque escasa, desaparece a las pocas horas de su aparición. La gravedad y la duración de la descamación son directamente proporcionales a la abundancia de la erupción anterior.
La forma tóxica-séptica se considera una forma típica de escarlatina. Los síntomas de escarlatina en adultos de este tipo son poco frecuentes. Se caracterizan por un inicio rápido con hipertermia, un desarrollo rápido de insuficiencia vascular (ruidos cardíacos apagados, descenso de la presión arterial, pulso filiforme, extremidades frías) y hemorragias cutáneas. En los días posteriores, se presentan complicaciones de tipo infeccioso-alérgico (daño cardíaco, articular y renal) o séptico (linfadenitis, amigdalitis necrótica, otitis, etc.).
Escarlatina extrafaríngea (extrabucal)
La puerta de entrada de la infección es el lugar donde se producen las lesiones cutáneas (quemaduras, heridas, canal del parto, focos de estreptodermia, etc.). La erupción cutánea tiende a extenderse desde el punto de entrada del patógeno. En esta rara forma de la enfermedad, no se observan cambios inflamatorios en la orofaringe ni en los ganglios linfáticos cervicales. La linfadenitis se presenta cerca de la puerta de entrada de la infección.
Formas latentes de escarlatina. Se presentan frecuentemente en adultos. Se caracterizan por intoxicación leve, inflamación catarral en la orofaringe y exantema escaso, pálido y de rápida desaparición. En adultos, es posible una evolución grave de la enfermedad: la forma tóxico-séptica.
¿Qué te molesta?
Complicaciones y consecuencias
La patogenia de las complicaciones se basa en tres factores: alergia, reinfección y sobreinfección. Las complicaciones más comunes incluyen linfadenitis purulenta y necrótica, otitis purulenta, sinusitis, artritis purulenta, así como complicaciones de origen infeccioso-alérgico, más comunes en adultos: glomerulonefritis difusa, miocarditis y sinovitis.
Indicaciones de consulta con otros especialistas
- Otorrinolaringólogo (otitis, sinusitis).
- Cirujano (linfadenitis purulenta).
- Reumatólogo (linfadenitis purulenta).
Diagnostico escarlatina
El diagnóstico clínico de la escarlatina se basa en los siguientes datos:
- aparición aguda de la enfermedad, fiebre, intoxicación;
- amigdalitis catarral aguda, catarral-purulenta o necrótica;
- Erupción abundante y puntiforme en los pliegues naturales de la piel.
El diagnóstico de laboratorio de la escarlatina registra los siguientes cambios:
- leucocitosis neutrofílica con desviación a la izquierda, aumento de la VSG;
- crecimiento abundante de estreptococos beta-hemolíticos al sembrar material del sitio de infección en agar sangre;
- aumento de los títulos de anticuerpos contra antígenos estreptocócicos: proteína M, polisacárido A, estreptolisina O, etc.
El cultivo puro del patógeno prácticamente no se aísla debido al cuadro clínico característico de la enfermedad y a la amplia distribución de la bacteria en individuos sanos y pacientes con otras formas de infección estreptocócica. Para el diagnóstico rápido, se utiliza la RCA, que determina el antígeno estreptocócico.
¿Qué es necesario examinar?
¿Qué pruebas son necesarias?
Diagnóstico diferencial
La escarlatina debe diferenciarse del sarampión, la rubéola, la pseudotuberculosis y la dermatitis medicamentosa.
El sarampión se caracteriza por un período catarral (conjuntivitis, fotofobia, tos seca), manchas de Belsky-Filatov-Koplik, aparición escalonada de erupciones, gran erupción maculopapular sobre un fondo de piel pálida.
En la rubéola, la intoxicación es débilmente expresada o ausente; es característica la agrandamiento de los ganglios linfáticos cervicales posteriores; una erupción con pequeñas manchas sobre un fondo de piel pálida, más abundante en la espalda y las superficies extensoras de las extremidades.
En la enfermedad inducida por fármacos, la erupción es más abundante cerca de las articulaciones, en el abdomen y los glúteos. El polimorfismo de la erupción es característico: junto con erupciones puntuales, aparecen elementos papulares y urticarianos. Otros signos clínicos de escarlatina están ausentes: amigdalitis, linfadenitis, intoxicación, aspecto característico de la lengua, etc. La estomatitis es frecuente.
En la pseudotuberculosis, se observan a menudo disfunción intestinal, dolor abdominal y dolor articular. Los elementos de la erupción son más ásperos, localizados sobre un fondo pálido. Se puede observar engrosamiento de la erupción en manos y pies (como guantes o calcetines), en la cara, incluido el triángulo nasolabial. El hígado y el bazo suelen estar agrandados.
Cuando se detectan depósitos fibrinosos, y especialmente cuando se extienden más allá de las amígdalas, se debe realizar un diagnóstico diferencial de la escarlatina con la difteria.
¿A quién contactar?
Tratamiento escarlatina
La escarlatina se trata en casa, excepto en casos graves y complicados. El paciente debe guardar cama durante 7 días. El fármaco de elección es la bencilpenicilina a una dosis de 15-20 mil U/kg al día (5-7 días). Los fármacos alternativos son los macrólidos (eritromicina 250 mg cuatro veces al día o 500 mg dos veces al día) y las cefalosporinas de primera generación (cefazolina 50 mg/kg al día). El tratamiento dura 5-7 días. Si existen contraindicaciones para estos fármacos, se utilizan penicilinas semisintéticas y lincosamidas. En casa, se debe dar preferencia a los fármacos en comprimidos (fenoximetilpenicilina, eritromicina). Se prescriben gárgaras con una solución de furacilina 1:5000, infusiones de manzanilla, caléndula y eucalipto. Están indicadas las vitaminas y los antihistamínicos en dosis terapéuticas normales. El tratamiento sintomático de la escarlatina se utiliza según las indicaciones.
La prevención de la superinfección y la reinfección se garantiza mediante el cumplimiento del régimen antiepidémico adecuado en el departamento: los pacientes se hospitalizan en pequeñas salas o boxes y se aíslan si surgen complicaciones; es deseable llenar las salas al mismo tiempo.
Examen clínico
El seguimiento ambulatorio de los pacientes recuperados se realiza durante un mes tras el alta hospitalaria. Tras 7-10 días, se realiza un examen clínico y análisis de orina y sangre de control, y se realiza un electrocardiograma si está indicado. Si se detecta alguna patología, se requiere una nueva evaluación a las 3 semanas, tras lo cual se da de baja al paciente del registro ambulatorio. Si se detecta alguna patología, el paciente recuperado es transferido a observación con un reumatólogo o nefrólogo.
Medicamentos
Prevención
En caso de escarlatina, los siguientes pacientes están sujetos a hospitalización obligatoria:
- con formas graves y moderadas de infección;
- de instituciones infantiles con estancia de niños las 24 horas (hogares infantiles, orfanatos, internados, sanatorios, etc.);
- de familias con niños menores de 10 años que no hayan tenido escarlatina;
- de familias donde hay personas que trabajan en instituciones preescolares, salas quirúrgicas y de maternidad, hospitales y clínicas infantiles, comedores de leche, si es imposible aislarlos de la persona enferma;
- cuando no es posible la atención adecuada en casa.
Un paciente con escarlatina es dado de alta del hospital después de la recuperación clínica, pero no antes de 10 días después del inicio de la enfermedad.
Procedimiento de admisión de personas que han tenido escarlatina y amigdalitis en instituciones infantiles
- A los convalecientes de niños que asisten a instituciones preescolares y a los dos primeros grados de las escuelas se les permite ingresar a ellas 12 días después de la recuperación clínica.
- Se permite un aislamiento adicional de 12 días de los niños con escarlatina de instituciones infantiles cerradas después del alta hospitalaria en la misma institución, si existen condiciones para el aislamiento confiable de los convalecientes.
- Los convalecientes del grupo de profesiones decretadas son transferidos a otro puesto de trabajo durante 12 días desde el momento de la recuperación clínica, donde no representen un peligro epidémico.
- Los pacientes con amigdalitis a causa de un brote de escarlatina, identificado dentro de los siete días a partir de la fecha de registro del último caso de escarlatina, no son admitidos en las instituciones mencionadas durante 22 días a partir de la fecha de su enfermedad (al igual que los pacientes con escarlatina).
Cuando se registran casos de escarlatina en una institución preescolar, el grupo donde se encuentra el paciente se pone en cuarentena durante 7 días a partir del momento del aislamiento del último paciente con escarlatina. La termometría, el examen de la faringe y la piel de los niños y el personal son obligatorios en el grupo. Si se detecta fiebre alta o síntomas de una enfermedad aguda de las vías respiratorias superiores en alguno de los niños, se recomienda su aislamiento inmediato. Todas las personas que han estado en contacto con pacientes y padecen enfermedades inflamatorias crónicas de la nasofaringe se someten a higienización con tomicida durante 5 días (enjuague o irrigación de la faringe cuatro veces al día antes de las comidas). En la habitación donde se encuentra el paciente, se realiza una desinfección regular con una solución de cloramina al 0,5%; la vajilla y la ropa de cama se hierven regularmente. No se realiza una desinfección final.
Los niños que asisten a grupos preescolares y a los dos primeros grados de la escuela, que no hayan tenido escarlatina y hayan estado en contacto con una persona enferma en casa, no podrán ingresar a la guardería durante 7 días a partir del momento de su último contacto con la persona enferma. Si se detectan infecciones respiratorias agudas (amigdalitis, faringitis, etc.), se les examinará para detectar sarpullido y se les suspenderá de clases (con notificación al médico local). Se les permitirá ingresar a las guarderías después de que se hayan recuperado y presenten un certificado de tratamiento con antibióticos. Las personas con profesiones designadas que hayan estado en contacto con la persona enferma podrán trabajar, pero se les pondrá bajo observación médica durante 7 días para detectar rápidamente la escarlatina o la amigdalitis.


 [
[