Médico experto del artículo.
Nuevos artículos
Diagnóstico de las etapas del curso del cáncer de próstata.
Último revisado: 23.04.2024

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
Se distinguen clínicamente T 1-2, N 0, M 0 localizados , tópicamente distribuidos (T 3-4, N 0-1, M 0 ) y cáncer generalizado (T 1-4, N 0-1, M 1 ).
Los pacientes con estadios clínicamente localizados y localmente avanzados se distribuyen según el grado de riesgo (D'Amiko A V. Et al., 2003):
- bajo: etapa T 1a-c; Nivel de PSA inferior a 10 mg / ml: clasificación de Gleason - 2-5; con biopsia: lesión unilateral de menos del 50%:
- moderado: etapa T 2a; El nivel de PSA es inferior a 10 ng / ml; Graduación de Gleason - 3 + 4 = 7; con biopsia: derrota bilateral inferior al 50%;
- etapa alta T 2b, T 3a-b; El nivel de PSA es de 10-20 ng / ml; graduación por Gleason - más de 4 + 3 - 7; en una biopsia - una lesión de más del 50%, una invasión perineural;
- muy alto: etapa T 4; Nivel de PSA más de 20 ng / ml; graduación por Gleason - más de 8; en una biopsia: una invasión linfovascular.
Después de aclarar el diagnóstico y establecer la prevalencia del proceso (localizado, localmente avanzado o generalizado), el médico y el paciente se enfrentan a una opción de tratamiento. En la sociedad moderna, se asigna gran importancia a la calidad de vida de los pacientes después del inicio del tratamiento. La calidad de vida sin tratamiento corresponde al curso de la enfermedad subyacente y depende de la progresión del proceso oncológico. El cambio en la calidad de vida ocurre principalmente después del inicio del tratamiento y la aplicación de uno de los métodos terapéuticos o quirúrgicos. El establecimiento preciso de la etapa del proceso permite no solo elegir el método de tratamiento óptimo, sino también predecir el curso futuro de la enfermedad.
La determinación del nivel de PSA en combinación con el cuadro clínico del cáncer de próstata y la gradación del tumor de Gleason aumenta significativamente el valor informativo de cada uno de estos indicadores para establecer el estadio patológico del cáncer. A.V. Partin et al. (1997) propusieron tablas de pronóstico para predecir la mayor diseminación del tumor, la elección del tratamiento, el grado de radicalidad y el pronóstico de la efectividad del tratamiento
Evaluar la prevalencia del tumor, la PR, la TRUS más frecuentemente utilizada, la determinación del nivel de PSA y la osteoscintigrafía. Si es necesario, se prescriben tomografía computarizada (TC) o resonancia magnética (MPT) y radiografía de tórax.
Cualquiera de las técnicas de imagen está diseñada para determinar el estadio y evaluar la efectividad del tratamiento. Después de verificar el diagnóstico, el urólogo debe especificar el volumen del tumor primario, sus límites, el potencial invasivo o metastásico del tumor. Todos estos indicadores son de gran importancia para predecir la enfermedad y elegir un método de tratamiento.
Tumor primario (T)
En primer lugar, debe determinar si el tumor está unido a la glándula prostática (T 1-2 ) o fuera de la cápsula (T 3-4 ). La investigación con los dedos a menudo no permite estimar la prevalencia de un tumor. Según algunos datos, los resultados de PRE corresponden a los de examen histológico en menos del 50% de los pacientes. Sin embargo, un examen más detallado se muestra solo al decidir sobre el tema del tratamiento radical.
El nivel de PSA puede reflejar la prevalencia del tumor, pero no permite una definición precisa de la etapa morfológica. La combinación del nivel de PSA, el índice de Gleason y los datos de palpación permiten predecir mejor la etapa morfológica que cada uno de estos parámetros individualmente. El valor del PSA libre es discutible: en un estudio, la determinación del contenido de PSA libre ayudó a aclarar el estadio con tumores localizados, pero otros estudios no lo confirmaron. Solo estudios detallados ayudarán a resolver este problema.
Para estudiar la condición de la glándula prostática, la mayoría de las veces se usa ultrasonido transrectal. Este método puede detectar solo el 60% de los tumores y no siempre muestra la germinación de la cápsula. Casi el 60% de los pacientes con estadio T 3. El ultrasonido indica un proceso menos común. Los signos ultrasónicos de la germinación de la cápsula son la convexidad, la irregularidad y la ruptura del contorno de la glándula. La invasión de células tumorales en vesículas seminales es un signo de mal pronóstico, pero la información al respecto es extremadamente importante para elegir un método de tratamiento. Cuando TRUSI debe prestar atención a la estructura de las burbujas (hiperecoicos), su asimetría, deformación y expansión. Además, el daño de las vesículas seminales está indicado por la pérdida de redondez y compactación en la base de la glándula. Estos signos son bastante subjetivos, por lo tanto, no es aconsejable depender completamente de estos datos de ultrasonido. La invasión de vesículas seminales indica un alto riesgo de recurrencia local y metástasis, y se indica una biopsia para su clarificación (antes de las operaciones). No es necesario comenzar el examen con este procedimiento, pero si el riesgo de invasión es grande y la elección del tratamiento depende del resultado de la biopsia, entonces su implementación está justificada. Un resultado negativo no excluye la invasión microscópica. Típicamente, las biopsias de vesículas seminales se llevan a cabo en la etapa clínica T 2b, y más, y el contenido de PSA es más de 10 ng / ml. El resultado se considera positivo si al menos una muestra de biopsia de la base de la glándula prostática contiene células tumorales. Para aumentar la precisión de la definición clínica del estadio, no solo los estudios adicionales, sino también un análisis exhaustivo de los resultados de la biopsia primaria permiten (el papel y la cantidad de focos tumorales, la invasión de la cápsula desempeña un papel). El grado de diferenciación también tiene importancia: a un índice de Gleason menor que 6, el tumor se localiza en el 70% de los casos.
El flujo sanguíneo en la próstata con cáncer es más alto que en la glándula normal o con su hiperplasia. Después de la castración, se reduce la intensidad del flujo sanguíneo en la glándula. El desarrollo de mapas ecodopplerográficos para el diagnóstico y la monitorización del CaP es prometedor, pero en la actualidad no existen datos confiables sobre el uso de la ecodoppleografía para determinar la etapa del proceso local. Es posible utilizar este método para obtener material adicional para la biopsia dirigida desde los focos de vascularización patológica.
Los resultados de la visualización del cáncer de próstata dependen directamente del equipo técnico de la clínica y de la experiencia de un especialista. Es por eso que todos los métodos modernos de visualización no son un papel determinante pero específico, y la elección de un método de tratamiento se basa en el conjunto de datos de exámenes clínicos y estudios instrumentales.
Las mejores oportunidades para visualizar la estructura de la glándula prostática es la resonancia magnética. Modern estándar examen pélvico método MPT - aplicación sonda endorrectal, lo que permite obtener una imagen con una resolución espacial más alta posible es de 0,5-1 mm. Inyección de aire en una sonda endorrectal proporciona una visualización clara de la cápsula de la próstata, y ángulos rektoprostaticheskoy rektoprostaticheskih Denonvile fascia. Aplicación sonda endorrectal durante la exploración MRI no restringe los ganglios linfáticos regionales (hasta la bifurcación de la aorta abdominal). El cáncer de próstata se caracterizan por baja intensidad de señal en las imágenes T ponderado sobre un fondo de señal de alta intensidad a partir de la zona periférica inalterada de la próstata. La forma irregular, distribución difusa con efecto de masa, los contornos indistintos e irregulares - características morfológicas de intensidad de señal de baja focos en la zona periférica de la próstata, sugestivo de naturaleza neoplásica de la lesión. En virtud de las lesiones de cáncer de contraste dinámico acumular rápidamente agente de contraste durante la fase arterial y eliminar rápidamente fármaco que refleja el grado de angiogénesis y por lo tanto el grado de malignidad del tumor. La baja intensidad de señal también se caracteriza focos postbiopsiynyh de hemorragias, prostatitis, zona benigna estromal hiperplasia prostática neutral, cicatrización fibrosa, hiperplasia fibromuscular, efectos de la terapia hormonal o radioterapia. La MRI sin contraste dinámico no permite diferenciar de manera confiable la mayoría de los cambios y enfermedades enumerados.
Como se señaló anteriormente, una de las principales tareas de cualquier método de visualización en el cáncer de próstata es la determinación de la extensión de la lesión de la glándula y la diseminación del tumor más allá de la cápsula. La determinación del volumen del tumor es importante en términos de pronóstico. El volumen del tumor de menos de 4 cm 3 indica metástasis a distancia, y 12 cm 3 - aproximadamente la probabilidad extremadamente alta de metástasis. Según los estudios, la exactitud de la RM en la detección de focos de lesión neoplásica de próstata es del 50 al 90%. La sensibilidad de la MRI para determinar la ubicación del CaP es de aproximadamente 70-80%, mientras que los focos microscópicos de cáncer (focos) con MRI no se pueden detectar.
La ventaja más importante de la MPT endorrectal es la capacidad de determinar la ubicación de lesiones neoplásicas en áreas no disponibles para otros métodos de diagnóstico y para aclarar la naturaleza y la dirección del crecimiento tumoral. Así, por ejemplo, la MRI puede detectar focos de lesiones neoplásicas en las secciones anteriores de la zona periférica de la próstata que son inaccesibles a la biopsia transrectal. En general, la resonancia magnética complementa significativamente los datos de PRI y TRUS en la localización del tumor.
Endorrectal MPT permite la visualización de la cápsula prostática, paquetes neurovasculares, vesículas seminales, próstata ápice, periprostatichsskoe plexo venoso y determinar la prevalencia del tumor de próstata local. Se debe enfatizar que la penetración de la cápsula se considera un signo microscópico, e incluso los dispositivos modernos de MRI (bobina endorectal) no pueden proporcionar dicha información. Solo es posible obtener datos sobre la germinación más allá de la cápsula de la glándula.
Criterios para el diagnóstico de extensiones extracapsulares con MRI:
- la presencia del tumor extracapsular real;
- desigualdad del contorno de la glándula (deformación, angularidad);
- asimetría de haces neurovasculares;
- obliteración de ángulos rectoprostáticos;
- contacto amplio del tumor con la cápsula.
La mayor especificidad (hasta 95-98%) y la precisión del resultado de la MRI se logran al examinar pacientes de mediano o alto riesgo de invasión extracapsular. Se cree que la invasión extracapsular (según la IRM) indica la falta de eficacia del tratamiento quirúrgico y un pronóstico desfavorable de la enfermedad. La hormonoterapia o la radioterapia no afectan la exactitud de la detección de la proliferación extracapsular del tumor de próstata. La principal dificultad en la detección de focos de cáncer y diseminación tumoral extracapsular es una alta variabilidad en la interpretación de los tomogramas por diferentes especialistas. La tarea primordial de un especialista en diagnóstico de radiación es lograr una alta especificidad diagnóstica (incluso en detrimento de la sensibilidad) para no privar a los pacientes operables de la posibilidad de un tratamiento radical.
La similitud de la densidad del cáncer, la hiperplasia y el tejido prostático normal en la TC hace que este método sea poco útil para evaluar la prevalencia local del tumor. La germinación en las vesículas seminales es más importante que el brote en cápsulas, pero en este caso, la TC también brinda información solo cuando se inicia el proceso. Sin embargo, este método se usa activamente para marcar el área de influencia antes de la radioterapia.
Lento desarrollo de diagnósticos de rayos X en nuestro país ha dado lugar a un diagnóstico tardío de cáncer de próstata y, por lo tanto, insuficiente para la prevalencia de métodos radicales de tratamiento del cáncer de próstata (por ejemplo, prostatectomía), baja disponibilidad de los escáneres modernos y la falta de programas de formación adecuados para los profesionales de radiólogos y urólogos. A pesar de que la TC y la RM ahora están muy extendidas, el nivel de gabinetes de equipos profesionales y la educación en diagnóstico por imágenes no son suficientes para garantizar que la información recibida fue decisivo en la elección de un método de tratamiento de los pacientes con cáncer de próstata.
Nódulos linfáticos regionales (N)
La evaluación de los ganglios linfáticos regionales solo debe realizarse en los casos en que afecte directamente a las tácticas terapéuticas (generalmente cuando se planifica un tratamiento radical). Un alto nivel de PSA, tumores T 2c-T3a, baja diferenciación e invasión perineural se asocian con un alto riesgo de metástasis a los ganglios linfáticos. La evaluación del estado de los ganglios linfáticos de acuerdo con el nivel de PSA se considera insuficiente.
La información necesaria se proporciona solo por linfadenectomía (abierta o laparoscópica). Estudios recientes han demostrado linfadenectomía extendida de que el cáncer de próstata no siempre golpear el obturador ganglios linfáticos. Con tumores asintomáticos y nivel de PSA inferior a 20 kg / ml. La tomografía computarizada confirma la ampliación del ganglio linfático en solo el 1% de los casos. El uso de TC o RM justificado en alto riesgo de metástasis, ya que la especificidad de estos métodos alcanza 93-96%. Sin embargo, incluso un resultado positivo en su aplicación puede ser falsa, y sólo punción de un ganglio linfático sospechoso elimina la linfadenectomía, según un análisis retrospectivo, el tamaño de los ganglios linfáticos no siempre indican la presencia de metástasis en el mismo, indicación más informativo de la asimetría se considera ganglios linfáticos afectados. Actualmente, sólo el 2-3% de los pacientes sometidos a prostatectomía radical por cáncer de próstata local sobre, con diagnóstico de metástasis a los ganglios linfáticos en base a un examen histológico postoperatorio.
Se recomienda el uso de tomografía por emisión de positrones (PET) y gammagrafía con anticuerpos marcados como métodos para detectar metástasis en los ganglios linfáticos, pero su uso todavía es limitado debido a la sensibilidad insuficiente.
Para evaluar el riesgo de ganglios linfáticos regionales, pueden usarse nomogramas de Partin (2001). Nomogramas: Algoritmos matemáticos que se usan para un paciente en particular o para un grupo de pacientes. Estas tablas permiten determinar la probabilidad de propagación local del tumor (en la cápsula, vesículas seminales) y de ganglios linfáticos basado en el estadio clínico, el nivel de PSA y el índice de Gleason. En particular, hacen que sea posible seleccionar un grupo de pacientes con baja probabilidad (menos de 10%) de la metástasis en los ganglios linfáticos (por PSA de más de 20 ng / ppm, T etapa 1-2A y el índice de Gleason 2-6); en este grupo antes del tratamiento radical, no se puede especificar el estado de los ganglios linfáticos. Evaluar el riesgo de metástasis en los ganglios linfáticos i y permite la detección de sitios tumorales con anaplasia pronunciada (4-5): Si dichos sitios se encuentran en las biopsias de cuatro o más, o que predominan en al menos una biopsia, el riesgo llega a 20-45%. En los pacientes restantes, no supera el 2,5%. El examen adicional en tales casos no es necesario
Metástasis remotas (M)
En el 85% de los pacientes que mueren por CaP, se detectan lesiones del esqueleto axial. Las metástasis óseas surgen debido a la entrada de células cancerosas con el flujo sanguíneo a la médula ósea, lo que conduce al crecimiento del tumor y a la lisis de las estructuras óseas. La prevalencia de metástasis óseas afecta el pronóstico, y su detección temprana advierte al médico de posibles complicaciones. En el 70% de los casos, la metástasis se combina con un aumento en la actividad de la isoenzima fosfatasa alcalina ósea (APF). La determinación de la actividad de la fosfatasa alcalina y el nivel de PSA en la gran mayoría de los casos permite detectar metástasis óseas. Dado el análisis multivariado, estos indicadores se ven afectados solo por el número de metástasis en el hueso. Es importante que la actividad de la isoenzima ósea de APF refleje el grado de daño óseo con mayor precisión que el nivel de PSA.
El método más sensible para detectar metástasis en el hueso se considera centellografía (superior a la radiografía y la determinación de la actividad de la fosfatasa alcalina y ácida). Como radiofármaco, es mejor usar difosfonatos de tecnecio, cuya acumulación en los huesos es mucho más activa que en los tejidos blandos. Se muestra una correlación entre una estimación semicuantitativa de la lesión ósea y la supervivencia. La detección de metástasis a distancia es posible en cualquier órgano. Con mayor frecuencia surgen en los ganglios linfáticos no regionales, los pulmones, el hígado, el cerebro y la piel. Con las quejas y los síntomas apropiados para su detección, se utilizan radiografías de tórax, ultrasonido, tomografía computarizada y resonancia magnética. Las tácticas para sospecha de metástasis ósea se presentan en el diagrama.
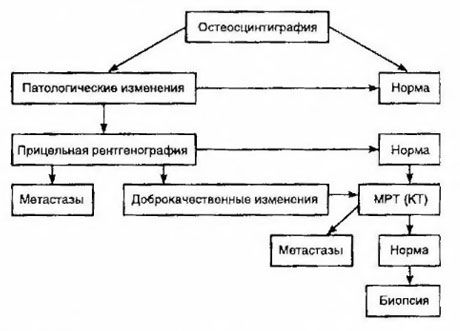
El indicador de laboratorio más confiable que ayuda a determinar el grado de metástasis es el nivel de PSA. Se muestra que su aumento en exceso de 100 ng / ml es el único parámetro que indica de manera confiable la metástasis a distancia. La determinación del nivel de PSA reduce el número de pacientes que necesitan una gammagrafía ósea. La probabilidad de detectar metástasis en el hueso con una disminución en el nivel de PSA es muy baja. En ausencia de quejas y el contenido inicial de PSA es inferior a 20 ng / ml, la detección de tumores altos y moderadamente diferenciados de la gammagrafía puede descartarse. Al mismo tiempo, con tumores de bajo grado y brotación de la cápsula, se muestra la gammagrafía (independientemente del nivel de PSA).


 [
[