Médico experto del artículo.
Nuevos artículos
Leucoplasia del esófago
Último revisado: 23.04.2024

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
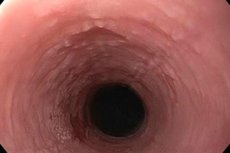
Si la capa epitelial del tejido mucoso del tracto digestivo superior comienza a queratinizarse intensamente, entonces hablan sobre el desarrollo de leucoplasia esofágica. En la etapa inicial de la enfermedad, se forma una placa densa, que se presta a la eliminación y prácticamente no se acompaña de signos de un proceso inflamatorio. Con el tiempo, aparecen cambios destructivos en la membrana mucosa de las mejillas, la lengua y la boca. Si no se trata, existe un alto riesgo de desarrollar un proceso maligno. [1]
Epidemiología
Si consideramos las estadísticas generales del tratamiento de pacientes con leucoplasia esofágica, entonces la enfermedad se encuentra con mayor frecuencia en el grupo de edad de pacientes de 30 a 70 años, y más en hombres (más del 4% en hombres en comparación con el 2% en mujeres).
Por cada cien casos de pacientes con leucoplasia diagnosticada, se pueden contabilizar hasta el 6% de las patologías precancerosas y hasta el 5% de las etapas iniciales del cáncer. Estamos hablando principalmente de pacientes con leucoplaquia del esófago de tipo verrugoso y erosivo-ulcerativo: en tales pacientes, el estado precanceroso puede volver a entrenarse en un proceso invasivo de cáncer de células escamosas.
El carcinoma inicial o progresivo de los tejidos mucosos del esófago debido a queratinización intensa es a veces similar a la leucoplasia. Ante esto, cualquier persona con sospecha de esta enfermedad es enviada para estudios histológicos y de otro tipo, para el diagnóstico oportuno de una condición precancerosa o maligna.
Cabe señalar que la leucoplasia esofágica es una patología extremadamente rara en comparación con la leucoplasia oral. Podemos decir que con bastante frecuencia se identifican estas dos enfermedades, debido a la similitud de manifestaciones clínicas. En algunos países, para una formulación más precisa del diagnóstico, el término "leucoplasia esofágica" se reemplaza por el término "metaplasia epidermoide del esófago".
Causas leucoplasia del esófago
Los expertos aún no han determinado la etiología exacta del desarrollo de la leucoplasia esofágica. Sin embargo, incluso ahora podemos decir con confianza que la patología ocurre bajo la influencia de factores dañinos principalmente externos, en particular, irritación térmica, mecánica o química. Los riesgos de aparición de la enfermedad aumentan significativamente bajo la influencia de varios factores similares simultáneamente. Por ejemplo, la leucoplasia del esófago y la cavidad oral se encuentra a menudo en fumadores "empedernidos": su membrana mucosa está expuesta regularmente a los efectos térmicos y químicos del alquitrán de nicotina y el humo del cigarrillo. [2]
Si lo consideramos con más detalle, las siguientes razones pueden conducir al desarrollo de leucoplasia esofágica:
- trastornos neurodistróficos que afectan a los tejidos mucosos;
- procesos inflamatorios crónicos de la piel y las membranas mucosas, el sistema digestivo;
- predisposición genética (la llamada disqueratosis "familiar");
- hipovitaminosis de vitamina A;
- involución de tejidos mucosos;
- alteraciones hormonales, desequilibrio hormonal prolongado o severo;
- lesiones infecciosas de la cavidad bucal y el tracto digestivo;
- influencias ocupacionales nocivas, incluidas las enfermedades profesionales crónicas;
- tabaquismo, abuso de alcohol;
- el uso de alimentos excesivamente calientes, el abuso de condimentos y especias calientes;
- ingesta sistemática de alimentos secos, uso regular de alimentos secos y toscos;
- enfermedades dentales, presencia de implantes dentales;
- violaciones de la dentición o la ausencia de dientes, lo que no permite masticar alimentos de manera de calidad;
- inmunidad patológicamente debilitada.
Factores de riesgo
El grupo de riesgo para la incidencia de leucoplasia esofágica incluye a personas mayores de 30 años. En la infancia, la patología ocurre con mucha menos frecuencia.
Los expertos identifican una serie de factores que pueden contribuir a la aparición de esta infracción:
- enfermedades virales, portador de infecciones virales (en particular, herpesvirus, etc.);
- patologías infecciosas e inflamatorias, especialmente con un curso prolongado o crónico;
- lesiones mecánicas, químicas o térmicas habituales (procedimientos frecuentes de gastroduodenoscopia repetidos, ingerir alimentos secos demasiado gruesos o alimentos calientes, beber líquidos agresivos, por ejemplo, alcohol fuerte, etc.);
- tabaquismo sistemático;
- provocar vómitos con regularidad (por ejemplo, con trastornos alimentarios);
- riesgos y patologías laborales (inhalación de vapores químicos, polvo, trabajo con ácidos y álcalis);
- absorción deficiente de vitaminas, falta de ingesta de vitaminas en el cuerpo;
- un debilitamiento agudo o severo de la defensa inmunológica (en particular, en pacientes con VIH y otras condiciones inmunodeficientes);
- factor hereditario (la presencia de una patología similar en parientes cercanos).
Además de las causas inmediatas de aparición de leucoplasia esofágica, los médicos destacan la especial importancia de los factores de riesgo que se asocian a una predisposición genética, características individuales y estilo de vida del paciente. La corrección o eliminación oportuna de estos factores puede convertirse en un paso eficaz en la prevención de esta patología: una consulta sistemática con un terapeuta o gastroenterólogo ayuda a los pacientes no solo a conocer más sobre su estado de salud, sino también a detectar la patología lo antes posible. Si es necesario, el médico prescribirá inmediatamente los procedimientos de diagnóstico adecuados y proporcionará un tratamiento específico. [3]
Patogenesia
La formación de focos patológicos de leucoplasia del esófago está influenciada por varios factores etiológicos que tienen un efecto negativo en los tejidos mucosos y en el cuerpo en general. Sin embargo, el mecanismo patogénico de la enfermedad no se ha estudiado a fondo: la participación de interferones y otros mediadores de la inmunidad en la patogénesis no prueba la especificidad del desarrollo de la leucoplasia.
Presumiblemente, bajo la influencia de ciertos estímulos, se interrumpe la expresión de una proteína de adhesión específica del tejido epitelial. Esto conduce a un aumento de la interacción intercelular de las células epiteliales, lo que activa los procesos de hiperdiferenciación celular.
De esto se sigue que se produce una queratinización excesiva, fisiológicamente anormal, y al mismo tiempo, la "madurez" celular aumenta con la supresión de la apoptosis. Como resultado de estos procesos, las células queratinizadas, "hígados largos", "unidas" entre sí, no se desprenden, se forman densas capas de hiperqueratosis. [4]
Con el tiempo, como resultado de diversas influencias externas, se producen cambios destructivos en los tejidos, lo que conduce a una mayor proliferación celular en la capa basal. Es de destacar que todos los procesos anteriores ocurren sin activar la reactividad del sistema inmunológico, que es típico de la leucoplasia. Teniendo esto en cuenta, el tratamiento de la patología debe basarse en la normalización de las interacciones intercelulares.
Síntomas leucoplasia del esófago
Para muchos pacientes, la leucoplaquia del esófago se acompaña de una disminución pronunciada en la calidad de vida, y el peligro de malignidad de la enfermedad afecta negativamente el estado psicológico general de los pacientes.
Los principales tipos de leucoplasia esofágica son:
- leucoplaquia plana o simple del esófago;
- tipo de enfermedad verrugosa;
- tipo erosivo y ulcerativo;
- leucoplasia leve.
La leucoplasia simple ocurre con mayor frecuencia. Durante un examen externo, generalmente no es posible detectar anomalías patológicas. No hay palpación del agrandamiento de los ganglios linfáticos cercanos. Durante el examen del área faríngea, el médico presta atención a la membrana mucosa, que normalmente debe estar lo suficientemente húmeda, brillante y tener un color rosa pálido. Cuando la leucoplasia del esófago se disemina a la faringe y la cavidad oral, se forman manchas de luz limitadas que tienen configuraciones claras, sin abultamientos (una especie de película blanquecina que no se puede separar). A menudo, las zonas de queratosis se extienden aún más, a la superficie interna de las mejillas y los labios. Importante: es imposible eliminar una mancha blanquecina, incluso con el uso de la fuerza.
El tipo verrugoso de leucoplasia esofágica puede desarrollarse a partir de un tipo de patología simple (plana). Los pacientes expresan quejas de una sensación de ardor detrás del esternón, sudoración persistente o sequedad en la garganta, una sensación de malestar al tragar alimentos (especialmente al ingerir alimentos secos). No se encuentran dolor ni otros síntomas. Durante una encuesta de pacientes, se revela la presencia de malos hábitos (tabaquismo, abuso de alcohol), enfermedades concomitantes de los sistemas digestivo, endocrino o cardiovascular.
El tipo verrugoso de leucoplasia puede presentarse en dos variantes:
- placa de leucoplasia del esófago (acompañada de la formación de focos blancos parecidos a placas);
- leucoplasia verrugosa del esófago (crecimientos densos se forman como verrugas).
Es posible notar tales cambios en la mucosa solo cuando se realiza una endoscopia, o cuando el proceso se extiende a la parte posterior de la lengua y sus superficies laterales, a la cavidad oral, el proceso alveolar, el paladar.
En la variante de placa, los focos patológicos son limitados, sobresalen ligeramente por encima de la superficie de la mucosa, difieren en configuración irregular y contornos claros.
Con la variante verrugosa, aparece un tubérculo sobre la membrana mucosa, denso, es imposible formar un pliegue en él. El color de la elevación varía de blanquecino a amarillo intenso.
Para el tipo erosivo de leucoplasia del esófago, es característica la formación de defectos erosivos y grietas, que se convierte en una consecuencia de la falta de tratamiento para opciones de patología simple o verrugosa. Debido al daño obvio de los tejidos, el paciente desarrolla dolor, sensación de ardor, induración, presión. El dolor ocurre después de la exposición a absolutamente cualquier irritante, en particular, al comer y beber. Es posible el sangrado de heridas.
Los primeros signos de leucoplasia esofágica en todas las personas se manifiestan de manera diferente. Muy a menudo, el problema aparece sin síntomas evidentes, ya que puede pasar desapercibido durante muchos años.
En otros casos, la leucoplasia se manifiesta con ciertas sensaciones de malestar, por ejemplo, dificultad para tragar, sensación de cosquilleo y ardor detrás del esternón, etc. Sin embargo, estos signos aparecen, por regla general, en una etapa relativamente tardía de la enfermedad. [5]
Etapa
Las etapas de la leucoplaquia del esófago y la cavidad oral están determinadas por el tipo de enfermedad:
- En la primera etapa, aparecen películas de luz en la membrana mucosa, que no se pueden eliminar con un hisopo. Suelen estar ausentes otros signos patológicos. El tratamiento en esta etapa es más efectivo, ya que solo se ve afectada la capa submucosa del esófago.
- La segunda etapa se caracteriza por la aparición de tubérculos elevados, que pueden extenderse y fusionarse. Al mismo tiempo, los ganglios linfáticos más cercanos pueden verse afectados.
- En la tercera etapa, se forman microdaños en forma de grietas o erosión en el área de los tubérculos. Aparecen signos dolorosos adicionales, como dolor, ardor, provocados por partículas de comida y bebida que ingresan a las heridas. En el contexto de una incomodidad constante, el estado psico-neurológico del paciente se altera, se produce irritabilidad e insomnio. Es posible un estrechamiento significativo del esófago.
El cuadro clínico en una etapa u otra de la leucoplaquia del esófago puede manifestarse tanto de manera integral como individual, ya que depende de muchos factores: de la presencia de otras patologías, de las características individuales del paciente, de la prevalencia del dolor proceso, etc. Por lo tanto, cuando se producen molestias durante o después del uso, los alimentos requieren el asesoramiento profesional de un médico del perfil adecuado, en particular, un gastroenterólogo o dentista.
Formas
La clasificación moderna presentada por la Organización Mundial de la Salud divide la leucoplasia en una forma homogénea y no homogénea. La forma no homogénea también se subdivide en tipos de eritroplasia, nodular, macular y verrugosa.
Existe información de que algunos casos de leucoplaquia no homogénea en cada segundo caso son displasia epitelial y tienen un alto riesgo de malignidad.
Existe otra clasificación, que sugiere un concepto como "condición precancerosa epitelial": incluye eritroplasia y leucoplasia. Según esta división histológica, la leucoplasia se divide en hiperplasia epitelial focal sin signos de células atípicas, así como displasia baja, media y severa. La displasia, a su vez, se caracteriza como displasia intraepitelial escamosa (tiene tres grados de gravedad).
Esta clasificación se utiliza para la descripción patomorfológica y complementa el diagnóstico clínico.
Complicaciones y consecuencias
En ausencia del tratamiento necesario, o con el tratamiento incorrecto de la leucoplasia, el proceso patológico crece, los tejidos se engrosan, lo que en el futuro puede provocar un estrechamiento del esófago (estenosis estable de la luz). Los signos típicos de deterioro son:
- la aparición de ronquera, sibilancias;
- tos constante sin motivo aparente;
- sensación constante de un cuerpo extraño en la garganta;
- sensaciones dolorosas, especialmente al intentar tragar alimentos.
El paciente comienza a experimentar dificultades para comer, pierde peso, se vuelve irritable, se altera el sueño y disminuye la capacidad de trabajo.
Sin embargo, la consecuencia más compleja y peligrosa de la leucoplasia esofágica puede ser un proceso tumoral de etiología maligna. Muy a menudo, la complicación se desarrolla en el contexto del tipo verrugoso y erosivo-ulcerativo de la enfermedad. Se identifican dos formas de cáncer de esófago:
- carcinoma de células escamosas, que se desarrolla a partir de células epiteliales que cubren el revestimiento del esófago;
- adenocarcinoma que se presenta en el segmento inferior del esófago.
Otros tipos de procesos malignos en el esófago son relativamente raros.
Pero en una etapa temprana de desarrollo, la leucoplasia se presta bien a la terapia, que se lleva a cabo simultáneamente con la eliminación de posibles factores irritantes, incluidos los malos hábitos.
Diagnostico leucoplasia del esófago
El diagnóstico general de enfermedades del esófago generalmente incluye:
- colección de anamnesis;
- examen visual (inspección);
- esofagoscopia;
- electrocardiografía (para diagnóstico diferencial de dolor torácico);
- Examen de rayos X del esófago;
- esofagomanometría.
Las pruebas incluyen análisis generales de sangre y orina. Si se sospecha una transformación maligna, es posible realizar un análisis de sangre en busca de marcadores tumorales, sustancias que están formadas por células tumorales y se secretan en fluidos biológicos. Los marcadores tumorales se encuentran con mayor frecuencia en la sangre de pacientes que padecen patologías oncológicas. [6]
El diagnóstico instrumental siempre es efectivo cuando se usa en combinación con otros métodos de diagnóstico. En este caso, el procedimiento principal se considera un examen endoscópico del esófago: se inserta un endoscopio blando en su cavidad, con la ayuda del cual se realiza un examen completo de todo el tejido mucoso, e incluso si es necesario, una biopsia. Se toma - una partícula de tejido para análisis histológico.
La imagen endoscópica depende del tipo de leucoplasia esofágica:
- Con una forma plana en las células epiteliales, se observa acantosis con cambios proliferativos en las capas basal y espinosa, así como el fenómeno de displasia con predominio de paraqueratosis. Exteriormente, esto se manifiesta por la formación de manchas blanquecinas limitadas que parecen películas pegadas.
- En la forma verrugosa, a diferencia de la plana, predomina la hiperqueratosis. Se observa un agrandamiento celular típico de la columna vertebral y la capa basal, en un contexto de ligera atipia y polimorfismo. En las estructuras subyacentes, la red capilar se expande, hay signos de infiltración linfoide focal con presencia de pocos eosinófilos y células plasmáticas. Sobre la mucosa se encuentran elevaciones de diversas formas y tamaños, compactadas, de un tono claro (en forma de placas o crecimientos verrugosos).
- Con la forma erosiva-ulcerativa, se encuentran todos los signos de un proceso inflamatorio crónico con la formación de un infiltrado histiocítico-linfoide. En la capa de epitelio defectuoso, se desarrolla hiperqueratosis intensa, se produce displasia de la capa basal y aparecen focos ulcerados. El tejido subyacente sufre infiltración celular. El examen endoscópico revela erosión y / o grietas, a veces sangrado. Los focos erosivos pueden tener tamaños diametrales de un milímetro a dos centímetros. [7], [8]
Los cambios hiperplásicos, paraqueratosis, hiperqueratosis, aumento del número de mitosis, fallo de la polaridad basal, polimorfismo nuclear, queratinización celular, hipercromatismo y otros signos son considerados por los especialistas como una condición precancerosa. Se observa una proporción incorrecta de la tríada, que incluye actividad proliferativa, diferenciación celular y procesos de anaplasia bioquímica. [9]
Diagnóstico diferencial
El tipo plano de leucoplasia requiere diferenciación del curso típico del liquen plano, en el que se encuentra una estructura morfológica característica, una asociación simétrica de pápulas poligonales. La localización predominante de elementos patológicos en el liquen plano es la zona retromolar y el borde labial rojo.
El tipo típico de leucoplasia se diferencia de la hiperqueratosis limitada, en la que se forma un área plana, revestida de densas escamas y rodeada por una fina eminencia ligera.
El tipo verrugoso de leucoplasia se distingue de la infección por Candida . Esta enfermedad se caracteriza por la aparición de películas blanquecinas-grisáceas, firmemente "asentadas" sobre el tejido mucoso. Al intentar quitar la película a la fuerza, se abre una superficie ulcerativa brillante y sangrante. Para diagnósticos adicionales, se realiza un análisis citológico.
El tipo de leucoplaquia erosivo-ulcerosa requiere diferenciación de un tipo similar de liquen plano , en el que aparecen pequeños nódulos a lo largo de los bordes de focos patológicos (también pueden estar presentes en la piel).
Además, la enfermedad debe distinguirse de las manifestaciones de la sífilis secundaria, del daño mecánico crónico a la membrana mucosa y la esofagitis por reflujo, de las quemaduras químicas y térmicas del esófago. Para identificar estas patologías es importante tener en cuenta la configuración de los focos, su elevación por encima de la superficie mucosa, la presencia de brillos, la separación de partículas durante el raspado y la presencia de cambios de fondo.
Al hacer un diagnóstico, está lejos de ser siempre posible basar el diagnóstico en un examen externo y la recopilación de la anamnesis del paciente. No debemos olvidarnos de una variante de patología como la leucoplaquia idiopática del esófago, que se desarrolla sin razón aparente. En este caso, el diagnóstico diferencial es especialmente importante.
No todos los expertos señalan la necesidad de separar conceptos como la leucoplasia del esófago y la cavidad bucal : de muchas formas, estos términos se copian. Y en la decodificación histológica, un síntoma notificable como "leucoplasia del esófago" puede estar completamente ausente: es mucho más importante para el médico tratante conocer la naturaleza de los procesos histológicos, es decir, como resultado de los cuales los focos de compactación se formaron - como resultado de atrofia, hinchazón, infiltración, acantosis de la región epitelial media, áreas superficiales de hiperqueratosis del tejido epitelial escamoso del esófago. También se necesita información sobre la presencia de células atípicas, displasia. Esto requiere un enfoque extendido para el examen del paciente.
¿A quién contactar?
Tratamiento leucoplasia del esófago
La leucoplasia esofágica se trata con mayor eficacia mediante cirugía con nitrógeno líquido, un láser o un coagulador eléctrico. Al mismo tiempo, la criocirugía se considera el método más óptimo, ya que tiene un riesgo mínimo de patología recurrente.
En el curso del tratamiento, es necesario aplicar tácticas complejas. Además de la cauterización de focos patológicos, es imperativo llevar a cabo un curso de terapia con antibióticos, así como seguir una dieta estricta durante mucho tiempo con la exclusión completa de bebidas alcohólicas, alimentos indigestos, picantes y ácidos.
En general, las medidas terapéuticas para la leucoplasia esofágica son locales y generales.
Un requisito previo para una acción local eficaz es la neutralización del factor dañino. Por ejemplo, el paciente debe dejar de fumar y beber alcohol. Si esto no se hace, la enfermedad no solo progresará, sino que también aumentará significativamente el riesgo de malignidad. Entre otros puntos importantes, el cumplimiento de todas las reglas de higiene bucal, medidas de desinfección adicionales, el uso de medicamentos y, si es necesario, la ayuda de un cirujano.
Los especialistas practican diferentes métodos de efectos terapéuticos en las áreas afectadas con leucoplasia esofágica. El medio más común y asequible es la aplicación de una solución de aceite de vitamina A a los focos de patología, así como la ingesta interna de la preparación combinada Aevit (una combinación de vitaminas A y E).
Se prescribe un tratamiento radical si la leucoplasia del esófago ha alcanzado una etapa crítica, o en el caso de que el uso de medicamentos no tenga el efecto terapéutico necesario. [10]
El tratamiento quirúrgico consiste en la escisión de las zonas afectadas con bisturí, rayo láser (CO 2 o helio-neón), electrocoagulador, criodestructor. Son posibles varios métodos de exposición. Sin embargo, este tratamiento tiene sus inconvenientes: se forman cambios cicatriciales, se deforman los tejidos, se altera la funcionalidad del esófago. La recuperación del tejido suele ser prolongada, el período medio de epitelización es de unos 2 meses. En las áreas operadas, se desarrolla edema seroso, se forma una costra supurante y se inhiben la actividad celular, los procesos metabólicos de proteínas y carbohidratos. Todo esto afecta directamente la duración del período de regeneración. Un punto más también es importante: incluso la intervención quirúrgica no garantiza la ausencia adicional de recaídas y no reduce la probabilidad de desarrollar una formación maligna. [11]
También se utilizan otras técnicas cardinales, en particular, la exposición a ultrasonidos de baja frecuencia, el tratamiento fotodinámico basado en la destrucción selectiva de tejidos modificados mediante la estimulación de elementos fotosensibles.
Hay que tener en cuenta que las posibilidades de tratamiento quirúrgico son limitadas: en primer lugar, nos referimos a las peculiaridades del acceso al esófago, la invasividad de la intervención, etc. [12]
Tratamiento medicinal de la leucoplasia esofágica.
Para la administración interna, se prescriben retinol, tocoferol en forma de soluciones oleosas, vitaminas del grupo B (en particular, riboflavina 0.25 g dos veces al día durante un mes).
Es posible utilizar medicamentos reconstituyentes, estimulantes biogénicos, agentes queratoplásticos.
|
Aevit |
Se toma durante mucho tiempo, alrededor de 1,5 meses, 1 cápsula al día. El segundo curso de tratamiento es después de 3 meses. Posibles efectos secundarios: fatiga, alteraciones del sueño, pérdida de apetito. |
|
Plazmol |
Inyectado por vía subcutánea, 1 ml al día o día por medio. Se requieren 10 inyecciones para un curso de tratamiento. Algunos pacientes pueden experimentar reacciones de hipersensibilidad al fármaco (picazón, erupciones cutáneas, fiebre). |
|
Longidaza |
Inyectado por vía subcutánea o intramuscular en la cantidad de 3 mil UI. El curso requiere de cinco a 25 inyecciones. El intervalo entre inyecciones es de 3 a 10 días. Un segundo curso es posible en 2-3 meses. Posibles reacciones secundarias: dolor en el área de la inyección, leve enrojecimiento de la piel. |
|
Lavomax (Tiloron) |
Los primeros dos días tome 125 mg una vez al día y luego 125 mg cada dos días. El medicamento tiene un efecto inmunomodulador y antivírico. Algunos pacientes pueden desarrollar alergias a los componentes del fármaco. |
|
Solcoserilo |
Se utiliza para perfusión intravenosa con solución de cloruro de sodio o glucosa al 5%. La dosis y la frecuencia de administración las determina el médico tratante. Los efectos secundarios son extremadamente raros, es posible que se produzca un ligero dolor en el área de la inyección. |
El volumen de la terapia lo determina el médico tratante, según la forma del curso de la leucoplasia esofágica, el tamaño de los focos y la tasa de desarrollo del proceso de la enfermedad. La vitamina A se toma por vía oral en forma de una solución oleosa de acetato de retinol al 3,4% o palmitato de retinol al 5,5%, 10 gotas tres veces al día durante 6-8 semanas. Repetición del curso de tratamiento: cada 4-6 meses.
Tratamiento de fisioterapia
Los métodos fisioterapéuticos incluyen la eliminación de las zonas de leucoplasia esofágica mediante diatermocoagulación o criodestrucción. La diatermocoagulación se realiza de forma intermitente, hasta un estado en el que las zonas de hiperqueratosis están completamente coaguladas. El proceso de curación dura de 1 a 1,5 semanas.
La criodestrucción se usa activamente hoy en día en la terapia compleja de las condiciones precancerosas. El procedimiento prácticamente no tiene contraindicaciones; también se puede prescribir a pacientes que padecen patologías sistémicas complejas. Durante la criodestrucción, es posible utilizar la congelación por contacto en áreas de difícil acceso rápidamente. Indicadores de temperatura de exposición - 160-190 ° C, duración - 1-1,5 minutos. El período de descongelación es de aproximadamente tres minutos, el período de curación es de hasta 10 días.
El tratamiento fotodinámico de pacientes con leucoplasia esofágica se considera uno de los métodos más avanzados. Implica la aplicación con aplicador de fotosensibilizadores en áreas patológicamente alteradas. La concentración de energía molecular ocurre durante la exposición a la luz a ondas de cierta longitud de onda (de acuerdo con el límite de absorción del tinte). Cuando se libera, afecta la transición del oxígeno molecular del entorno externo a formas activas inestables, en particular, al oxígeno singlete, que puede destruir una célula microbiana. Esta es una técnica de fisioterapia relativamente nueva, que aún no está disponible en todas las instituciones médicas.
Tratamiento de hierbas
Los tratamientos alternativos para la leucoplasia esofágica no siempre son apropiados y efectivos. Solo pueden usarse después de la aprobación del médico tratante. El hecho es que el uso inoportuno e incorrecto de plantas medicinales puede empeorar el curso del proceso patológico, agravar los problemas existentes con el tracto gastrointestinal y causar el desarrollo de complicaciones.
Mientras tanto, las siguientes recetas alternativas se utilizan con mayor éxito para la leucoplasia del esófago:
- Cicuta. [13]Las inflorescencias de la planta se trituran, se vierten sin apretar en un frasco de medio litro hasta la parte superior, se llenan con vodka y se cubren con una tapa. Conservado en el frigorífico durante tres semanas. Luego, la tintura se filtra y se toma de acuerdo con el siguiente esquema: durante el primer día, se toman 2 gotas de la tintura en 150 ml de agua, luego la dosis del medicamento se aumenta en una gota todos los días, lo que lleva a 40 gotas por dosis. Después de eso, la cantidad de producto comienza a reducirse nuevamente, a las 2 gotas iniciales.
- Infusión de agujas de pino. Las agujas de pino frescas se recogen, se colocan en un termo y se llenan con agua hirviendo (130 g de agujas por 500 ml de agua hirviendo). Insista durante 8 horas (lo ideal es dejarlo toda la noche). Luego se filtra el medicamento y se inicia la ingesta, bebiendo un par de sorbos durante el día en varios enfoques. Es recomendable preparar una nueva infusión para todos los días.
- Zumo de zanahoria y remolacha. El jugo recién exprimido de zanahorias y remolachas (aproximadamente 50:50) se prepara y bebe diariamente, con el estómago vacío, una hora antes de las comidas, 150 ml cada uno.
La medicina alternativa se utiliza mejor como complemento de los tratamientos tradicionales. No vale la pena confiar solo en recetas alternativas, especialmente cuando se trata de etapas avanzadas de leucoplasia esofágica.
Prevención
La prevención del desarrollo de la leucoplasia esofágica implica dejar de fumar, beber bebidas alcohólicas, limitar la dieta de alimentos picantes y ácidos, realizar procedimientos de higiene regularmente para limpiar la cavidad bucal y el tratamiento oportuno de cualquier patología del tracto digestivo. El conjunto de medidas anterior se complementa con una ingesta a largo plazo de una solución oleosa de vitamina A u otras preparaciones vitamínicas:
- Aevit: un complejo de soluciones oleosas de vitaminas A y E;
- Asepta es una combinación compleja de vitaminas, calcio de corral, coenzima Q10, extractos de hierbas.
Los extractos de hierbas y los aceites esenciales de origen natural tienen un efecto positivo sobre el estado de la cavidad bucal y de todo el cuerpo en general. Se recomienda utilizar pastas dentales de alta calidad con efecto antibacteriano, que protegen la membrana mucosa de las bacterias patógenas y no tienen un impacto negativo en la microflora beneficiosa.
Es útil enjuagarse la boca con regularidad y consumir infusiones a base de manzanilla, salvia, caléndula, así como otras plantas que tienen propiedades antiinflamatorias y regeneradoras.
El extracto de espino amarillo y el aceite esencial de geranio se consideran un excelente agente profiláctico. Estos fondos ayudan a mantener el estado normal de la mucosa esofágica y también tienen propiedades antisépticas bastante fuertes.
Pronóstico
El tratamiento de la leucoplasia esofágica se lleva a cabo mediante varios métodos. En casos leves, se puede prescindir de la terapia conservadora, basada en la ingesta de vitaminas liposolubles (en particular, vitamina A), así como en el fortalecimiento de las defensas naturales del organismo. El curso de la patología en sí es impredecible e individual para cada paciente: algunas personas enfermas viven con la etapa inicial de la enfermedad hasta el final de sus vidas, sin quejarse de malestar y empeoramiento de su condición. Y en otros pacientes, se puede desarrollar un proceso de cáncer de células escamosas en un año.
Si existe una sospecha de la falta de efectividad de la terapia conservadora, entonces el médico prescribe una intervención quirúrgica con la eliminación de focos patológicos y su examen histológico completo.
Si no se trata, el riesgo de desarrollar una patología maligna aumenta significativamente. Es por eso que la leucoplasia del esófago pertenece a la categoría de condiciones precancerosas. Especialmente peligroso en este sentido es el tipo de leucoplasia ulcerativa y verrugosa, así como la propagación de la patología al área de la lengua.

