Médico experto del artículo.
Nuevos artículos
Conjuntivitis purulenta
Último revisado: 29.06.2025

Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
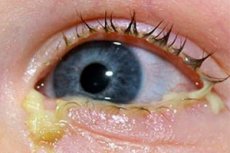
La inflamación de la membrana mucosa de los ojos con formación y liberación de exudado purulento es diagnosticada por los oftalmólogos como conjuntivitis purulenta.
Epidemiología
No se dispone de estadísticas nacionales sobre la frecuencia de la conjuntivitis purulenta (o no se mantienen). Sin embargo, según datos internacionales, la prevalencia de la conjuntivitis bacteriana aguda, por ejemplo, en Estados Unidos es de 13 casos por cada mil habitantes y representa entre el 18 % y el 57 % de todas las conjuntivitis agudas, y casi la mitad de ellas están asociadas con C. trachomatis.
La conjuntivitis neonatal se presenta en el 0,8-1,6% de los recién nacidos en países desarrollados, y en el resto, en el 10-12%. Así, según la OMS, en algunas regiones de África, la conjuntivitis gonocócica purulenta se observa en 30-40 recién nacidos por cada mil nacidos vivos (en América del Norte, no más de tres por cada 10 mil).
Causas conjuntivitis purulenta
Las principales causas de la inflamación purulenta de la conjuntiva son las infecciones bacterianas o virales. [ 1 ]
Y dependiendo de la etiología del proceso inflamatorio se presentan diferentes tipos de esta enfermedad: conjuntivitis bacteriana purulenta [ 2 ] yconjuntivitis viral causante de secreción purulenta o mucopurulenta. [ 3 ] En esencia, se trata de una conjuntivitis catarral-purulenta, porque la catarral es una inflamación que afecta al epitelio de la mucosa.
Por la naturaleza del curso de la inflamación se distingue entre conjuntivitis purulenta aguda y crónica.
En la mayoría de los casos, la conjuntivitis bacteriana aguda es causada por estafilococos (Staphylococcus aureus, Staphylococcus epidermidis), estreptococos (Streptococcus pneumoniae, Streptococcus viridans), así como por Pseudomonas aeruginosa, Moraxella lacunata o Enterobacterales (Proteus mirabilis). Todos estos microorganismos pueden entrar en el ojo a través de las manos, partículas de polvo o colonias en las mucosas adyacentes (nariz, senos paranasales o nasofaringe).
Tanto la conjuntivitis purulenta aguda como la crónica suelen estar asociadas con la blefaritis estafilocócica de los párpados. [ 4 ] El daño a las membranas mucosas por Neisseria diplococcus Neisseria gonorrhoeae, que se transmite sexualmente, es responsable del desarrollo de la conjuntivitis gonocócica: gonoblenorrea. [ 5 ]
La conjuntivitis por clamidia por Chlamydia trachomatis también es una forma crónica de inflamación bacteriana de la conjuntiva. [ 6 ]
El desarrollo de conjuntivitis crónica puede deberse a la inflamación de las glándulas de Meibomio holocrinas, ubicadas en el borde palpebral ( meibomitis ). La conjuntivitis bacteriana crónica o recurrente unilateral, acompañada de secreción mucopurulenta, se observa en pacientes con obstrucción del conducto nasolagrimal (dacrioestenosis) y su inflamación crónica ( dacriocistitis ). [ 7 ]
En cuanto al origen viral de la conjuntivitis, los oftalmólogos destacan la especial contagiosidad de sus agentes causales. En primer lugar, se trata principalmente de cepas de adenovirus ( virus respiratorios ) que afectan la mucosa ocular y causan conjuntivitis epidémica aguda por adenovirus. [ 8 ] La causa de la conjuntivitis hemorrágica epidémica es la infección por enterovirus (virus del género Enterovirus).
No se ha informado de conjuntivitis purulenta con el coronavirus SARS-CoV-2, pero se han observado casos de conjuntivitis folicular en pacientes con Covid-19. [ 9 ] Se ha informado de enrojecimiento ocular y aumento del lagrimeo en infecciones respiratorias agudas en la mayoría de los pacientes infectados con otras cepas de coronavirus respiratorios (Coronaviridae). [ 10 ]
Conjuntivitis purulenta en niños
Según los expertos, la conjuntivitis purulenta en niños es más frecuente que en adultos. Además de los estreptococos y estafilococos, así como los adenovirus, el bacilo de la difteria (Corynebacterium diphtheriae) puede ser el agente causante de la inflamación purulenta de la conjuntiva en niños pequeños. Para más información, consulte la sección sobre conjuntivitis diftérica.
Puede haber conjuntivitis mucopurulenta en la varicela, que es causada por el virus HZV (herpes zóster). [ 11 ]
Leer más en las publicaciones:
La oftalmía neonatal o conjuntivitis neonatal (conjuntivitis purulenta en recién nacidos) es una forma grave de inflamación bacteriana de la mucosa ocular que se presenta durante las primeras cuatro semanas de vida debido a una infección por C. trachomatis o N. gonorrea durante el parto: por contacto con el canal de parto de una madre con una enfermedad de transmisión sexual.
Más detalles en los materiales:
Factores de riesgo
Los factores que aumentan el riesgo de desarrollar inflamación purulenta de la conjuntiva incluyen:
- Mala higiene (tocar el ojo con las manos sucias, utilizar la toalla o maquillaje de ojos de otra persona, mala higiene de los lentes de contacto);
- Tos o estornudos de una persona cercana con una infección respiratoria aguda;
- La presencia de una infección intrínseca del tracto respiratorio superior, inflamación de los senos paranasales o de la nasofaringe;
- Enfermedades oculares (ojos secos, inflamación del borde del párpado – blefaritis);
- Sistema inmunológico debilitado.
Patogenesia
En el desarrollo de procesos inflamatorios infecciosos, en particular bacterianos, la patogénesis se debe a la activación del sistema del complemento y está mediada por las citocinas inflamatorias de los fagocitos (macrófagos y neutrófilos) y los linfocitos T y B, aumentando la respuesta de la inmunidad celular a la invasión bacteriana.
Primero, mediante la acción de sus enzimas, las citolisinas, rompen la integridad de las membranas celulares; luego, por adhesión, se unen a las estructuras celulares de diversos tejidos del cuerpo, y entonces se produce la invasión. Es decir, el microbio destruye las células tisulares, en este caso, la conjuntiva, para sobrevivir gracias a sus exotoxinas y enzimas (hialuronidasa, estreptoquinasa, nucleasas).
Además, una respuesta inflamatoria intensificada dirigida a la lisis bacteriana provoca una alteración tisular aún mayor, ya que todo el conjunto local de fagocitos es atraído al lugar de la invasión bacteriana. El pus liberado es una mezcla de células muertas del tejido mucoso (detritos), células inmunitarias leucocíticas muertas (macrófagos, etc.) y restos de bacterias destruidas por ellas. La hiperemia de la conjuntiva es resultado de la dilatación de sus vasos.
En el mecanismo de desarrollo de la infección viral se considera principal la capacidad de los viriones de los virus de penetrar en las células y allí iniciar la replicación de su ARN, lo que provoca una respuesta protectora, es decir, inflamatoria. [ 12 ]
Síntomas conjuntivitis purulenta
En las infecciones bacterianas, los primeros signos de conjuntivitis purulenta suelen manifestarse con hiperemia (enrojecimiento) ocular y epífora (aumento de la producción y el flujo de líquido lagrimal). A medida que avanza el proceso inflamatorio, aumenta la hinchazón de los párpados y los tejidos blandos circundantes, y se produce una sensación de ardor en los ojos. Al principio, la secreción ocular es leve, mucopurulenta (en el caso de la conjuntivitis gonocócica, serosa-sanguinolenta).
En la siguiente etapa, el enrojecimiento puede ser más intenso (incluso el blanco de los ojos se ve rosado o rojizo); los párpados se inflaman aún más y su eritema desaparece (en la gonoblenorrea, el edema se extiende a la mucosa esclerótica y la piel de los párpados adquiere un tono azulado); se presenta lagrimeo y la secreción se vuelve más densa, de color blanco amarillento o amarillo verdoso, con acumulación de secreción en las comisuras de los ojos. Durante el sueño, el pus continúa saliendo, secándose en las pestañas en forma de costras pegajosas y, por la mañana, pega los párpados superior e inferior.
Las infecciones virales también pueden causar enrojecimiento moderado de la conjuntiva, inflamación de los capilares en las escleróticas, dolor en los ojos (como si hubiera entrado arena) y, a menudo, intolerancia a la luz brillante (fotofobia).
En la conjuntivitis hemorrágica epidémica, en la conjuntiva aparecen pequeñas manchas (blancas o amarillo pálido), signo de obturación de los conductos de las glándulas lagrimales, y en la difteria, en la conjuntiva se forman películas grises. [ 13 ]
Complicaciones y consecuencias
En la conjuntivitis causada por el virus HZV, la córnea o la vasculatura del ojo pueden inflamarse, lo que produce problemas de visión.
Complicaciones y consecuencias de la conjuntivitis purulenta causada por gonococos (incluso en recién nacidos): el desarrollo de una inflamación superficial de la córnea (queratitis) y posteriormente su ulceración con posible perforación, lo que resulta en opacidad corneal.
Las consecuencias de la conjuntivitis diftérica supurativa incluyen opacidad corneal, ulceración corneal con necrosis de las zonas afectadas y entropión (desplazamiento del párpado hacia el globo ocular). En casos graves, existe un alto riesgo de perforación de la córnea y atrofia del globo ocular.
Diagnostico conjuntivitis purulenta
El diagnóstico de la conjuntivitis purulenta suele ser clínico, basado en el examen físico y los síntomas presentes.
Se realiza un examen del ojo y un examen de la conjuntiva.
Las principales pruebas para un diagnóstico preciso son el frotis ocular y el examen bacteriano de la secreción (para determinar la flora patógena).
El diagnóstico instrumental puede limitarse a la biomicroscopía.
Diagnóstico diferencial
El diagnóstico diferencial debe descartar queratitis, escleritis, epiescleritis, blefaritis, úlcera corneal, chalazión y cuerpo extraño corneal. En los recién nacidos, debe diferenciarse la conjuntivitis por clamidia y la obstrucción congénita del conducto nasolagrimal.
La conjuntivitis alérgica y purulenta se diferencian más fácilmente, ya que la conjuntivitis alérgica se caracteriza por picazón intensa en los ojos y secreción acuosa.
¿A quién contactar?
Tratamiento conjuntivitis purulenta
En caso de inflamación de la mucosa ocular con secreción purulenta, la primera pregunta que surge es: ¿cómo lavar la conjuntivitis purulenta? La segunda pregunta es: ¿qué gotas usar?
En esta enfermedad, los oftalmólogos recomiendan usar solución salina de farmacia (se puede preparar disolviendo una cucharadita de sal en 500 ml de agua hervida fría), así como una solución acuosa de furacilina para el lavado ocular y la eliminación de costras purulentas. Lea: Furacilina para el lavado ocular: cómo disolver y diluir las tabletas.
Puedes utilizar gotas antisépticas Oftamirina u ocomistina.
Pero para combatir la infección microbiana y acelerar la desaparición de los síntomas, solo se recetan antibióticos para la conjuntivitis purulenta. Los más comunes son gentamicina, eritromicina (en ungüentos) y tebrofen (con ofloxacino). Para más información, consulte:
Las gotas oftálmicas para la conjuntivitis purulenta suelen contener antibióticos: levomicetina, okatsin (Lomecin, Lofox), Floxal (con ofloxacino), Vigamox (con moxifloxacino) y ciprofloxacino (Cipromed, C-flox). Entre las sulfonamidas, se utilizan gotas de sulfacil sódico (Albucid). Información más completa y detallada (con dosis, contraindicaciones y posibles efectos secundarios) en los materiales:
La terapia sistémica se realiza con medicamentos antibacterianos como, azitromicina, doxiciclina, ciprofloxacino, cefazolina, ceftriaxona, etc.
Cabe recordar que en la conjuntivitis catarral-purulenta viral, los antibióticos no son eficaces, pero los síntomas pueden aliviarse con lavado salino y gotas de Oftalmoferón y Okoferon (con interferón). Si la inflamación conjuntival es causada por el virus del herpes (VHS), se debe usar gel Virgan (a base de ganciclovir) y gotas oftálmicas de idoxuridina o trifluridina.
Como método terapéutico adicional, en casos no complicados, es posible el tratamiento a base de hierbas enjuagando los ojos con decocciones de manzanilla de farmacia, eufrasia, llantén, caléndula, sucesión trifoliada. (consumo de materia prima seca por 200 ml de agua - una cucharada; la decocción se enfría y se filtra).
En casos de obstrucción del conducto nasolagrimal es necesario el tratamiento quirúrgico para restablecer la salida normal del líquido lagrimal mediante dacriocistorrinostomía.
Prevención
La principal prevención de cualquier conjuntivitis es el lavado de manos y el cumplimiento de las normas de higiene. En los recién nacidos, solo el tratamiento de la clamidia y la gonorrea en las futuras madres puede prevenir la conjuntivitis purulenta.
Pronóstico
Dado que esta enfermedad es relativamente fácil de tratar, el pronóstico para la mayoría de los pacientes con conjuntivitis purulenta es favorable. Sin embargo, dada la amenaza real de complicaciones de la inflamación gonocócica y diftérica de la conjuntiva, las consecuencias negativas para los ojos y la visión pueden ser muy graves.

